Otoimmün Hastalıklar
Anestezi Korkulu rüya Olmamalı
Kanser tedavisinde görülen sorunlar ve çözümleri – Hasta, hasta yakını ve hekim iletişimi nasıl olmalı?
Prostat Kanseri Belirtileri ve Tedavisi – İmmünoterapi
Bağırsak Mantarları ve Beslenme – BAĞIRSAK POLİPLERİ NEDENLERİ NELERDİR? –
Böbrek Yetmezliği Belirtileri Nelerdir? Nasıl Tedavi Edilir? – İdrar Yolu Enfeksiyonu Nedir? – Böbrek ağrısı nedir? Böbrek ağrısı belirtileri nelerdir? – Safra Kesesi İltihabı (Kolesistit) Nedir? – Safra Kesesi Taşı
Pankreas Hastalıkları Nelerdir? – Pankreas Kanseri Nedir? – Kanser Nedir?
Kronik Hepatit B Nedir? Belirtileri ve Tedavisi – Siroz nedir? Belirtileri ve tedavi yöntemleri nelerdir? – Karaciğerinizi yağlandırmayın – Karaciğer Kisti Belirtileri – Polikistik Karaciğer Hastalığı
Mide Kanserinden Korunma Yolları – Kabızlık Kimlerde Görülür? – İshal Neden Olur? – Helicobacter pylori ve Ağız Sağlığı İlişkisi – Mide yanması sebepleri nelerdir? – ÜLSER NASIL OLUŞUR? – Hazımsızlığa ne iyi gelir? – Gastrit nedir? Gastrit belirtileri nelerdir?
Atelektazi Belirtileri Nelerdir? – Kronik Öksürük – Uyku Apnesi – Göğüs Hastalıkları Bölümünde Hangi Hastalıkların Tanı ve Tedavisi Yapılır? – Akciğer embolisi neden olur? – Nefes darlığı belirtileri nelerdir? – Astım Hakkında Doğru Bilinen Yanlışlar. – Sigara Alışkanlığı KOAH’a Davetiye Çıkarıyor. – Akciğer Kanseri Belirtileri ve Tedavi Yöntemleri. – Kistik fibrozis nedir? – Pulmoner Hipertansiyon

Toplumda yaygın olarak görülen bu hastalıklar, vücudun pek çok farklı alanına etkileyebilirken bu hastalıklara neyin sebep olduğu ise kesin olarak bilinmemektedir. Bu hastalığın tedavisinde çoğunlukla bağışıklık sisteminin fazla çalışmasına neden olan etkenlerin azaltılmasına yönelik çalışmalar yapılmaktadır.
Otoimmün Hastalık Nedir?
Vücutta bulunan bağışıklık sistemi, bireyi içeriden ve dışarıdan gelebilecek tehlikelere karşı korumaktadır. Ancak bağışıklık sistemi çok fazla çalışması durumlarında vücuttaki pek çok dokuyu ve organı olumsuz ve kötü madde olarak algılayıp bunlara karşı da saldırı oluşturarak bu hastalıklara yol açmaktadır. Bu hastalıklar pek çok doku ve organları etkileyebilir.
Otoimmün Hastalıklar Neden Olur?
Bu hastalıkların neden ortaya çıktığı ve neden oluştuğu konusunda kesin bir bulgu ve açıklama bulunmamaktadır. Ancak bazı alınan hasarlar, baskılar veya enfeksiyon durumlarında bağışıklık sisteminin fazla çalışmasını sağlarken bu hastalıklara neden olabileceği düşünülmektedir.
Ayrıca bazı durumlar bu hastalıkların oluşmasına neden olmaktadır. Otoimmün hastalıklara neden olan risk faktörleri şu şekildedir:
Genetik (Kalıtımsal): Multipl Skleroz (MS) ve Lupus gibi birtakım hastalıklar genetiksel kümelenme gösterebilir. Bireyin bu hastalıklar gibi bazı hastalıkları taşıyan aile bireyinin bulunması bu hastalıklara yakalanma ihtimalini artırmaktadır.
Obezite (Kilo): Çok fazla kilosu olan kişilerde romatoid artrit ve psoriatik artrin görülme riski bulunmaktadır. Bu durumun nedeni ise, fazla kilonun eklem üzerinde olan basıncı artırması nedeni ile bağışıklık sisteminin çalışmasını artırmaya da yol açmaktadır. Bu durumlar göz önüne alındığında bu hastalıklar ve beslenme arasında bir bağlantı olduğu görülmektedir.
Sigara: Sigara kullanan kişilerde Lupus, hipertiroidizm, romatoid artrit ve Multipl Skleroz (MS) gibi hastalıkları görülme riski fazla olduğundan sigara, risk faktörleri arasında ilk sıralarda yer almaktadır.
İlaçlar: Birtakım ilaçların uzun süreli kullanımı ve tetikleyici olması da bu hastalıkların kişilerde görülme ihtimalini artırmaktadır.

Otoimmün Hastalık Belirtileri Nelerdir?
Bu hastalıkların çoğu benzer şekilde ortaya çıktığı gibi görülen semptom ve belirtiler de aynı şekilde benzerlik göstermektedir. Bu durum hastalığın teşhisi bakımından zorluk derecesini artırmaktadır.
Hastalıkların çoğunda görülen belirtiler ise; ağrılar, kızarıklık, ateş ve iltihaplanmadır. Birçok hastalığın erken belirtileri benzerlik gösterse de otoimmün hastalık belirtileri şu şekildedir:
- Halsizlik ve yorgunluk
- Kas ve eklem ağrıları
- Dikkat eksikliği ve odaklanamama
- Ellerin ve ayakların uyuşması ve karıncalanması
- Saç dökülmeleri
- Cilt problemleri (dökülme ve kızarıklık)
- Eklemlerde ve farklı dokularda şişlik
Ayrıca görülen bazı hastalıkların kendine has belirtileri olabilmektedir. Bazı hastalıklar (Tip 1 diyabet) aşırı susuzluğa, kilo kaybına ve idrara çıkmaya neden olurken farklı hastalıklar karın ağrılarına, şişkinliğe ve ishale neden olmaktadır. Sedef hastalığı ya da romatoid artrit gibi farklı hastalıklarda oluşan semptomlar bazı dönemlerde şiddetini artırırken bazı dönemlerde ise hafif ilerlemektedir.

Otoimmün Hastalıklar ve Çeşitleri Nelerdir?
Sindirim sistemine bağlı olarak gelişebilen bu hastalıkların pek çok farklı çeşidi bulunmaktadır. Bu hastalıklar arasında en yaygın görülen hastalıklar ise şu şekildedir:
Romatoid Artrit
İltihaplı romatizma olarak da bilinen kronik bir rahatsızlıktır. Sindirim sisteminin yanlışlıkla vücuttaki dokulara ve özellikle eklem dokularına zarar vermesi ile birlikte ortaya çıkmaktadır. Bu durum bazı kişilerde cilde, göze, akciğere, kalp ve kan damarlarına zarar verebilmektedir.
İnflamatuar Bağırsak Hastalığı (IBD)
Bu hastalıkların nedeni tam olarak bilinmese de birtakım bağışıklık sistemi sorunları, genetik nedenler ve çevresel faktörler sonucunda ortaya çıktığı düşünülmektedir.
Multipl Skleroz (MS)
MS hastalığı, sinir sistemi üzerinde ciddi etkilere yol açan ve birtakım ataklarla kendini gösteren kronik bir rahatsızlıktır. Bağışıklık sistemi sinir sistemine karşı ve özellikle beyin ve omurilikte bulunan hücrelere karşı saldırdığı zamanlarda bu hastalık ortaya çıkmaktadır.
Tip 1 Diyabet
Diyabet birkaç çeşitte türde görülebilir. Tip 1 diyabette görülen durum vücutta bulunan ve doğal olan insülin üretiminin azalmasıdır. Tip 2 diyabette ve Gestasyonel diyabette görülen ise insülin etkisine karşı vücudun direnç geliştirmesidir.
Guillain Barre Sendromu
Nadir olarak görülen bir hastalıktır. Bağışıklık sisteminin sinirlere zarar vermesi sonucu ortaya çıkar. Kişilerde kas kaybı ve güçsüzlük yaşanırken, kollarda ve bacaklarda da uyuşma belirtileri görülebilir. Ayrıca felç durumuna da neden olabilen bu hastalığın kesin bir tedavisinin olmaması ile birlikte uygulanan tedavilerde yaşanılan belirtileri hafifletmeye yönelik çalışmalar yapılmaktadır.
Kronik İnflamatuar Demiyelinizan Polinöropati
Aynı şekilde bu hastalıkta da bağışıklık sisteminin sinirlere saldırı ve hasar oluşturması durumunda ortaya çıkan benzer belirtiler görülmektedir. Kol ve bacakların uyuşması ile beraber oluşan bu hastalıkta erken tanı ve tedavi ciddi önem taşımaktadır.
Sedef Hastalığı
Cilt hücrelerinin normalden daha fazla artmasına sebep olan cilt bozukluğu durumuna denir. Cilt üzerinde beyaz pul ve bazı kırmızı lekeler görülebilir. Bu lekeler zamanla büyüyebilirken genellikle kafa derisinin yüzeyinde, dirsekte, sırtta ve dizlerde görülebilir. Bu hastalık bulaşıcı değildir ve bir kişiden başka bir kişiye bulaşmaz. Bazı durumlarda aynı aile içinde olan kişilerde görülebilir.
Graves Hastalığı
Graves hastalığı, tiroid hormonunun çok fazla üretilmesine ve hipertiroidizme neden olan bağışıklık sistemi problemidir. Bu hastalıkta vücut tepkimeye girerek çok fazla tiroid hormonu salgılamakta ve metabolizmayı hızlandırmaktadır. Ayrıca nabız hareketleri hızlanarak kişinin kilo alması çok zor hale gelmektedir. Bu durum ilerleyen zamanlarda kişinin yaşantısını çok ciddi derecede etkileyerek hayati tehlikeye yol açan bir probleme dönüşebilmektedir.
Hashimoto Tiroiditi
Hashimoto Tiroiditi, tiroit bezinin enfeksiyon yani iltihaplı olarak görülen en yaygın çeşididir. Bağışıklık sisteminden kaynaklı oluşan endokrin sistem hastalığı olarak bilinmektedir.
Dışarıdan gelen etkenlere karşı üretilen antikorlar, bağışıklık sistemi ile birlikte tiroid hücrelerine saldırması sonucu bu bölgenin iltihaplanmasına ve zarar görmesine neden olmaktadır.
Myastenia Gravis
Vücuttaki iskelet kaslarının farklı seviyelerde zayıflamasına sebep veren kronik bir sinir ve kas hastalığıdır. Kaslara iletilen uyarıların gerçekleşmemesi durumundan kaynaklanmaktadır.
Vaskülit
Bağışıklık sisteminin atar damara ve toplardamarlara zarar vermesi ve iltihaplanması durumuna denir. Vaskülüt, kan damarları aracılığı ile beslenme sağlayan böbrekler, akciğer ve sinir dokularının bozulmasına neden olmaktadır.

Otoimmün Hastalıklara Hangi Doktor Bakar?
Bu hastalıkların belirtilerinden ve bulgularından şüphe eden kişiler vakit kaybetmeden bir hekime görünmeli ve muayene edilmelidir. Yaşanan semptomlara ve hastalığın türüne bağlı olarak bu hastalıklara farklı alanlar bakabilir.
Romatoloji Uzmanı: Romatolojik hastalıkları, Romatoid artrit ve Sjögren sendromu gibi birtakım eklem hastalıklarının tanısı ve tedavisini uygulayan uzman doktorlardır.
Gastroenteroloji Uzmanı: Sindirim sistemi hastalıklarına bakan bu uzmanlar, Çölyak ve Crohn gibi hastalıkları da tedavi etmektedir.
Endokrinoloji Uzmanı: Tiroid bezi ile bağlantılı Haşimato ve Graves hastalıklarına veya böbrek üstü bezi sorununu ilgilendire Addison hastalığı gibi birçok hastalıkları tedavi eden uzman doktorlardır.
Dermatoloji Uzmanı: Sedef hastalığı gibi bazı otoimmün cilt hastalıklarının tanısı ve tedavisinde görev olan uzman doktorlardır.
Otoimmün Hastalıkların Tanısı ve Tedavisi Nasıldır?
Çok fazla türü ve çeşidi bulunan bu hastalıkların her biri için farklı teşhis ve tanı yöntemi kullanılmaktadır. Hastada görülen belirtiler ve bulgular bu hastalık türüne işaret ettiğinde bu durumla ilgili birtakım tetkik ve testler yapılabilir. Bu hastalıklar yüzde yüz iyileşme sağlayamaz. Tedavide öncelik, bağışıklık sisteminin aşırı çalışmasını kontrol altına almak ve oluşan belirtileri hafifletmektir. Bu nedenle bağışıklık sistemini baskılayacak birtakım ilaçlar doktor tarafından önerilebilir. Hastalığa bağlı olarak ortaya çıkan organ hasarları ve fonksiyonel kayıpların tedavisi için çalışmalar ve bazı yöntemler uygulanmaktadır. Bu hastalıkların tedavi süreçleri de kendi aralarında ayrılmaktadır. Tip 1 diyabet tedavisinde insülin tercih edilebilirken Hashimoto tiroiditinde hormon düzenleyici ilaçlar kullanılabilir.
Çok geniş bir yelpazede yer alan bu hastalıkların oluşma süreçleri benzer olsa da vücutta bıraktıkları etkiler farklıdır. Hastalıkların ilerlemesini ve bu hastalıklara bağlı olarak oluşabilecek işlev kayıplarını hafifletmek ve azaltmaya yönelik erken tanı ve tedavi çok önemlidir. Hastalık şüphesinde olan kişiler ya da belirti ve bulguları taşıdığını gören bireyler vakit kaybetmeden alanında uzman bir doktora veya hastanelere başvurarak muayene edilmeleri önerilmektedir. Bu hastalıklarda erken teşhis ve tedavi önemli olduğu için kişinin sağlığı ve yaşam kalitesi bakımından da çok büyük önem taşımaktadır.
Otoimmün Hastalıklar iyileşir mi?
Genellikle bütünü ile iyileşme sağlamayan bu hastalıkların tedavisinde öncelik, bağışıklık sistemini normal işlevine döndürmek ve kontrol altına almaktadır. Bu nedenle baskılayıcı ilaçlar kullanılabileceği gibi belirtilerin hafifletilmesine yönelik çalışmalar yapılmaktadır.
Otoimmün Hastalıklar neden arttı?
Bazı kimyasal ürünlere, çevresel faktörlere ve dışarıdan gelebilecek etkenlere karşı bağışıklık sistemini normal işlevinden ayrı olarak bozulabilir ve bu hastalıkların gelişimine neden olabilir. Ayrıca, stres durumun çok fazla yaşayan kişilerde de bu durum yaşanabileceği gibi fiziksel ve duygusal stres de etkili olabilir.
Sayfa içeriğinde yer alan bilgiler yalnızca bilgilendirme amaçlıdır. İlgili sayfada tedavi edici sağlık hizmetine yönelik bilgiler içeren öğeler yer almamaktadır. Tanı ve tedavi için mutlaka doktorunuza başvurunuz.
NP İSTANBUL HASTANESİ
Anestezi uygulamaları pek çok kişinin korkulu rüyası. “Zamanından önce uyanır mıyım?”, “Yan etkileri var mı?”, “Yılda kaç kere anestezi olabilirim ya da olabilir miyim?” gibi sorular kafaları kurcalıyor.
Bir anestezi uzmanının görevi nedir? Hangi eğitimleri alır?
Anestezi uzmanı olabilmek için tıp fakültesini bitirdikten sonra TUS (tıpta uzmanlık sınavı) ile uzmanlık eğitimi veren hastanelerde en az 4 yıl süre ile anesteziyoloji ve reanimasyon konusunda eğitim almak gerekir. Hekim, eğitim sonunda yapılan uzmanlık sınavını da başarı ile tamamlarsa anesteziyoloji ve reanimasyon uzmanlık diploması almaya hak kazanır. Anestezi uzmanının görevi ameliyat olacak hastalar için ameliyat kararı verildiği andan itibaren başlar. Hastanın ameliyata hazırlanması, muayenesi ve ameliyata uygun tetkiklerin yapılması anestezi doktorunun sorumluluğundadır.
Diğer tıp dallarıyla hastanın ameliyata uygun hazırlığının koordinasyonunu yine anestezi doktoru üstlenir. Ameliyata yönelik hastanın anestezi planını yapar. Ameliyat sırasında hastanın tüm yaşam fonksiyonlarını takip eder. Ayrıca ameliyathane dışında yapılan, uygulamalar sırasında hastalara sıkıntı yaratabilecek MR, bronkoskopi, kolonoskopi ve gastroskopi gibi birçok girişimde anestezi veya sedasyon uygulamaları yapar. Yoğun bakımlarda hastaların bakımlarını da görev alır. Yeniden canlandırma olarak nitelendirdiğimiz, kalbi duran hastaların kalplerini tekrar çalıştırmak, solunumu bozulan hastaların solunum fonksiyonlarını sağlamak için solunum cihazlarını kullanmak ve bunları düzenlemek gibi anestezi uzmanlarının birçok alanda görev ve sorumlulukları vardır.
Ameliyat öncesi hangi anestezi testleri uygulanır?
Ameliyat kararı verilince hastaların ameliyat öncesi mutlaka anestezi doktoru tarafından değerlendirilmesi gerekir. En önemli test ameliyat öncesi hastanın muayenesi ve öyküsünün alınmasıdır. Muayene sonunda, hastanın yaşına, eşlik eden hastalıklarına ve yapılacak ameliyata uygun kan testleri istenir. Anestezi değerlendirmesinde, akciğer filmi, elektrokardiyografi (genellikle 40 yaşından büyük hastalarda), kan sayımı, karaciğer ve böbrek fonksiyon testleri öncelikle istenen tanı testleridir. Hastanın ameliyat öncesi çekilen akciğer filmi ve elektrokardiyogramı akciğerin ve kalbinin durumuyla ilgili bilgi verebilir. Hastada kronik bronşit, astım gibi bir akciğer hastalığı mevcutsa solunum fonksiyon testi gibi daha detaylı testler ya da kalple ilgili bir bozukluk varsa ekokardiyografi gibi kalbin fonksiyonlarını daha net gösteren ek testler gerekebilir. Kanama ihtimali olan ameliyatlardan önce, hastanın kan grubu tespit edilip kan hazırlanılır. Anestezi ilaçlarının bir kısmının karaciğer ve böbrek üzerine yan etkileri olabilir. Bu nedenle anestezi öncesi bu organlarında fonksiyon bozukluğu olan hastalarda karaciğer ve böbrek fonksiyon testleriyle bu organlar değerlendirilmeli, herhangi bir bozukluk durumunda bununla ilgili önlemler alınmalıdır. Ayrıca hastanın eşlik eden hastalıkları (şeker hastalığı, yüksek tansiyon, kalp yetmezliği gibi) doktor kontrolünde değilse diğer tıp dallarından konsültasyon istenebilir.
Kronik hastalığı ya da alerjisi olan insanlara daha farklı mı yaklaşılır?
Kronik hastalığı olan kişilerde anestezi planı ve ön hazırlığı daha farklıdır. Öncelikle kronik hastalık doktor kontrolünde mi, ilaçlarını düzenli kullanıyor mu gibi ayrıntıları sorgulamak gerekir. Acil ameliyatlar dışında hastaların kronik hastalıkları ameliyat için risk oluşturuyorsa ilk olarak tedavileri düzenlenir. Gerekli kan tetkikleri yaptırılır. Diğer yardımcı tanı yöntemlerinden yararlanılır. Hastalar, ameliyat için uygun hale gelince ameliyat planlanır. Alerjisi olan kişilerde mutlaka anestezi öncesi neye karşı alerjileri olduğu sorgulanıp anestezi ilaçları ve ameliyatta kullanılacak ilaçlar hastanın durumuna uygun olarak seçilir.
Anestezi almaması gereken insanlar var mı? Bunların ameliyatı nasıl yapılır?
Anestezi almaması gereken insan değil, anestezi riski yüksek olan insan vardır. Amerikan Anestezi Derneği tarafından hastalar taşıdıkları risklere gruplandırılmışlardır. ASA sınıflaması denen bu gruplamaya göre hastalar eğer yüksek risk grubunda yer alıyorsa ve ameliyat olması kesin gerekliyse, o zaman hastaların güvenliğini arttırabilecek tüm monitörizasyon yöntemleri hasta için hazırlanır. Anestezi ilaçları hastanın durumuna göre seçilir. Hastanın klinik durumuna uygun kalp destek ilaçları ameliyathanede hazırlanır. Ameliyathane ekipmanları hastanın özelliğine göre kontrol ve organize edilir. Anestezi uzmanı olabilme olasılığı olan problemleri belirleyerek gerekli önlemleri alır ve riski azaltmaya çalışır.
Anestezinin yanlış, az ya da çok verilmesi diye bir şey var mı?
Anestezide yanlış ilaç uygulamaları, yeterli anestezi verilmemesine bağlı ameliyat sırasında farkında olma (uyanıklık) veya en önemlisi hastaya anestezi uygulamak için uygulanan solunum borusuna yerleştirilen tüpün yanlış yere yerleştirilmesinden dolayı ölümle bile sonuçlanabilen birçok komplikasyon görülebilir.
Ameliyat ortasında uyanmak mümkün mü?
Genel anestezi altında uyanıklık sık görülmeyen ancak önemli psikolojik sorunlara yol açabilecek bir deneyimdir. Bazı hastaların genel anestezi sırasında uyanık (farkında olma) olma olasılığı vardır. Ancak herkeste bu olay meydana gelmez. Bu oran yaklaşık yüzde 0,1 gibi oldukça düşüktür. Uyanıklık en sık genel anesteziyle yapılan sezaryen ameliyatlarında olabilir. Bunun nedeni, bebeklerin anestezik maddelere daha az maruz kalması için annelere daha düşük dozlarda anestezi ilaçları uygulanır. Bir de açık kalp ameliyatlarında hastaların ısıları düşürülüp, kalp akciğer makinasına bağlandıkları dönemde hastaların anestezi gereksinimleri ısıya bağlı azaldığı için daha az anestezi ilaçları uygulanır. Tam tersine ısı tekrar normal değerlere getirilirken hastalarda anestezi ihtiyacının artmasına bağlı bazen uyanıklık olabilir. Nadir de olsa anestezi hatalarından dolayı da uyanıklık görülebilir. Ameliyat sırasında anestezi gazlarında ya da ilaç uygulamalarında oluşabilecek hatalar, anestezi makinesindeki oluşabilecek arıza bu uyanıklığa neden olabilir. Anestezi uzmanları hastalarda uyanıklık belirtileri görürse uyanıklığın yol açabileceği sorunları önlemek için hemen hızlıca tedbir alıp gerekli ilaçları yapmalıdır. Hastalarda uyanıklık şüphesi olursa ameliyat sonrası sorgulanması uygun olur. Günümüzde anestezi derinliğini gösteren birçok yeni monitörizasyon yöntemleri de var. Alanında uzman olan anestezi doktorları uyanıklığı önleyecek ya da sıklığını azaltacak yaklaşımlarda bulunarak, bu tip istenmeyen olayları engelleyebilir.
Ne tür anestezi ilaçları kullanılır?
Anestezi ilaçları genel anestezi ve lokal anestezikler olarak iki ana başlıkta toplanır. Genel anestezi ilaçları da damar yolundan verilebilen intravenöz anestezi ilaçları ve solunum yolundan uygulanan anestezi gazlarından oluşur. Günümüzde yan etkisi az ve güvenliği çok daha iyi olan ilaçlar anestezi pratiğinde kullanılmaktadır.
Hastanın uyutulma ve uyandırılma sürecini anlatır mısınız?
Hastalar ameliyathaneye alınınca hemen güvenlik standartlarına uygun monitörize edilir. Kalp atımı, ritmi, kan basıncı, kandaki oksijen miktarı monitörize edildikten sonra damar yolundan verilen bir ilaç yardımıyla bilinç kaybolur. Solunum yoluna tüp yerleştirebilmek için solunumu durduran yani kas gevşetici ajanlar uygulanır. Daha sonra hastanın ağzından nefes borusuna bir tüp yerleştirilir. Bu tüp sayesinde anestezi makinesinden, oksijen, diğer anesteziyi sağlayan ve ağrı duymayı engelleyen gazlar akciğerlerden kan dolaşımına geçerek anestezi durumunun devamını sağlar. Ayrıca ameliyat boyunca anestezi uzmanı gerekli gördükçe damar yolundan ağrıyı önleyici ilaç da verebilir. Ameliyat sonunda makineden anestezik gazların verilmesi sonlandırılır. Hastaya solunum yolundaki tüpten sadece oksijen uygulanarak hastanın bilinci ve solunumunun geri dönmesi beklenir. Solunumu durdurucu ilaç verilmiş ise solunumu geri döndürmek için revers ajanı uygulanır. Solunumu ve bilinci yeterli olan hastadan nefes borusundaki tüp anestezi doktoru tarafından çıkarılır.
Bir yıl içinde en fazla kaç kere narkoz alınabilir?
Böyle bir sayı yoktur. Anestezi uygulaması hastanın ihtiyacı olduğu için yapıldığı için önemli olan sayı değil hastanın fizik durumu, eşlik eden hastalıklarının derecesi ve anestezi için risk seviyesidir. Günümüzde yeni anestezi ilaçları sayesinde organlara çok daha az yan etkiyle daha güvenli anestezi uygulamaları yapılabilmektedir.
Genel anesteziyle lokal anestezinin farkı nedir?
Genel anestezi bilincin ilaçlar yardımıyla ortadan kaldırıldığı ve tüm vücudun anestezi etkisinde olduğu anestezi yöntemidir. Bilinç kaybı, duyu kaybı, hatırlamama, ağrı duyusu kaybı, hareketsizlik ve cerrahi uyarılara karşı reflekslerin baskılanması genel anesteziyi oluşturmaktadır. Yaşamsal bütün organ ve fonksiyonları genel anestezi süresince yakından izlenir. Lokal anestezi, özellikle küçük alanlarda yapılan cerrahi girişimlerde tercih edilir. Sadece girişim yapılacak bölge uyuşturulur, hastanın bilinci yerindedir. Lokal anestezik ilaç bir enjektör yardımıyla cerrahi yapılacak alanın çevresine uygulanır ve buradaki sinir alanları uyuşturulur. Buna “infiltrasyon anestezisi” de denilir. 3-5 dakika beklendikten sonra cerrahi işlem yapılabilir.
Peki ya bölgesel anesteziler?
Spinal ve epidural anestezi bunlardan en çok kullanılanıdır. Epidural anestezi sayesinde ameliyat sonrası ağrı kontrolü de sağlanır. Spinal veya epidural anestezi, belden omur ilik sıvısına ya da çevresine yapılan iğneden lokal anestezik ilaçlar verilerek yapılır. Anestezi, iğne yapılan seviyenin iki üç omur üzerinden başlayarak ayak parmaklarına kadar yayılır. Bu tür anestezi yönteminde bilinç kaybı olmaz. Hastanın şuuru açıktır ve anestezi yapılan bölgede ağrı olmadan cerrahi işlem yapılabilir. Epidural anestezide omurilik kanalından küçük bir kateter yerleştirilerek bu bölgede bırakılır. Ameliyat sonrasında bir-iki gün bu kateterden ağrı kesici özelliği olan ilaçlar verilerek ameliyat sonrası ağrılar önlenebilir.

Anestezi Korkulu Rüya Olmamalı / ÖZEL POLATLI CAN HASTANESİ

Kanser tedavisinde görülen sorunlar ve çözümleri
Kanser hastalarında görülen ishale karşı öneriler
Kanser tedavisi sırasında kişinin koku ve tat alma duyusu değişebilir. Yiyecekler özellikle et ve yüksek proteinli besinler, acı veya metalik tat vermeye başlayabilir. Pek çok yiyeceğin tadı azalır veya tatsızlaşır. Bu değişikliklerin nedeni kanserin kendisi veya radyoterapi – kemoterapi olabilir. Bazen yaşanan diş ve diş eti problemleri de buna neden olabilir. Genellikle tedavi sonrasında bu problemler ortadan kalkar.
Koku ve tat değişikliği ile ilgili öneriler;
- Alışverişe kendiniz çıkarak gözünüze hoş görünen ve güzel kokan yiyecekleri seçin ve hazırlayın.
- Eğer bir tür ete (örneğin dana eti) karşı hassasiyetiniz oluştuysa tavuk, balık, kuzu eti gibi diğer et türlerini veya yumurtayı deneyin.
- Hazırladığınız yemekleri aromalı otlar veya baharatlarla tatlandırın.
- Portakal, mandalina gibi ekşi meyvelerle hazırlanmış meyve suları, meyveli veya sütlü tatlılar tercih edebilirsiniz.
- Yemeklerinizi çok sıcak olarak değil, oda sıcaklığında tüketmeye deneyin.
- Tat ve kokuları değiştirmek için soğan, sarımsak ekleyin.
- Yemek sonrası dişlerinizi fırçalayın.
- Hafif bir limonata, üzerine taze nane ekleyerek tüketebilirsiniz.
- Ağız tadınızın değiştiğini fark ettiğinizde hafif naneli sakızlar ve şekerler tercih edebilirisiniz. Bu ağzınızın tadını yerine getirecektir.

Bulantı ve kusmaya karşı neler yapılabilir?
Kanser tedavisi sırasında kişide kusma, bulantı ile birlikte olabildiği gibi bazı kanser türlerinde bulantı olmadan da görülebilir. Ayrıca bazen yiyecek kokuları, evin kokusu, hastane kokusu da kusmalara neden olabilir. Şiddetli ve sürekli kusmalarınız olursa, besin tüketmek için kendinizi zorlamayın. Mümkün olduğunca kusmanızı unutturacak uğraşlar bulun (Gazete okumak, kitap okumak v.b). Bulantınız varsa midenizi rahatlatacak besinler tüketin.
Bulantıya karşı öneriler;
- Öğünlerde az az, sık sık beslenmeye çalışın.
- Yağlı besinlerden ve kızartmalardan uzak durun.
- Çok baharatlı, ekşi ve çok tatlı gıdalar tüketmek yerine, az şekerli muhallebi veya meyve komposto, şeker eklenmemiş muzlu süt tercih edin.
- Daha kuru, kokusuz gıdaları tercih edin (Peynirli sandviç, kraker, leblebi, yağsız kek, yağsız kurabiye, peynirli makarna, pirinç pilavı, az yağlı peynirli börek, patates püresi, haşlanmış et, tavuk, sebze gibi).
- Yemeklerle birlikte sıvı tüketmemeye çalışın, daha çok yemeklerden yarım saat veya bir saat önce sıvı tüketmeye çalışın bu, sizin öğünlerde daha rahat yemek yemenizi sağlayacak.
- İçecekleri oda sıcaklığında ve yudum yudum için.
- Yemekten sonra en az bir saat kadar dinlenin.
- Sabah kalktığınızda bulantınız oluyorsa yataktan çıkmadan kraker, leblebi gibi bulantınızı bastıracak gıdalar tercih edin.
İshaliniz varsa…
İshal sırasında besinler içerisindeki vitaminler, mineraller ve su, kanda emilemeden çabucak bağırsaklardan geçer ve dışarı atılır. Bu durum vitamin, mineral yetersizliğine ve su kaybına neden olur.
İshale karşı öneriler;
- Çok miktarda su ve sıvı tüketmeye çalışın, vücuttan atılan suyun ve elektrolitlerin yerine konması için bu çok önemli. Günde en az 8-10 bardak su tüketin.
- Koyu çay ve kahve tüketmemeye özen gösterin; bunlar diüretik etkiye sahip oldukları için vücuttan daha fazla sıvı atılımına neden olabilir.
- Çok yağlı ve kızartılmış besinler tüketmeyin.
- Bu dönemde yağ içeriği yüksek besinlerden de kaçının (Ceviz, fındık, fıstık, çekirdek gibi).
- Taze sıkılmış elma, şeftali, havuç suyu ishal durumlarında iyi bir seçim olacaktır.
- Haşlanmış patates, az yağ ile hazırlanmış patates, haşlanmış veya fırınlanmış tavuk, az yağlı kırmızı et veya balıketi, pirinç lapası, haşlanmış makarna, üzerine az yağlı beyaz peynir ile iyi bir tercih olabilir.
- Yoğurt çorbası, yoğurtlu pirinç çorbası, un çorbası tercih edilebilir.
- Yağlı süt ve peyniri azaltıp yerine yoğurt ve hafif tuz eklenmiş ayran tüketebilirsiniz.
- Muz, şeftali, elma, armut, havuç gibi besinler tüketin.
- Bağırsak hareketlerini artıracak posa içeriği yüksek sebze ve meyveleri bu dönemde çok fazla tercih etmeyin (Salatalar, incir, erik, kayısı, mısır, kabak, patlıcan, brokoli, karnabahar, lahana gibi gıdalar).
Kabızlığa karşı posalı besinler tüketin
Kanser tedavisi sırasında kullanılan bazı kanser ilaçları kabızlığa neden olabilir. Yeterince posa ve su içermeyen beslenme de kabızlığa neden olacaktır.
Kabızlığa karşı öneriler;
- Posa tüketimini ve sıvı tüketiminizi artırmaya çalışın.
- Kepek veya tam buğday ekmeği, kuru bakliyatlar, karnabahar, brokoli gibi posalı gıdaları tercih edin.
- Meyve suları yerine meyvenin kendisini tüketerek aldığınız posa miktarını artırın.
- Muz, şeftali gibi posa oranı düşük meyveleri çok tercih etmeyin.
- Öğünlerinize salata ekleyin.
- Hafif egzersizlerle hareketlenin.
- Erik, kayısı, incir gibi posa içeriği yüksek gıdalar bağırsak hareketlerinizi hızlandırır. Kışın bu meyveleri kuru olarak tüketebilirsiniz veya isterseniz hafif şeker ekleyerek kompostolar yapabilirsiniz.
- Su tüketimi çok önemli; günde 8-10 bardak su tüketmeye çalışın, sıvı alımınızı artırın.
Kanser hastaları ağız ve boğaz yaralarına karşı neler yapabilir?
Kanser tedavisi gören kişiler, yiyeceklerinizi yutmakta güçlük çekerse yumuşak kıvamlı veya püre şeklinde gıdaları tercih etmeli. Sebze ve meyve püreleri, çorbalar, muhallebi, sütlaç gibi sütlü tatlılar; dondurma, muzlu süt, meyve kompostoları, makarnalar, yoğurt, ayran gibi gıdalar tercih edilebilir.
Ağız ve boğaz yaralarına karşı öneriler;
- Çok baharatlı, asitli, tuzlu gıdalardan kaçının.
- Yiyeceklerinizi çok sıcak tüketmeyin, ılık veya soğuk olarak tercih edin.
- Taze sıkılmış meyve suları, salatalar, turşular, ekşili yemekler bu dönemde sizi rahatsız edebilir.
- Yemeklerinizi yutmakta güçlük çektiğiniz dönemlerde ana yemeklerinizi çorbalarınızla püre haline getirerek tüketmeyi deneyin.
- Çorbalarınızın içerisine et parçaları, kıyma, yumurta, tavuk, balık, çeşitli kuru baklagiller ekleyerek protein içeriğini artırabilirsiniz. Bu durum yaralarınızın iyileşmesine yardımcı olur.
ACIBADEM HAYAT
Tanı ve tedaviye yönelik tüm işlemlerinizi doktorunuza danışmadan uygulamayınız. İçeriklerde Acıbadem Sağlık Grubu’nun tedavi edici sağlık hizmetlerine yönelik bilgiler yer almamaktadır.
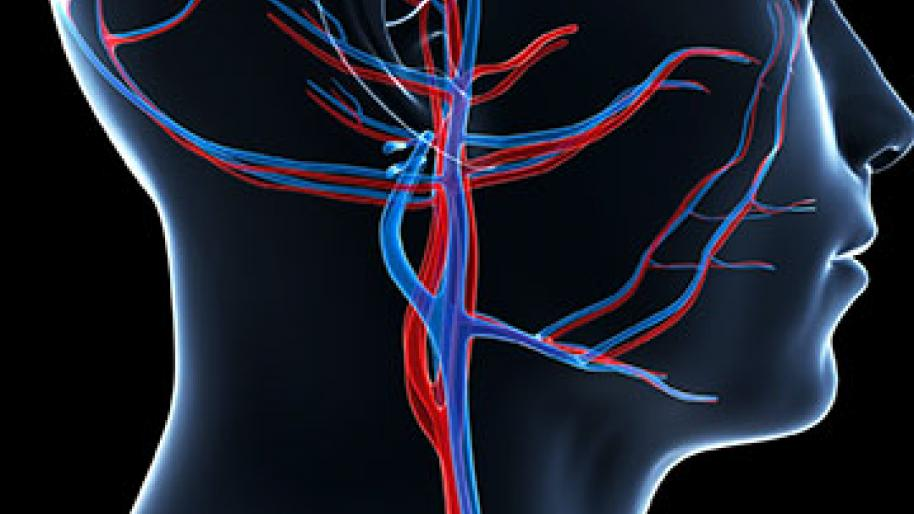
Beyin Damar Hastalıkları (Beyin Krizi, Felç)
Beyni besleyen damarları ilgilendiren hastalıklara verilen ortak bir isimdir. Bu hastalıklar;
- Beyin kanaması
- Beyin damar tıkanıklığı
- Beyin damar iltihabı
- Doğuştan beyin damar yumağı şeklinde görülebilir.
Nörolojik hastalıklar içerisinde en sık görülen ve yaşamı tehdit eden türüdür.
BEYİN KANAMASI
Beyin veya omuriliği besleyen damarlarda farklı nedenlerle oluşan yırtılmalar sonrasında görülen bir tablodur. Hastanın yaşına ve kanamanın yerine göre sebep değişebilir. Kanama;
- Beyin kütlesi içine
- Beyin zarlarının dışına
- Beyin zarlarının arasına veya
- Omurilik içine olabilir.
En önemli nedeni yüksek tansiyon, başa gelen darbeler (travma) ve beyindeki baloncuklara bağlı kanamalardır. Seyrek olarak ta var olan bir beyin tümörünün içine kanama görülebilir.
Her tip kanamanın ilaç ve cerrahi tedavisi olabilir. Ancak kanamanın yeri, büyüklüğü, etrafında ödem olup olmaması, zamanında müdahale yapılıp yapılmadığı gibi etkenler dikkate alınmalıdır.
BEYİN DAMARLARININ TIKANMASI
Beyin damarları damar sertliği, damar iltihabı veya farklı yerlerden kopan kan pıhtıları (emboli) nedeniyle tıkanabilir.
Tıkanan damar ve o damarın beslediği beyin bölgesinin görevine göre farklı belirtiler verir. Ani ortaya çıkan beyin, beyincik veya omurilik işlev kaybında ilk akla gelen nedenlerden biridir. Damar tıkanıklığı sırasında yüz, kol veya bacak gibi bölgelere giden kuvvet sinirleri etkilendi ise hastalar “felç” olarak isimlendirilen hareket zaafiyeti ile başvururlar. Bazen aynı zamanda beyin kabuğu etkilendi ise konuşma bozukluğu ya da sara krizleri gibi belirtiler de görülür. Vücudun bir bölgesi yokmuş gibi davranmak beyin krizini düşündürür. Keza bakışların belirli bir noktaya odaklanıp kaydırılamaması da önemli başka bir belirtidir.
Tüm bu tablolarda hastayı olabildiğince kısa sürede acil servise yetiştirmek gerekir. Uygun hastalarda pıhtı eritici (trombolitik) tedavi hayat kurtarıcı ve hastanın felcini tama yakın düzeltici etki gösterir. Bu tedaviden yararlanmak için ideal olan hastanın en geç 3 saat içinde acil servise ulaştırılmasıdır.
BEYİN DAMAR İLTİHABI
Beyin dolaşımında görev alan atar damar duvarındaki sıklıkla mikrobik olmayan iltihaplanmalar (vaskülit) beyin dolaşımını bozarak veya engelleyerek belirti verirler. Bu hastalarda her türlü nörolojik yakınma olabilir. En sık gözlenen yakınmalar başağrısı ve etkilenen beyin bölgesinin görevini aksatması (görme bozukluğu, konuşma bozukluğu, kuvvet kaybı, hissiyet kaybı gibi) şeklindedir. Behçet Hastalığı, Lupus, Romatoid artrit gibi tablolar en sık vaskülit nedenleridir. Bu rahatsızlıklar seyrek görülür ancak teşhis edilmezse hayati tehlike oluşturabilir.
DOĞUŞTAN BEYİN DAMAR YUMAĞI (ARTERYOVENÖZ MALFORMASYON)
Seyrek görülen ancak hayati önemi olabilen bir durumdur. Beyin gelişimi sırasında damarların bir veya birden fazla çeşidinde oluşan yanlış kodlamaya bağlı anormal gelişimler şeklinde açıklanabilirler. Bazen kanadıkları için, bazen sara krizine yol açtıkları için, bazen de başağrısı gibi belirtiler verdikleri için teşhis edilebilirler. Yumağın yerleşim yeri ve çeşidine bağlı olarak girişimsel radyoloji yöntemleri ile (doldurma, dondurma vb) veya ameliyatla tedavi edilebilirler. Bazı türlerinde hiçbir müdahale gerekmeden takip etmek uygun bir karar olabilir.

BEYİN KRİZİNDEN KORUNMAK MÜMKÜN MÜ?
Büyük oranda EVET.
- Sigara içmeyin.
- Tansiyonunuz varsa kontrol altında tutun.
- Şeker hastası iseniz iyi bir şeker kontrolü hayati önem taşır, unutmayın.
- Kolesterolünüz yüksekse normal değerlere taşıyacak önlemleri mutlaka alın.
- Kalp sağlığınız için önerilen besinler beyin sağlığınız için de önemlidir, beslenmenize özen gösterin.
- Karın çevresi yağlanması veya şişmanlık (obezite) sorununuz varsa mutlaka tedavi olun.
- Günlük sıvı alımınızı kontrol edin, bol su içmeye özen gösterin.
- Gereksiz çay, kahve, alkol ve şekerli içecek tüketiminden kaçının.
- Ailenizde kalp krizi, beyin krizi veya bacak damar tıkanıklığı sık görülüyorsa düzenli sağlık kontrollerinizi ihmal etmeyin.
- Vücudunuzun bir bölgesinde kısa süreli kuvvet kaybı, uyuşma (özellikle ağız çevresinde), konuşma bozukluğu, sara krizi gibi belirtiler geçici bir beyin krizinin habercisi olabilir. Hemen bir nöroloji uzmanına başvurun.
- Kalp krizi geçirdiyseniz mutlaka şah damarlarınızı Dopler USG adı verilen kolaylıkla uygulanan ve zararsız olan yöntemle damar sertliği ve pıhtı kaynağı açısından kontrol ettirin.
- Geçici bir kriz geçirdiyseniz düzenli nörolojik kontrollerinizi ihmal etmeyin, büyük krizden büyük ölçüde korunabilirsiniz.
- Kalıcı beyin krizi geçirdiyseniz ve unutkanlığınız giderek artıyorsa “vasküler demans” adı verilen felç sonrası unutkanlık hastalığı için doktorunuza danışın.
Unutmayın!
Damarlarınız kadar yaşlısınız!…
Prof. Dr. Aynur ÖZGE, MD, PhD. Nöroloji Uzmanı. Algoloji ve Klinik Nörofizyoloji Yan Dal Uzmanı
Hasta, hasta yakını ve hekim iletişimi nasıl olmalı?

Amerikan Klinik Onkoloji Derneği (American Society of Clinicial Oncology-ASCO) hastalar ile iletişimi güçlendirmek için hekimlere yönelik bazı öneriler içeren özel bir kılavuz geliştirmiştir. Bu kılavuz çerçevesinde ülkemizin de onkoloji pratiğini göz önüne alarak hazırladığımız yazımızı sizler ile paylaşmak istedik. Bu yazıyı okumanızın sizlerin de iletişim konusunda nelere odaklanacağınızı algılamanız konusunda yararlı olacağını düşünüyoruz.
Kılavuz 11 Eylül’de Journal of Clinical Oncology’de yayımlanmıştır. Bu kılavuz iletişim odaklı olup hasta ve hasta yakınlarının ihtiyaçları doğrultusunda hazırlanmış.
Onkoloji alanında hasta, hasta yakını ve hekim ilişkisi güçlüklerle doludur.
Bu süreç doğru yönetilemez ve hasta-hekim ilişkisi bir güven üzerine inşa edilemez ise hasta ve hasta yakını mutsuzluğu, hekimlerde tükenme ve hatalı tıbbi uygulama (malpraktis) davalarında artışa neden olur.
Onkoloji pratiğinde sıklıkla karşımıza çıkan iletişim güçlüklerinin kaynakları
- Kuşkulu bir kanser bulgusu sonrası endişe verici tanı koyma süreci,
- Kanser tanısı alan hasta ve yakınına hastalığın söylenmesi,
- Tedavi yan etkilerinin ve olası ölüm riskinin konuşulması,
- Tedavi alıp almamanın sonuçlarının anlatılması,
- Tedavi sürecinde ortaya çıkan, tedaviye yanıt alamama veya tedavi yan etkisi gibi olumsuz tedavi sonuçlarını paylaşma,
- Ülkede onayı olmayan etkili olabilecek tedavileri paylaşma,
- Alternatif tedavilerin olumsuz etkileri konusunda hasta, hasta yakınını bilgilendirme,
- Şifa şansı olmayan bir durumda yaşam süresinin konuşulması,
- Ne kadar yok saysak da bir grup hastada ölüm sürecinin konuşulması ve yönetilmesi.
Görüldüğü üzere çok sayıda konu başlığı, günlük onkoloji pratiğinde yaşanan hasta ve hekim ilişkisinde zorlukların kaynağı olabilmektedir.
Ülkemizde neredeyse tüm onkoloji klinikleri oldukça yoğun çalışmakta, onkoloji hekimleri adeta cansipârâne hizmet vermekteler. Hekimlerin işlerinin kolaylaşması, hasta ve hasta yakınlarının hekimlerin içinde bulunduğu güçlükleri algılamaları ile mümkün olabilir.
Unutulmamalıdır ki bu alanda hekime yardımcı olmak, iletişimi kolaylaştıracak, hekimin de kendini güvende hissetmesine neden olacak, hastaya olan sevgi bağını güçlendirecek ve kaliteli bir sağlık hizmetinin sunulmasını kolaylaştıracaktır.

Kanser zor bir hastalıktır ve tıbbi onkoloji uzmanları hastalara destek ve hastalıkla baş etmeleri konusunda yardımcı olmalılar. Hasta ve yakınlarının yeterince bilgilendirilmesi ve endişelerini hafifletme yönünde caba harcamalılar.
Hastaların çoğunun karmaşık olan kanser hastalığının tanı ve tedavisi hakkında bilgileri yoktur. Hekimlerin mesleki eğitimlerinde ağırlık hastalıklarının tanısı ve tedavisine yöneliktir. Aslına bakarsanız hastalığı tedavi etme ve iyi iletişim kurma farklı becerilerdir. Çok özel bir konu olmasına rağmen hekimlerin eğitim süresince bu alana yönelik profesyonellerce hazırlanmış dersler ve kurslar son derece azdır. Hekimlerin okuduğu uluslararası kaynaklar, günlük pratikte edindikleri deneyimler, tecrübeli kıdemlileri ve hocaları, hasta ve yakınlarının geri bildirimleri gelişmelerine en önemli kaynaklardır. Araştırmalar, iyi tasarlanmış eğitim programlarının onkoloji uzmanlarının ve hastaların etkili iletişim becerilerini geliştirebileceğini vurgulamaktadır. Bununla birlikte hasta ve yakınları da iletişimin önemini kavramalı ve bu yönde çaba sarf etmeliler.
Doğru iletişim için doktorlara yönelik anahtar öneriler
- Onkoloji hizmeti ulaşılabilir olmalı; hasta geribildirim sağlayabilmeli, hastalar ve yakınları ile olan etkileşimler gözlemlenebilmelidir.
- Kanser tedavi süreci yönetim planı hastalar ile birlikte tasarlanmalıdır, hasta ve yakınının hem tanı hem de tedavi seçeneklerini yeterince anlaması sağlanmalıdır. Tıbbi bakım hedefleri ve tedavi kararları hastaların değer ve öncelikleriyle uyuşmalıdır.
- Hastalar ve yakınları endişelerini konuşmaya ve muayene sırasındaki alınacak tedavi kararlarına katılmalarına teşvik edilmelidir. Bu sayede hasta ve yakınlarının güveni artar ve tedavilerinde aktif rol almaları sağlanır.
- Hekimler şifa şansı olmayan hastalıkların tedavi sürecinde erkenden yaşam süresi ile ilgili hasta ve yakınları ile konuşmalı; hastalığın neden olduğu şikayetler ve hastalığın ilerlemesine bağlı ortaya çıkacak sorunlar ve olası çözümleri için hasta ve yakınının tercihlerini almalılar.
- Tedavi sürecinde karşılarına çıkabilecek ek ödemeler, bakım masrafları tartışılmalı ve bununla ilgili kaygılar olabildiğince giderilmeli, gerekli görülen durumlarda hastalar için mali danışman veya sosyal hizmet uzmanlarına yönlendirilmelidir.
- Hastalar tedavi seçeneklerinden haberdar edilmelidir. Bunlar; klinik çalışmalar ve palyatif bakım gibi tedavi seçeneklerini de içermelidir. Tedavi edilemez hastalığı olanlar için onkoloji uzmanları aktif tedavi ve palyatif bakım seçenekleri hakkında aynı anda bilgi vermelidir.

Doğru iletişim için hasta ve yakınlarına yönelik anahtar öneriler
- Hasta yakınları hastalarının hastalıkları konusunda bilgi edinme çabalarını engellememeli ve hekimine yeterince bilgilendirmesi konusunda kolaylık sağlamalılar.
- Tedavilerini üstlenen hekimler ile güven veren bir iletişim tarzı içinde olmalı ve merak ettikleri konuları sormalı, düşüncelerini dürüstlükle paylaşmalılar.
- Tedavi süresini, tedaviden elde edilecek başarı oranlarını, başarısızlık durumunda onları nelerin beklediğini kapsamlı sorgulamalılar.
- Ülkemizde onaylı olmayan ilaçlar, insani amaçlı erken erişim programları, klinik araştırmaların kendileri için uygun olup olmadığı tedavi planı öncesi sorgulanmalı.
- Hekimleri ile ayak üstü görüşmeye çalışmamalı, randevu öncesi sorularını yazılı olarak hazırlamalı ve randevusuz görüşme çabası içinde olmamalı.
- Tedavisini üstlenen hekimin haberi olmadan alternatif tıp ürünleri gibi hastasını tehlikeye atabilecek uygulamalar yapmamalı, hekimine ek tedavi alacaksa mutlaka bilgi vermeli.
- Onkoloji alanında en sık ihtiyaç duyulan şey ikinci görüş almaktır. Bu durumu da hekiminden saklamamalı, gerektiğinde kapsamlı tıbbi öyküsünü içeren epikrizini talep etmeli ve sonuçta aldığı önerileri hekimi ile paylaşmalı.
- Hekimine tüm tıbbi süreçlerde yardımcı olmalı, onun alacağı zor kararlara katılım sağlamalı.
Bu kılavuzun hazırlanmasında Amerikan Kanser Derneği (ASCO), doktorlarla hasta ve yakınlarının güven, empati ve dürüstlük ilişkisi kurabilmesine yardımcı olabilmeyi amaçlamıştır. Bizde bu yazıya kendi tecrübelerimiz ve akademik yayınlarımızdan alıntılar yaparak hasta-hekim iletişiminize bir ışık tutmak istedik.
PROF. DR. MUSTAFA ÖZDOĞAN
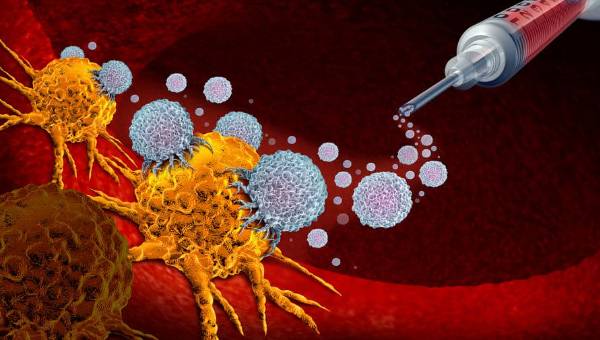
İmmünoterapi

Aynı zamanda biyolojik terapi adıyla da bilinen immünoterapi hastalıkların vücudun bağışıklık sistemini harekete geçirerek veya baskılayarak tedavi edilmesi yöntemidir. Vücudun bir bağışıklık sistemi yanıtı vermeye başlaması ya da verdiği yanıtı güçlendirmesi için tasarlanan immünoterapiler, aktivasyon immünoterapileri olarak sınıflandırılırken; vücudun verdiği bağışıklık sistemi yanıtını azaltan veya baskılayan immünoterapiler ise baskılama immünoterapileri olarak sınıflandırılır.
İmmünoterapi, bağışıklık sisteminin kanser hastalığına karşı savaşmasına yardımcı olan bir kanser tedavisi türüdür. Bağışıklık sistemi yani immün sistem ise vücudunun enfeksiyonlarla ve diğer hastalıklarla savaşmasına yardımcı olan sistemin bütününe verilen isimdir. Bağışıklık sistemi akyuvar hücreleri ile lenf sisteminin organ ve dokularından oluşur.
Bağışıklık sistemi normal işlevinin bir parçası olarak vücutta oluşan anormal hücreleri tespit edip yok eder ve bu sayede birçok kanserin büyümesini engeller veya yavaşlatır. Bağışıklık hücreleri bazı durumlarda tümörlerin içinde ve çevresinde bulunabilir. Tümör infiltre eden lenfositler adlandırılan bu hücreler, bağışıklık sisteminin tümöre yanıt verdiğinin bir işaretidir.
Normal şartlarda bağışıklık sistemi kanser büyümesini önleyebilir veya yavaşlatabilir ancak kanser hücrelerinin bağışıklık sistemi tarafından tahrip edilmelerini önleme yolları vardır. Bu önleme yolları arasında kanserli hücrelerin kendilerini bağışıklık sistemi tarafından daha az görünür kılan genetik değişiklikleri olabilir, hücre yüzeylerinde bağışıklık hücrelerini kapatan proteinler bulunabilir veya tümörün çevresindeki normal hücreleri değiştirerek bağışıklık sisteminin kanser hücrelerine verdiği tepkiye müdahale etmelerine yol açar.
İmmünoterapi ise bağışıklık sisteminin kansere karşı daha etkin bir şekilde hareket etmesine yardımcı olur.
İmmünoterapi Türleri Nelerdir?
Farklı tür kanserlerin sürecinde çeşitli immünoterapi türleri kullanılabilir. Başlıca immünoterapi türleri arasında bağışıklık kontrol noktası inhibitörleri, T-hücre transfer tedavisi, monoklonal antikorlar, kanser tedavi aşıları ve bağışıklık sistemi modülatörleri bulunur.

Bağışıklık Kontrol Noktası İnhibitörleri
Bağışıklık kontrol noktası inhibitörleri bağışıklık kontrol noktalarını bloke eden ilaçlara verilen isimdir. Bağışıklık kontrol noktaları, bağışıklık sisteminin normal bir parçasıdır ve bağışıklık tepkilerinin gereğinden daha çok güçlü olmasını ve vücuda zarar vermesini engeller. Bağışıklık kontrol noktası inhibitörleri bunları bloke ederek bağışıklık hücrelerinin kansere daha güçlü yanıt vermesini sağlar.
T-hücre transfer tedavisi
Aynı zamanda modülatör hücre tedavisi, modülatör immünoterapi veya immün hücre tedavisi olarak da adlandırılan T-hücre transfer tedavisi ise T-Hücrelerinin kanserle doğal savaşma yeteneğini artıran bir tedavi türüdür. Bu tedavi sürecinde bireyin tümöründe bulunan bağışıklık hücreleri alınır. Bireyde bulunan kanser türüne karşı en aktif olanlar, bu kanserli hücrelere karşı daha etkin bir şekilde saldırabilmesi için seçilir veya değiştirilir. Sonra bu bağışıklık sistemi hücreleri çok sayıda çoğaltılır ve bir iğne ile tekrar vücuda geri verilir.
Monoklonal antikorlar
Aynı zamanda terapötik antikorlar olarak da adlandırılan monoklonal antikorlar laboratuvarda oluşturulan ve kanser hücrelerinde bulunan belirli hedeflere bağlanmak için tasarlanmış bağışıklık sistemi proteinlerine verilen isimlerdir. Bu şekilde elde edilen monoklonal antikorlar, kanser hücrelerini bağışıklık sistemi tarafından daha iyi görülmeleri ve yok edilmeleri için işaretler. Bu tür monoklonal antikorlar immünoterapi sürecinde kullanılabilir.
Tedavi aşıları
Tedavi aşıları bireyin bağışıklık sisteminin kanser hücrelerine tepkisini artırarak kansere karşı daha etkin direnç göstermesini sağlar. Tedavi aşıları hastalığı önlemeye yardımcı olan aşı türlerinden farklıdır.
Bağışıklık sistemi modülatörleri
Bağışıklık sistemi modülatörleri vücudun kansere karşı bağışıklık tepkisini arttırır. Bağışıklık sistemi modülatörlerinin bir bölümü bazıları bağışıklık sisteminin sadece belirli kısımlarını etkilerken diğerleri bağışıklık sistemini daha genel bir şekilde etkileyebilir.
Hangi Kanser Türleri İmmünoterapi İle Tedavi Edilebilir?
Günümüzde yapılan araştırmalar immünoterapi ilaçlarının birçok kanser türünü tedavi etmek için kullanılabileceğine işaret etmektedir. Ancak immünoterapi kanser tedavisinde henüz cerrahi, kemoterapi veya radyasyon tedavisi yöntemleri kadar yaygın olarak kullanılmamaktadır. İmmünoterapinin kendisine bulunan kanser türünün tedavisinde kullanılıp kullanılamayacağını öğrenmek isteyen bireyler bunun için doğrudan doktorlarına başvurmalıdır.
Immünoterapinin Yan Etkileri Nelerdir?
Kanser tedavisinde kullanılan diğer terapi gibi immünoterapi de çeşitli yan etkilere neden olabilir. İmmünoterapinin neden olduğu yan etkilerin büyük bir çoğunluğu kansere karşı harekete geçecek şekilde yenilenen bağışıklık sisteminin aynı zamanda bireyin vücudundaki sağlıklı hücrelere ve dokulara da etki etmesi ile ortaya çıkar. Hemen her vakada farklı yan etkiler görülebilir. Bireyde görülebilecek yan etkiler bireyin tedaviden önce ne kadar sağlıklı olduğuna, kanser türüne, kanserin hangi aşamada olduğuna, kullanılan immünoterapinin türüne ve dozuna bağlı olacaktır.
İmmünoterapi tedavileri uzun süre boyunca devam edebilir ve yan etkiler tedavi sürecinde veya sonrasında herhangi bir noktada ortaya çıkabilir. Hangi yan etkilerin ne zaman ortaya çıkacağını, ne kadar ciddi olacaklarını, hatta çıkıp çıkmayacağını önceden kestirmek mümkün değildir. Bu nedenle bireyler tedavinin yan etkileri ile ilgili belirti ve semptomları dikkatle takip etmeli ve bir sorun yaşamaları durumunda ne yapmaları gerektiğini doktorlarından öğrenmelidir. Bazı yan etkiler tüm immünoterapi türlerinde yaygın olarak görülebilir. Örneğin enjeksiyon için iğne yapılan yerde ağrı, şişme, kızarıklık, kaşınma veya döküntü gibi deri reaksiyonları görülebilir.
Bazı bireylerde ise immünoterapiye bağlı olarak ateş, baş ağrısı, baş dönmesi, düşük veya yüksek tansiyon, halsizlik, kas ya da eklem ağrıları, mide bulantısı veya kusma, nefes almada zorluk, üşüme ve yorgunluk gibi grip benzeri belirti ve semptomlar görülebilir.
İmmünoterapi sürecinde görülebilecek diğer yan etkiler arasında vücudun sıvı tutmasından kaynaklı ödem ve kilo alımı, enfeksiyon riski, ishal, kalp çarpıntısı, organlarda iltihaplanma bulunur. Çok nadir vakalarda bazı immünoterapi türleri şiddetli ve hatta ölüm ile sonuçlanabilecek şiddette alerjik ve iltihapla ilişkili reaksiyonlara neden olabilir.
İmmünoterapi Nasıl Uygulanır?
İmmünoterapi uygulamaları intravenöz, oral, topikal veya intravezikal yöntemler ile gerçekleştirilmektedir. İntravenöz yani IV kullanımı sürecinde immünoterapi ajanı bir iğne ile doğrudan bir damara zerk edilir. Oral immünoterapi ise bireyin yuttuğu haplar veya kapsüller halindedir. Topikal immünoterapi ajanı ise bireyin cildine sürdüğü bir krem şeklindedir. Bu tip immünoterapi özellikle çok erken dönem cilt kanseri vakaları için kullanılabilir. İntravezikal immünoterapi ajanları ise doğrudan mesaneye uygulanır.
İmmünoterapi Nerede Yapılır?
Birçok durumda bireyler bir klinikte veya bir hastanede yer alan ayakta tedavi biriminde immünoterapi uygulamasından faydalanabilirler. Ayakta tedavi bireyin, geceyi hastanede geçirmeyeceği anlamına gelir.

İmmünoterapi Hangi Sıklıkla ve Ne Kadar Süre Uygulanır?
İmmünoterapinin hangi sıklıkla ve ne kadar süre boyunca uygulandığı bireyde bulunan kanserin türü ve aşamasına, uygulanan immünoterapi tedavisi türüne ve vücudun tedaviye nasıl yanıt verdiğine göre değişebilir. Bireyler her gün, her hafta veya her ay terapi uygulamasına katılabilir. Bazı immünoterapi türleri döngü halinde yani tedavi dönemi ve ardından dinlenme süresi şeklinde uygulanabilir. Dinlenme süresi bireyin vücuduna iyileşme, immünoterapiye yanıt verme ve yeni sağlıklı hücreler oluşturma şansı verir.
İmmünoterapinin Etkinliği Nasıl Anlaşılır?
İmmünoterapi tedavisi sürecinde birey doktoru ile sık görüşmek durumundadır. Doktor bireye fizik muayeneler gerçekleştirir ve kendisini nasıl hissettiğini sorar. Başta kan testleri olmak üzere çeşitli tıbbi test ve taramalar bireyin durumunu belirlemek için gerçekleştirilecektir. Bu tarama ve testler, bireyin tümörünün boyutunu ölçer ve kan değerlerindeki değişiklikleri belirler.

Bağışıklık Kontrol Noktası İnhibitörleri Kansere Karşı Nasıl Etki Eder?
Bağışıklık kontrol noktaları bağışıklık sisteminin normal bir parçasıdır. Bağışıklık kontrol noktalarının rolü vücudun bağışıklık tepkisinin vücuttaki diğer sağlıklı hücreleri yok edecek kadar güçlü olmasını önlemektir.
Bağışıklık kontrol noktaları, T-Hücreleri adı verilen bağışıklık hücrelerinin yüzeyinde yer alan ve bağışıklık kontrol noktası proteinleri olarak adlandırılan proteinler tarafından bazı tümör hücrelerinde bulunan ortak proteinler tanınıp, bunlara bağlandığında devreye girer. Kontrol noktası ve ortak proteinler birbirine bağlandığında, T-Hücrelerine bir “kapanma” sinyali gönderir. Bu durum bağışıklık sisteminin kanseri yok etmesini önleyebilir. İmmün kontrol noktası inhibitörleri olarak adlandırılan immünoterapi ilaçları, kontrol noktası proteinlerinin ortak proteinlerine bağlanmasını engelleyerek çalışır. Bu, “kapanma” sinyalin gönderilmesini engeller ve T-Hücreleri kanser hücrelerini öldürebilir.

Bağışıklık Kontrol Noktası İnhibitörleri İle Hangi Kanser Türleri Tedavi Edilir?
Bağışıklık kontrol noktası inhibitörlerinin etkili olduğu kanser türleri şunlardır:
- Akciğer kanseri,
- Baş ve boyun kanseri,
- Böbrek hücresi kanseri (bir tür böbrek kanseri),
- Cilt kanseri,
- Hodgkin lenfoma,
- Karaciğer kanseri,
- Kolon kanseri,
- Meme kanseri,
- Mesane kanseri,
- Mide kanseri,
- Rahim ağzı kanseri,
- Rektum kanseri.
Bağışıklık Kontrol Noktası İnhibitörleri Hangi Yan Etkilere Neden Olur?
Bağışıklık kontrol noktası inhibitörleri, tedavi gören bireylerde farklı şekillerde gözlemlenebilecek yan etkilere neden olabilir. Bireyde görülebilecek yan etkiler ile bireyin hissettikleri, bireyin tedaviden önce ne kadar sağlıklı olduğuna, kanser türüne, hangi aşamada olduğuna, kullandığı bağışıklık kontrol noktası inhibitörünün türüne ve dozuna bağlı olacaktır.
Bağışıklık kontrol noktası inhibitörlerinin en yaygın yan etkileri arasında döküntü, ishal ve yorgunluk bulunur. Bağışıklık kontrol noktası inhibitörlerinin daha seyrek görülen bir yan etkisi ise yaygın enflamasyondur. Enflamasyon, yani İltihaplanma, bireyin etkilenen organına bağlı olarak farklı çeşitli belirtilere neden olabilir. Bunlar arasında derinin iltihaplandığı durumlarda deri renginde değişiklik, kızarıklık ve kaşıntı hissi görülebilir. Akciğer iltihaplanması öksürüğe ve göğüs ağrılarına neden olabilir. Kolon iltihaplanması karın ağrısı ve ishale neden olabilir. Pankreas iltihaplanması diyabete neden olabilir. Bireyde hepatit, yani karaciğer iltihaplanması, hipofizit yani hipofiz bezinin iltihaplanması, miyokardit yani kalp kaslarının iltihaplanması, nefrit yani böbrek iltihaplanması ve böbrek fonksiyonlarında bozulma gözlemlenebilir. Tiroid bezinde aşırı aktiflik ya da yetersizlik ile kas zayıflığı, uyuşma ve nefes darlığı gibi sinir sistemine bağlı sorunlar da bağışıklık kontrol noktası inhibitörlerinin neden olabileceği nadir yan etkiler arasındadır.
T-Hücre Transfer Tedavisi Kansere Karşı Nasıl Etki Eder?
T-Hücre transfer tedavisi, bireyin kendi bağışıklık hücrelerinin kansere daha iyi saldırabilmesini sağlayan bir immünoterapi türüdür. Günümüzde yaygın olarak kullanılan tümör infiltre eden lenfositler yani kısaca TİL tedavisi ve CAR T-hücresi tedavisi isimli iki ana tip T-hücresi transfer tedavisi vardır. Her iki tedavi türü de bireyin kendi bağışıklık hücrelerinin toplanmasını, laboratuvarda bu hücrelerden çok sayıda üretilmesini ve üretilen hücrelerin bir iğne aracılığıyla damardan bireye geri verilmesini içerir. T-hücre transfer terapisinin bir diğer adı da immün hücre tedavisidir.
T-Hücrelerinin laboratuvarda büyütülmesi süreci normal şartlarda 2 ila 8 hafta sürebilir. Bu süre zarfında, birey diğer bağışıklık hücrelerinin azaltılması için kemoterapi ya da radyasyon tedavisinden faydalanabilir. Bağışıklık hücrelerini azaltmak, transfer edilecek T-Hücrelerinin daha etkili olmasına yardımcı olur. Bağışıklık hücrelerinin azaltılmasından sonra laboratuvarda yetiştirilen T-Hücreleri, damarınızdaki bir iğne ile bireye geri transfer edilir. TİL tedavisi tümör bölgesinde bulunan ve tümör infiltre eden lenfositler adı verilen T-Hücrelerinden faydalanır. Doktorlar, bu lenfositleri bireydeki tümör hücrelerini en iyi tanıyanların hangilerinin olduğunu bulmak için laboratuvarda test eder. Daha sonra, aralarından seçilmiş en etkin lenfositlere hızlı bir şekilde çok sayıda büyümelerini maddeler verilir.
Bu yaklaşımın arkasında yatan fikir, tümörün içinde veya yakınında bulunan lenfositlerin, tümör hücrelerini tanıma yeteneğini zaten geliştirmiş olmasıdır. Ancak bu lenfositlerin sayısı tümörü öldürmek veya tümörün bağışıklık sistemini baskılamak için saldığı sinyallerin üstesinden gelmek için yeterli olmayabilir. Bireye tümöre karşı en iyi tepki veren lenfositleri çok sayıda vermek, bağışıklık sisteminin bu engellerin üstesinden gelmesine yardımcı olabilir.
CAR T-hücre tedavisi de TİL tedavisine benzer, ancak bireyin T-Hücreleri laboratuvarda çoğaltılıp bireye geri verilmeden önce CAR adı verilen bir protein türünü geliştirecek şekilde değiştirilir. CAR, yani kimerik antijen reseptörü proteinleri sayesinde T-Hücreleri kanser hücrelerinin yüzeyinde yer alan belirli proteinlere bağlanabilir ve bu sayede kanser hücrelerine saldırma yeteneklerini artar.
T-Hücre Transfer Tedavisi İle Hangi Kanser Türleri Tedavi Edilir?
T-hücre transfer tedavisi henüz deneysel bir immünoterapi yöntemidir. T-hücre transfer terapisi üzerinde ilk olarak metastatik melanomun tedavisi için çalışılmıştır çünkü melanomlar genellikle güçlü bir bağışıklık tepkisine neden olur ve çevrelerinde yaygın olarak çok sayıda tümör infiltre eden lenfosit bulunur. TİL terapisinin kullanımının bazı melanom vakalarında etkili olduğu ve servikal skuamöz hücreli karsinom ile kolanjiokarsinom gibi diğer kanser türlerinde de ümit verici bulgular ürettiği gözlenmiştir. CAR T hücresi terapisi için onaylanmış birkaç tür ilaç mevcuttur. Yapılan tıbbi çalışmalar bu terapinin aralarında beyin ya da meme kanserinin de bulunduğu solid, yani katı tümörlerin tedavisinde kullanabileceğine işaret etse dahi, henüz bu tür kanserlerde kullanımı deneysel aşamadadır.

T-Hücre Transfer Tedavisinin Yan Etkileri Nelerdir?
T-Hücre transfer tedavisi, tedavi gören bireylerde farklı şekillerde gözlemlenebilecek yan etkilere neden olabilir. Bireyde görülebilecek yan etkiler ile bireyin hissettikleri, bireyin tedaviden önce ne kadar sağlıklı olduğuna, kanser türüne, hangi aşamada olduğuna, aldığı T-Hücresi transfer tedavisinin türüne ve dozuna bağlı olacaktır.
CAR T-Hücre tedavisi ise sitokin salınım sendromu olarak bilinen ciddi bir yan etkiye neden olabilir. Bu sendrom, transfer edilen T-Hücreleri veya yeni T-Hücrelerine yanıt veren diğer bağışıklık hücreleri tarafından kana büyük miktarda sitokin salınması sonucu ortaya çıkar. Sitokinler, vücutta birçok farklı işlevi olan bağışıklık maddeleridir. Sitokin düzeylerinde ani bir artış ateş, başağrısı, döküntü, düşük tansiyon, kalp atışında hızlanma, mide bulantısı ve solunum sorunları gibi durumlara yol açabilir. Bir çok hastada sitokin salınım sendromu hafif bir düzeyde görülür, ancak bazı vakalarda çok şiddetli veya yaşamı tehdit edici olabilir. Buna ek olarak CAR T-Hücreleri yalnızca kanser hücrelerinde bulunan proteinleri saptamak için tasarlanmış olsa da, bazen normal hücrelerde bulunan proteinleri de kanserli olarak tanımlayabilirler. Bu durum hangi normal hücrelerin kanserli olarak tanımlandığına bağlı olarak organ hasarı da dahil olmak üzere bir dizi yan etkiye neden olabilir.
Tümör infiltre eden lenfosit tedavisi aynı zamanda kılcal sızıntı sendromuna da neden olabilir. Bu sendrom, kanda bulunan sıvı ile proteinlerin kılcal kan damarlardan dışarı sızması ve çevredeki dokulara akması nedeniyle bireyin tehlikeli derecede düşük tansiyon geliştirmesine neden olur. Kılcal sızıntı sendromu birden fazla organ yetmezliğine ve şoka neden olabilir.
Monoklonal Antikorlar Kansere Karşı Nasıl Etki Eder?
Monoklonal antikorlar, laboratuvarda oluşturulan bağışıklık sistemi proteinleridir. Antikorlar normal şartlarda vücut tarafından doğal olarak üretilir ve bağışıklık sisteminin bakteriler ile virüsler gibi hastalığa neden olan mikropları tanıyarak onları yok edilmek üzere işaretlemesine yardımcı olur. Monoklonal antikorlar tıpkı vücutta doğal olarak bulunan antikorlar gibi belirli hedefleri tanımlar. Kanser tedavisinde çok sayıda monoklonal antikor kullanılır. Bunlar bir tür hedeflemeli kanser terapisidir, yani belirli hedeflerle etkileşime girecek şekilde tasarlandıkları anlamına gelir.
Bazı monoklonal antikorlar aynı zamanda immünoterapi olarak işlev görebilir çünkü bağışıklık sistemini kansere karşı çevirmeye yardımcı olurlar. Örneğin, bazı monoklonal antikorlar kanser hücrelerini işaretler, böylece bağışıklık sistemi onları daha iyi tanıyıp yok eder. Başka monoklonal antikor türleri ise T-Hücrelerini kanser hücrelerine yaklaştırarak bağışıklık hücrelerinin kanser hücrelerini öldürmesine yardımcı olur.
Kanser Tedavi Aşıları Kansere Karşı Nasıl Etki Eder?
Kanser tedavi aşıları, vücudun kansere karşı doğal savunmasını güçlendirerek kanseri tedavi eden bir immünoterapi türüdür. Kanser teravi aşıları kanseri önleme aşılarının aksine halihazırda kanseri olan kişilerde kullanılmak üzere tasarlanmıştır, yani kansere neden olan öğelere karşı değil, doğrudan kanser hücrelerine karşı etki gösterirler. Tedavi aşılarının geliştirilmesi sürecinde hedeflenen nokta, kanser hücrelerinde normal hücrelerde hiç bulunmayan ya da daha düşük seviyelerde mevcut olan, tümörle ilişkili antijenler olarak adlandırılan maddelerin bulunmasıdır. Tedavi aşıları, bağışıklık sistemine bu antijenleri tanımayı ve bunlara tepki vermeyi öğreterek bu antijenleri içeren kanser hücrelerini yok etmesine yardımcı olabilir. Kanser tedavi aşıları üç ana yöntem ile bireyin kendi tümör hücrelerinden, belirli bir kanser türü olan çok sayıda insanın kanser hücrelerinde bulunan tümör ile ilişkili ortak bir antijenden veya bir tür bağışıklık hücresi olan dendritik hücrelerden yapılabilir.
Bireyin kendi tümör hücrelerinden yapılan tedavi aşıları bireyin kanserine özgü özelliklere karşı bir bağışıklık tepkisine neden olacak şekilde özel olarak üretilir. Spesifik bir kanser türü olan birçok insanın kanser hücrelerinde bulunan tümörle ilişkili antijenlerden yapılmış olan aşılar ise kanser tarafından bu antijenin üretildiği herhangi bir hastada bir bağışıklık tepkisi elde edilmesine yol açabilir. Bu tip aşılar henüz deneysel aşamadadır. Bir tür bağışıklık hücresi olan dendritik hücrelerden yapılmış aşılar, bireyin bağışıklık sistemini tümör hücrelerindeki bir antijene yanıt vermesi için uyarır.
Onkolitik virüs tedavisi olarak adlandırılan farklı bir kanser tedavisi türü de bazen bir tür kanser tedavi aşısı olarak tanımlanır. Bu tedavi sürecinde kanser hücrelerini enfekte eden ve parçalayan ancak normal hücrelere zarar veremeyen bir virüs olan onkolitik virüs kullanılır. Bu süreçte kullanılan virüs hem kanserli hem de normal hücreleri enfekte edebilir. Normal hücreler virüsü öldürürken, kanserli hücreler bunu yapamaz. Tedavi sürecinde virüs doğrudan bir tümöre enjekte edilir. Virüs kendisinin giderek daha fazla kopyasını çıkararak kanser hücrelerinin patlamasına ve ölmesine neden olur. Ölen hücreler, tüm vücuttaki kanser hücrelerine karşı bir bağışıklık tepkisine neden olabilecek yeni virüsleri ve diğer maddeleri salgılar.

Kanser Tedavi Aşıları İle Hangi Kanser Türleri Tedavi Edilir?
Onkolitik virüs tedavisi az belirtisi olan ya da hiç belirtisi olmayan vücudunun diğer bölgelerine yayılmış, ve kanseri hormon tedavisine yanıt vermeyen prostat kanseri olan erkeklerin tedavi sürecinde başarılı olarak kullanılmıştır. Bu tedavi sürecinin ameliyat sonrasında tekrar nükseden, ve yeniden ameliyat edilemeyecek olan melanomlu hastaların tedavisinde de kullanılmıştır.

Kanser Tedavi Aşılarının Yan Etkileri Nelerdir?
Kanser tedavi aşıları tedavi gören bireylerde farklı şekillerde gözlemlenebilecek yan etkilere neden olabilir. Bireyde görülebilecek yan etkiler ile bireyin hissettikleri, bireyin tedaviden önce ne kadar sağlıklı olduğuna, kanser türüne, hangi aşamada olduğuna, aldığı kanser tedavi aşısı türüne ve dozuna bağlı olacaktır.
Kanser tedavi aşıları ateş, baş ağrısı, baş dönmesi, düşük veya yüksek tansiyon, kas veya eklem ağrıları, mide bulantısı veya kusma, nefes almada zorluk, üşüme, yorgunluk ve zayıflık gibi grip benzeri semptomlar ile şiddetli alerjik reaksiyonlara neden olabilir.
Daha nadir vakalarda onkolitik virüs tedavisinin felce yol açabildiği gözlemlenmiştir. Onkolitik virüs tedavisi ise tümör lizis sendromuna neden olabilir. Tümör lizis sendromunda tümör hücreleri ölürken parçalanırlar ve içeriklerini kana bırakırlar. Bu, kandaki bazı kimyasalların seviyelerinde böbrekler, kalp ve karaciğer dahil olmak üzere diğer organlara zarar verebilecek bir değişikliğe neden olur. Onkolitik virüs tedavisinin diğer yan etkileri arasında herpes virüs enfeksiyonu, ağızda, cinsel organlarda parmaklarda veya kulakta ağrılı, yanan ve kaşınan çıban oluşumu, gözlerde bulanıklık, ağrı ve akıntı, kollar ile bacaklarda güçsüzlük, aşırı yorgunluk ile uyuşukluk ve zihin karışıklığı sayılmaktadır.

Bağışıklık Sistemi Modülatörleri Kansere Karşı Nasıl Etki Eder?
Bağışıklık sistemini modüle edici ajanlar, yani sitokinler vücudun kansere karşı bağışıklık tepkisini artıran immünoterapi türlerine verilen isimdir. Sitokinler akyuvar hücreleri tarafından üretilir. Vücudun bağışıklık sisteminin kanser dahil olmak üzere birçok farklı tehdite karşı verdiği yanıtlarda önemli roller oynarlar.
Kanser tedavisi sürecinde bazı vakalarda kullanılan bağışıklık sistemi modülatörleri arasında sitokin türleri olan interferonlar yani kısaca INF’ler ile interlökinler yani kısaca IL’ler, hematopoetik büyüme faktörleri olan eritropoietin, IL-11, granülosit-makrofaj koloni uyarıcı faktörler, ve granülosit koloni uyarıcı faktörler, BCG aşısı, immünomodülatör ilaçlar bulunur. Yapılan araştırmalar sonucunda INF-alfa adı verilen bir tür interferonun, doğal katil hücreler ve dendritik hücreler gibi belirli akyuvar hücrelerinin aktif hale gelmesine neden olarak kanser hücrelerine karşı verilen bağışıklık tepkisini artırabileceğini bulmuşlardır. INF-alfa ayrıca kanser hücrelerinin büyümesini yavaşlatabilir veya ölümlerini teşvik edebilir.
Bağışıklık Sistemi Modülatörlerinin Yan Etkileri Nelerdir?
Bağışıklık sistemi modülatörleri tedavi gören bireylerde farklı şekillerde gözlemlenebilecek yan etkilere neden olabilir. Bireyde görülebilecek yan etkiler ile bireyin hissettikleri, bireyin tedaviden önce ne kadar sağlıklı olduğuna, kanser türüne, hangi aşamada olduğuna, kullanılan bağışıklık sistemi düzenleyicisi ajanın türüne ve dozuna bağlı olacaktır.
Bağışıklık sistemi modülatörleri ateş, baş ağrısı, baş dönmesi, düşük veya yüksek tansiyon, kas veya eklem ağrıları, mide bulantısı veya kusma, nefes almada zorluk, üşüme, yorgunluk ve zayıflık gibi grip hastalığına benzer belirti ve semptomlara neden olabilir.
Yan etkilerin ne zaman veya ortaya çıkacağını veya ne kadar ciddi olacağını kesin olarak bilinemez. Bu nedenle, hangi işaretleri arayacağınızı ve sorun yaşamaya başlarsanız ne yapmanız gerektiğini bilmek önemlidir.
Sitokinler ayrıca solunum güçlüğüne, şiddetli alerjik reaksiyonlara, düşük veya yüksek tansiyona, enjeksiyon yerinde kızarıklık, yanma ve açık ülserler gibi sorunların gelişmesine, kan değerlerinde azalma sonucunda enfeksiyon riskinin artmasına ya da kanama sorunlarının gelişmesine, kan pıhtısı oluşumuna, organ hasarı, veya ruh hali, davranış, düşünme ve hafıza ile ilgili sorunlara yol açabilir.
BCG kullanımı idrar yolu ile alakalı yan etkilerin gelişmesine yol açabilir.
İmmünomodülatör ilaçlar ise ciltte reaksiyonlara, kan pıhtılaşmasına, vücudun farklı bölgelerinde ağrıya, uyuşmaya, karıncalanmaya, şişmeye veya kas güçsüzlüğüne yol açan sinir problemlerine ve hamilelik sırasında kullanılması durumunda doğum kusurlarına yol açabilir.
ACIBADEM
Prostat Hastalıkları Tanı ve Tedavisi

İşemeye başlamada ve sonlandırmada güçlük
Zayıf veya kesikli idrar akışı
İdrarda yanma veya ağrı
Sık işeme ihtiyacı
Mesaneyi tam boşaltamama hissi
Geceleri sık idrara kalkma
Ani idrar sıkışıklığı, idrar tutma zorluğu
İdrar yaptıktan sonra devam eden damlamalar
İdrar yapamama hali
İdrar veya menide kan görülmesi
Ağrılı boşalma
Kasık, kalça, bel, sırt ve/veya bacak ağrıları
Bu yakınmalar prostat ve alt idrar yolları sorunlarına özgüdür. Ancak prostatın hangi tür hastalığına bağlı olduğu ancak üroloji uzmanı muayenesi ve gerekli tanısal incelemeler sonucunda saptanabilir.
Erken dönemde prostat hastalıkları herhangi bir şikayete neden olmayabilir. Bazen belirgin herhangi bir şikayet olmaksızın parmakla prostat muayenesi ile veya PSA (Prostat Spesifik Antijen) testi, idrar analizi, radyolojik görüntülemeler (ultrasonografi, multiparametrik prostat MR), prostat biyopsisi (MR/US Füzyon Prostat Biyopsi) yoluyla hastalık tanısı konabilir.
İdrar yollarını ilgilendiren belirti ve bulguların altta yatan nedenini sadece bir doktor söyleyebilir. Bu tip yakınmaları olan bir kişi mutlaka bir üroloji uzmanına görünmelidir.

Prostat iltihabı (Prostatit)
İyi huylu prostat büyümesi (BPH=Benign Prostat Hiperplazisi)
Prostat kanseri
Prostatın Fonksiyonu Nedir?
Prostat bir salgı bezidir. İdrar torbasının (mesane) hemen altında yer alan, içerisinden idrar kanalının (üretra) geçtiği ve ayrıca spermleri testislerden getiren tüplerin (vas deferens) açıldığı bir organdır. Prostat bezinin asıl görevi meniyi oluşturan sıvının bir bölümünü salgılamaktır. Büyümemiş hali ile yaklaşık bir ceviz boyutundadır.

Prostat büyümesi çoğu zaman iyi huylu bir gelişme olarak gerçekleşir. Bu büyüme, 40’lı yaşların sonlarından itibaren başlayarak yaşamın sonuna kadar değişen hızda devam eder. İyi huylu prostat büyümesi (BPH) yaşlanma ile birlikte görülse de kesin nedeni tam olarak belli değildir.
Büyüyen prostat bezi idrar yolu ve mesane çıkımında yarattığı tıkanma-daralma ile birlikte idrar akışını engelleyebilir. Mesanenin hem idrar depolama hem de idrar boşaltma işlevini bozabilir.
Prostat büyümesi oldukça sık görülmekle birlikte her erkekte aynı düzeyde sorun oluşturmayabilir. Bazılarında yaşlanmanın doğal bir parçası olarak saptansa da tedavi gerektirmeyebilir. Prostat büyümesi rahatsız edici belirtilere neden olursa, idrar yapma fonksiyonunu bozarsa veya vücuda zarar verebilecek duruma ulaşırsa tedavi edilmesi gereklidir.
Prostat Büyümesi Tedavisi
Tedavide temel belirleyici etkenler hastanın yakınmalarının derecesi ve prostat büyümesinden kaynaklanan fiziksel ve fonksiyonel sorunlardır. Hastaların bir kısmında ciddi bir yakınma belirtilmese de tekrarlayan idrar yolu enfeksiyonları, tekrarlayan kanlı idrar yapma, mesanede taş gelişimi, böbrek yetmezliğinin bulunması tedavi gerektiren durumlardır.
Tedavi yaklaşımları arasında şunlar vardır:
- Düzenli takip/gözlem ile bekleme
- İlaç ile (medikal) tedavi
- Cerrahi tedavi yöntemleri (Bipolar TUR-prostatektomi, Lazer Greenlight prostatektomi, Holmium Lazer ile yapılan prostat ameliyatı (HoLEP)

Prostatit Nedir?
Prostatit, prostat bezinin iltihabıdır. Bu hastalıkta gelişen enflamasyon nedeniyle prostat bezi şişer ve ağrılı haldedir. Prostatit bazen bakteriyel bir enfeksiyondan kaynaklansa da, sıklıkla mikrobik bir durum bulunmayabilir ve hangi nedenle prostatit geliştiği tam olarak anlaşılamaz. Genellikle daha ileri yaştaki erkeklerin sorunları olan prostat büyümesi veya prostat kanserine karşılık, prostatit her yaştaki yetişkin erkekte görülebilir.
Prostatit Tedavisi
Prostatit tedavisinde ilaçlar kullanılır. Bunlar arasında ağrı kesici-antiinflamatuar, prostat ve mesane boynunu gevşeten alfa-blokerler, bazı antibiyotikler vardır. Çoğu erkekte hastalık birkaç hafta ile birkaç ay içerisinde düzelse de bazı kişilerde belirtiler daha uzun sürebilir.

Prostat Kanseri Nedir?
Prostat bezi dokusunda gelişen kanser, “prostat kanseri” olarak adlandırılır. Batı ülkelerinde prostat kanseri en sık görülen kanser tiplerinden biridir. Oluşum nedenleri tam olarak açıklanabilmiş değildir, fakat erkeklerde yaş ilerledikçe prostat kanseri gelişme olasılığı arttığı bilinmektedir. Genellikle 65 yaşın üzerindeki erkeklerde saptanmakla birlikte, 50 yaştan itibaren riskin arttığı söylenebilir. Eğer yakın erkek akrabalarında (baba, erkek kardeş, amca, dayı vs) prostat kanseri mevcutsa, o kişide prostat kanseri görülme oranı normalden yüksektir. Özellikle erken dönemde saptanmış prostat kanseri hastalığının tedavi sonuçları genellikle yüz güldürücüdür. Prostat kanserini diğer bazı kanserlerden ayıran özelliği yavaş seyirli ve değişken davranışlı olmasıdır.
Prostat Kanseri Tedavisi
Tedavi yaklaşımları hastalığın evresine ve derecesine göre farklılık gösterebilir. Tedavi yöntemleri, hastanın durumuna veya hastalık düzeyine bağlı olarak tek başına, bir arada, sıralı ve alternatifli olarak uygulanabilir. Bazı hastalarda tedavisiz aktif izlem bir seçenek olarak sunulabilir.
Gerekli tanısal incelemeler sonrasında çoğu hastada şu yöntemlerden biri ile tedavi uygulanır:
- Cerrahi tedavi (da Vinci robotik radikal prostatektomi, açık radikal prostatektomi)
- Işın tedavisi (radyoterapi, brakiterapi)
- Fokal tedavi (HIFU, kryoterapi)
- İlaç tedavisi (hormon tedavisi, kemoterapi).

Prostat Ameliyatı
Prostat büyümesinde (BPH) ilaç tedavisine yanıt vermeyen, ilaç tedavisine başlangıçta yanıt veren anca zamanla ilacın yetersiz hale geldiği ve yan etkileri sebebiyle ilaç kullanamayan hastalara prostat ameliyatıyla tedavi uygulanabilir.
Ayrıca prostat büyümesine bağlı olarak; mesanesinde taşı olan, idrar yolundan tekrarlayan kanamaları olan, sık idrar yolu iltihabı geçiren ve idrarını hiç boşaltamayan hastalarda da prostat ameliyatı ile tedavi planlanmalıdır. Prostat ameliyatı yöntemi belirlemede hastanın yaşı, kullandığı ilaçlar, ek hastalıkları ve prostat büyüklüğü dikkate alınır.
Transüretral Prostat Rezeksiyonu (TUR-P):
Transüretral prostat rezeksiyonu (TUR-P) operasyonunda elektrik enerjisi yardımıyla prostat dokusu içeriden yakılarak küçük parçalar halinde çıkarılır. Bu ameliyatta kanama ihtimali yüksek olduğundan hastanın varsa kullanmak zorunda olduğu kan sulandırıcı (antiagregan-koagulan) ilaçlar 1 hafta önceden kesilir ve ameliyat sonrası en erken 1 hafta sonra yeniden başlanabilir. işlem sonrası hastanın en az 3-4 gün sondalı kalması gerekmektedir. Bu yöntem sonrası TUR-P sendromu, üretra darlığı, enfeksiyon, idrar kaçırma, idrar yapmada güçlük, meninin geri kaçması (retrograd ejekülasyon) ve yeniden cerrahi gereksinimi görüldüğü birçok çalışmada bildirilmiştir.
Açık Prostatektomi:
Prostat büyüklüğü 100 gr. ve üzeri olan hastalarda ise açık prostat ameliyatı uygulanabilmektedir. Bu ameliyatta hastanın cilt ve cilt altı dokularıyla birlikte idrar torbası da açılır ve parmak yardımıyla prostat çıkarılır. Bu ameliyat esnasında kanama oranları oldukça yüksek olduğundan sıklıkla kan desteği gerekebilmektedir. işlem sonrası hastanın en az 1 hafta sondalı kalması gerekmektedir. Ayrıca hastanede kalış süresi diğer yöntemlere göre daha uzundur.

Prostat Cerrahisinde Lazer
Ürolojide lazerin kullanılmaya başlaması ile birlikte prostat cerrahisinde de lazer kullanılarak cerrahi operasyonlar yapılmaya başlanmıştır. Bu yöntemler; Greenlight lazer, fotoselektif prostat vaporizasyonu (PVP); Thulium lazer ile prostat enükleasyonu (ThuLEP), thulium lazer ile prostat rezeksiyonu (TmLRP), diode lazer ile prostat enekülasyonu (DiLEP), diode lazer ile prostat vaporizasyonu (DiLVP), holmium lazer ile prostat rezeksiyonu (HoLRP) ve holmium lazer ile prostat enükleasyonu (HoLEP)’dir.
Prostat Büyümesi
Prostat Büyümesi ya da diğer adıyla Benign Prostat Hiperplazisi (BPH), halk arasında iyi huylu prostat büyümesi olarak bilinen bir hastalıktır. Yapılan çalışmalarda 50 yaşındaki erkeklerin %25’inde, 80 yaşındaki erkeklerin ise %90’ında iyi huylu prostat büyümesinin görüldüğü bildirilmektedir.
Türkiye İstatistik Kurumu (TÜİK) verilerine göre yapılan bir çalışmada; Türkiye’de yaklaşık 3, 3 milyon BPH hastası olduğu tahmin edilmektedir. Prostat, erkeklik hormonu testosterona duyarlı bir organdır. Erkeklik hormonunun üretilemediği ya da direnç görülen bazı durumlarda prostatın büyümediği görülmüştür. Buna karşılık prostatın en çok testosteron seviyesinin azaldığı yaşlılık döneminde büyüme göstermesi bu konunun tam olarak aydınlatılamadığının göstergesidir.

İyi Huylu Prostat Büyümesi Kanser Değildir!
Prostat kanserinin yaygın görülmesi, iyi huylu prostat büyümesinin de kanserden kaynaklandığına yönelik bir algının oluşmasına neden olmaktaysa da iyi huylu prostat büyümesi, kanser değildir! Üstelik kanser gelişmesine de yol açmaz. Ancak bazı hastalarda hem iyi huylu prostat büyümesi hem prostat kanseri bir arada bulanabilir. Hekim, prostat şikayetleriyle başvuran hastayı her iki durumla ilgili ayrı ayrı değerlendirmelidir.
Prostat Büyümesi (BPH) Belirtileri
Prostat büyürken idrar yolunu tıkayarak idrar akışını engellemeye başlar. Tıkanıklığın derecesine bağlı olarak hastalarda idrar yapmayla ilgili bazı şikayetler görülür.
Prostat Büyümesinin Belirtileri Şunlardır:
- idrar akım şiddetinin azalması,
- idrarı başlatmakta güçlük yaşanması,
- idrar yaparken kesinti olması,
- idrarı tam boşaltamama hissi,
- Sık sık idrara çıkma hissi,
- Ani sıkışma atakları,
- idrar kaçırma,
- idrarda çatallanma ve gece idrara çıkma.

Prostat Büyümesi Neden Olur?
Prostat büyümesinin kesin nedeni bilinmemekle beraber en iyi bilinen sebep yaşlanmadır. BPH’da genetik faktörlerin de etkili olduğu gösterilmiş, ailesinde BPH öyküsü olanlarda daha sıklıkla görüldüğü ispatlanmıştır. Ayrıca bazı çevresel faktörler ve beslenme ile ilişkisi üzerinde çalışmalar yapılsa da tatmin edici net sonuçlar alınamamıştır.Özellikle son yıllarda obezite ile BPH arasında ilişkiyi göstermeye yönelik çalışmalar yapılmaktadır. Buna göre artmış vücut ağırlığı, vücut kitle indeksi ve göbek çevresi ile prostat boyutundaki artışın ilişkili olduğu gösterilmiştir.
Prostat Büyümesi Nasıl Önlenir?
Kırmızı et, yağ, karbonhidrat, kümes hayvanları ile beslenme prostat büyümesi riskini artırırken sebzeler, çoklu doymamış yağ asitleri, linoleik asit, D vitamini ve düzenli egzersiz BPH riskini azaltmaktadır.
Prostat Büyümesi Tedavi Edilmezse Ne Olur?
Tedavi edilmeyen iyi huylu prostat büyümesinde idrar yapma sorunları devam eder. İlerleyen evrelerde ayrıca, tekrarlayan idrar yolu enfeksiyonları, idrarda kanama, böbreklerde fonksiyon bozukluğu ve mesane taşları gelişebilmektedir.
Prostat Büyümesi Tedavisi Nasıl Yapılır?
Prostat büyümesi durumunda genellikle idrar torbası tam olarak boşaltılamadığından içeride kalan idrar, tekrarlayan enfeksiyonlara ve böbrek fonksiyonlarında kalıcı bozulmaya yol açabilmektedir. Aynı zamanda BPH sebebiyle görülen şikayetler, hastaların hayat kalitesini oldukça düşürmektedir. “Prostat büyümesi tedavi edilmesi gereken bir hastalıktır.”
Prostat Kanseri Belirtileri ve Tedavisi
Prostat Kanseri
Prostat kanseri erkeklerde en sık görülen kanser türüdür. Kansere bağlı ölümlerde ise ikinci sırada yer alır. Sağlıklı bir erkeğin hayat boyu prostat kanserine yakalanma riski yaklaşık olarak %17’dir. Yani her 6 erkekten biri prostat kanserine yakalanmaktadır. Prostat kanseri, prostat dokusunu oluşturan bazı hücrelerin anormal seyir göstererek tümöral yapılara dönüşmesi sonucu meydana gelir. Prostatın sadece bir kısmından gelişebileceği gibi birden çok kısmında da gelişebilir.
Genellikle 65 yaş üstünde görülen bu hastalık erken dönemlerinde hiçbir belirti vermeyebilir. Fakat tedavi edilmezde zamanla büyüyerek idrar kanalına baskı yaratabilir. Böyle hastalarda idrar yapmayla ilgili bazı şikayetler meydana gelir. Tanı ve tedavide geç kalınmış bazı hastalarda kanserli dokular prostat içinde sınırlı kalmayıp etraf dokulara yayılım gösterebilir. Prostat kanseri özellikle kemiklere yayılım gösterir. Bu yayılımı olan hastalarda yaygın kemik ağrıları görülebilir.
Lokalize (prostata sınırlı) prostat kanseri sıklıkla hiçbir belirti vermeden gelişir. Prostat kanserinin belirtileri şunlardır:
- İdrar yaparken yanma
- Zorlanma ve idrarda kanama
- Semende kanama
- İleri evrede kemik metasazları, buna bağlı kemik ağrıları ve bazen kırıklar
Tarama testi yaptırmayan ya da tanı almış olmasına rağmen rutin kontrollerini aksatan bireylerde prostat kanserinin tedavisi gecikmiş olur. Bu durumlarda hastalık ilerlemeye başlar.
Kanserin Tanısında PSA Testi ve Prostat Muayenesi
Kan örneğiyle bakılan PSA (prostat spesifik antijen) testi ile prostat kanseri erken teşhis edilebilir. Prostat kanserinin erken teşhisi, tedavi olanaklarının artması açısından önemlidir.
Psa normal değerleri için referans: Hans-Joachim Luboldt, Joachim F. Schindler, Herbert Rubben .Age-Specific Reference Ranges for Prostate-Specific Antigen as a Marker for Prostate Cancer.eau-ebu update series 5 (2007) 38–48.
40-49 yaş için 0 – 2.5 ng/ml
50-59 yaş için 0 – 3.5 ng/ml
60 – 69 yaş için 0 – 4.5 ng/ml
70 yaş ve üzeri için 0 – 6.5 ng/ml
PSA, kanser dışında da bengin prostat hiperplazisi – BPH, prostat iltihabı (prostatit), cinsel ilişki sonrası, biyopsi sonrası, prostat rektal muayene sonrası, idrar yolu enfeksiyonu, idrar yolu girişimleri (sonda takmak) ve ameliyatları sonrası yüksek çıkabilir. Bu sebeple PSA’nın yüksekliği kanser olduğu anlamına gelmediği gibi düşüklüğü de kanseri ekarte etmek için yetersiz kalmaktadır.
PSA değeri normal sınırlarda olan her 5 hastadan 1’inde prostat kanseri tespit edilmektedir. Bu sebeple prostat kanserinin teşhisinde PSA değeri ile birlikte parmakla prostat muayenesi gündeme gelir. Bu muayene ile PSA değerine bakılmaksızın prostat kanseri varlığı hakkında bir fikir sahibi olmak mümkündür.
Bu tetkikler sonucu şüphelenilen hastalara prostat kanserinin teşhisi için bazı ilave tetkikler yapılabilir. Bu tetkikler şunlardır:
Multiparametrik MR
Prostat kanseri şüphesi olan hastalarda bu görüntüleme yöntemiyle 3 farklı parametre birlikte değerlendirilir ve prostatta kanser şüphesi olan odak tespit edilebilir. Bu parametrelerden birisinde (diffüzyon), vücudun hücre yoğunluğundaki artış tespit edilir. Kanserli hücreler daha yoğun olduğundan daha yüksek sinyal verirler.
Diğer parametre (perfüzyon) dokulardaki damarlanma yoğunluğu tespit edilir. Kanserli dokular daha çok kanlandığından damar yoğunlukları daha fazla olur ve sağlıklı dokudan ayırt edilebilir.
Bir diğer parametrede (spektroskopi) ise kanser dokusuyla sağlıklı dokuların kimyasal analizleri yapılır ve hücre yıkımına bağlı oluşan kolin oranlarına bakılarak dokular birbirinden ayrılır.Multiparametrik prostat MR ile yukarda elde edilen parametrelerin skorlaması yapılarak hastada tümör olup olmadığı hakkında bilgiler elde edilir. Multiparametrik Prostat MR ile tümörün prostat kapsülünü aşıp aşmadığı ve olası lenf nodu sıçramaları tespit edilebilir. Ayrıca bu MR görüntüleri hastaya prostat biyopsisi yapılırken kılavuz görevi görür. Sonuç olarak kanserin kesin tanısı ancak biyopsi ile koyulur.
Prostat Kanseri Tedavisi
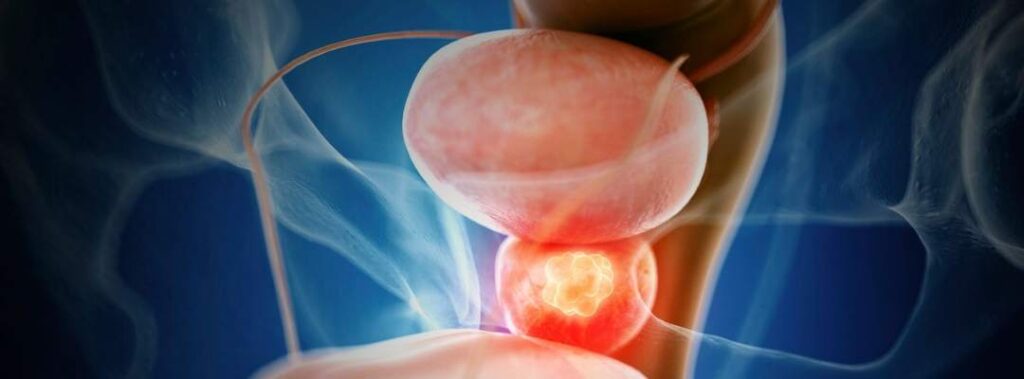
Prostat kanseri tespit edildikten sonra tedavi, hastalığa bağlı faktörler (evresi, yaygınlığı) ve hastaya bağlı faktörler (genel durumu, yaşı, ek hastalıkları) göz önünde bulundurularak planlanır.
Prostat Kanserinin Ameliyat Dışında Tedavisi Mümkün Mü?
Prostat kanserinin tedavisi; ameliyat, radyoterapi, hormonoterapi şeklinde düzenlenebilmektedir. Hastanın içinde bulunduğu şartlar ve genel durumu göz önüne alınarak tedavi şekli belirlenir.
Prostat Kanseri Vakalarında Günümüzde Sık Kullanılan Tedavi Şekli Hangisidir?
Günümüzde prostat kanseri tarama testlerinin kullanımının artmasıyla erken evrede saptanabilmektedir. Çevreye yayılmamış erken evredeki (lokal) prostat kanserinde en sık kullanılan tedavi cerrahi tedavidir. Gereği halinde hormonoterapi veya radyoterapi ile kombine edilebilmektedir.
Aktif İzlem
Prostat kanseri Evre 1’de yavaş ilerler, bazen hiç belirti vermez ya da sağlık şikayetlerine yol açmaz. Doktorunuz bu evrede PSA değeri, rektal muayene ve ultrason gibi yöntemlerle kanserin ilerlemesini takip eder. Aynı zamanda tümörün yayılma riski (skorlama) değerlendirilir. Aktif izlemde amaç yavaş ilerleyen ve düşük riskli olduğu tespit edilmiş hastaların gerektiğinde tedavi şansını kaybetmeyecek şekilde yakından takip edilmesidir. Bu sayede bir grup hastanın gereksiz tedavi alması önlenmiş olur.
Nanoknife (nanonayf) yöntemi, klinik anlamsız tümör denilen küçük hacimli düşük riskli prostat kanserlerinin tedavisinde kullanılmaya başlanmıştır. Bazı karaciğer kanseri ve pankreas tümörlerinde de uygulanan bu yöntem, prostat kanserinin fokal tedavisinde de güvenle uygulanmaktadır.
Nanoknife ablasyonu için 3-4 tane özel elektrot, ultrason yardımı ile prostatta bulunan tümörün çevresine yerleştirilir ve bu elektrotlara sırayla çok yüksek dozda (3000 volt-50 amper gibi); ancak kısa süreli elektrik akımı verilir. Bu bölgede elektromanyetik bir alan oluşur ve hücre duvarı geçirgenliği kalıcı olarak artar. Bu şekilde tümör hücreleri canlılıklarını kaybederler.
Bu yöntem dokularda ısı değişikliğine sebep olmadığı için sinirlere ve üretraya yakın tümörlere de uygulanabilir. Bu yöntemle tedavi edilecek hastalar iyi seçilmelidir. Normalde aktif izlem yapılabilecek hasta grubuna kullanılabilecek bir tedavi yöntemidir. Yapılan işlem sonrası prostatta sadece kanserli hücreler tahrip edildiğinden ilerleyen zamanda prostat dokusunun başka bir bölgesinden kanser gelişme riski vardır. Şayet böyle bir durum gelişirse hastaya küratif (cerrahi, radyoterapi) tedavi planlanır. Yani bu yöntem, küratif tedavi gerekebilecek hastalarda bu tedavinin olabildiğince ertelenmesini sağlamaktadır. Bu şekilde küratif tedavilerden doğabilecek bazı yan etkilerin de ertelenmesi amaçlanır.
Radyoterapi
Radyoterapi (ışın tedavisi) kanser hastalığının iyonize radyasyon kullanılarak tedavi edilmesidir. Radyoterapinin amacı normal dokuya mümkün olduğunca az zarar vererek, kanserli hücreleri öldürmek veya bölünüp çoğalmalarını engellemektir. Radyoterapi cerrahi yöntemlere benzer şekilde lokal bir tedavi yöntemidir; etkisini de, yan etkisini de uygulandığı yerde göstermektedir. Lokalize prostat kanserinde radyoterapi, küratif bir tedavi yöntemi olarak kullanılmakla beraber, prostat komşu organlarına (lokal ileri) ve uzak organlara yayılmış (metastatik) hastalarda da palyatif (ağrı gibi şikayetlerin giderilmesine yönelik) ya da tümör yükü azaltma amaçlı tedavi olarak kullanılabilir.
Radyoterapinin Yan Etkileri Nelerdir?
Radyoterapinin yan etkileri genellikle ilk günlerde değil, ilerleyen günlerde, doz arttıkça başlar. Her zaman meydana gelmeyeceği gibi kişilere göre de değişiklik gösterebilir.
Genel yan etkilerden bazıları;
- Ciltte irritasyon (rahatsızlık)
- Yorgunluk hissi
- Erektil disfonksiyona (sertleşme bozukluğu)
- inkontinansa (idrar tutamama) sebep olabilir.
- Sık idrara çıkma hissi ve idrarda kanama şeklinde görülebilir.

Prostat kanserinde en önemli risk faktörleri yaş ve aile öyküsüdür.
Yaş: Prostat kanserinin yaş ile görülme sıklığı artar. 70 yaş üzeri erkeklerin %50’sinde, 90 yaş üzerindekilerin de hemen hemen hepsinde mikroskobik düzeyde prostat kanseri tespit edilmektedir.
Erken teşhis için 50 yaşın üstündeki erkeklere prostat kanseri taraması öneriliyor.
Nedeni ise, yaş ilerledikçe prostat kanseri görülme sıklığının artması.
Gelişmiş ülkelerde prostat kanseri tanısı en çok 65 yaş üstü erkeklerde konuluyor. 45 yaşından önce görülen prostat kanseri, ender durum olarak tanımlanıyor
Aile Öyküsü: Prostat kanserinin başlangıç ve ilerlemesinde genetik ve çevresel faktörler de etkilidir.
Prostat kanserinin farklı ırklarda farklı oranlarda görülmesi ve ailesinde kanser öyküsü olanlarda daha sıklıkla görülmesi genetik faktörlerin etkili olduğunun göstergesidir.
Yapılan bir çalışmada, düşük prostat kanseri görülme sıklığı olan Asya ülkelerinden Amerika’ya göç edenlerde prostat kanserinin görülme sıklığının arttığı izlenmiştir. Bu sebeple diyet ve çevresel faktörlerin prostat kanseri gelişiminde rol aldığı düşünülmektedir. Fakat bu faktörlerin tam olarak ne olduğu bilinmemektedir.

Örneğin; sigaranın içinde bulunan kadmiyuma maruziyetin, doymuş yağdan zengin diyetin, obezitenin ve alkolün prostat kanseri riskini arttırdığını gösteren çalışmalar olsa da henüz tam olarak kanıtlanmış değildir.
Yine de bu çevresel faktörler, diğer kanser türlerinden olduğu gibi prostat kanserinden korunmak adına da göz önünde bulundurulmalıdır.
“Likopen“ içeren besinlerin yani koyu renkli meyve ve sebzelerin (domates, havuç gibi) prostat kanserinin görülme sıklığını azalttığını belirten çalışmalar mevcuttur.
Aynı şekilde soya fasulyesi ve Omega-3’den zengin diyetin de prostat kanseri riskini azalttığı gösterilmiştir.

Prostatit -Prostat İltihabı Belirtileri:
Prostat iltihabı belirtileri, bu hastalığın çeşitlerine göre değişmektedir. Akut Bakteriyel Prostatit’te;
- Ateş,
- Üşüme,
- Titreme,
- İdrar yaparken ağrı ve yanma
Kronik Bakteriyel Prostatit’te;
- Sık idrara çıkma isteği,
- İdrarda yanma ve idrarı yaparken zorlanma,
- Cinsel isteksizlik
Kronik Pelvik Ağrı Sendromu’nda;
- Yorucu belirtiler ve ağrılar,
- Anksiyete ve depresyon gibi psikolojik durumlar,
- Asemptomatik Enfamatuar Prostatit’te hasta herhangi bir belirtiye sahip olmaz.
Kronik Prostatit – Kronik Pelvik Ağrı Sendromu Nedir?
Kronik non-bakteriyel prostatit ya da Kronik Pelvik Ağrı sendromu olarak adlandırılan bu tür, erkeklerde en sık görülen prostatit (prostat iltihabı) türüdür. Aynı zamanda “kronik non-bakteriyel prostatit” olarak bilinir.
Prostatın belirli bir bakteriye bağlı olmaksızın iltihaplanmasıdır.
Halsiz bırakan yorucu belirtiler ve ağrılar üç ay veya daha uzun süre devam eder. Genellikle anksiyete ve depresyon gibi psikolojik durumlarla birlikte görülür.
Kronik prostatit belirtileri:
- Penis, testisler, anüs, karnın alt kısmı ve belde ağrı
- İdrar sırasında ağrı
- Sık idrara çıkma
- Acil idrara çıkma istediği (özellikle gece)
- Prostat muayenesinde prostatta büyüme ya da hassaslık fark edilmesi
- Sertleşme sorunu, boşalma sırasında ağrı ya da cinsel ilişki sonrası ağrı
Kronik prostatit testleri yapıldığında; idrar, meni, prostat salgısından alınan kültürlerde bakteriyel enfeksiyonun kesin kanıtı bulunamaz. Bu nedenle bu prostatit tipinin tanı ve tedavisi zordur.
Kronik prostatit tedavisinde amaç, belirtilerin azaltılmasıdır. Çoğu zaman tedavi ile şikayetler zamanla azalmaktadır.
Kronik Prostatit Tedavisi
Kronik prostatit tedavisinde, uzun süreli kullanılabilen antibiyotikler, antienflamatuar ajanlar ve antikolinerjikler faydalı olabilir. Kas gevşetici ajanlardan fayda gören bir hasta grubu vardır. Prostatit tedavisinin en eski yöntemlerinden birisi olan prostat masajı da standart tedavi yöntemlerinden yararlanamayan hastaların tedavisinde denenebilir. Yineleyen prostat masajının intraprostatik kanalları açtığı, dolaşımı düzelttiği ve antibiyotiklerin dokuya geçişini iyileştirdiği öne sürülmektedir.
Prostat Masajı Nedir?
Prostatit iltihabı olan ve uzun süredir bu durumu yaşayanlar için ek tedaviler önerilebilir. Bunlardan biri de prostat masajıdır. Güçlü bilimsel kanıtlar olmasa da bazı hastaların bu tedavilerden yarar gördüğü bilinmektedir. Prostat masajı doktor tarafından ya da kişinin kendisi tarafından yapılabilir. Masaj ile prostat dokusundaki salgıların boşaltılması, bu sayede ödem ve iltihabi durumun azaltılması hedeflenir.
ACIBADEM
Polip vücudun birçok yerinde ortaya çıkabilmektedir. Hücrelerin normalden fazla çoğalarak oluşturduğu yapılardır. Rahim, burun, mide gibi vücudun hemen her yerinde oluşabilen polipler kalın bağırsakta da görülmektedir. Kalın bağırsakta ortaya çıkan poliplerin kanserleşmeden alınması önemlidir. Bu yüzden özellikler risk grubundaki kişilerin belirli aralıklarla kontrolden geçmesi hayati önem taşıyabilir.

Kalın bağırsak polipleri, bağırsak kanalının iç yüzeyinden yükselen anormal büyümeler olarak görülmektedir. Bağırsak polipleri genellikle zararsızdır ancak ihmal edilen ve ilerleyip büyüyen polipler ileride çok daha ciddi sağlık sorunlarına yol açabilir.
Kalın bağırsak polipleri hiçbir belirti vermeyebilir. Birçok polip rutin kontroller sırasında tesadüfen bulunmaktadır. Bununla birlikte en sık görülen belirtiler;
- Rektal kanama
- Dışkı renginde değişiklik ve dışkıda kan
- Tuvalet alışkanlıklarında değişiklik. Bir haftadan uzun süren kabızlık veya ishal dikkate alınmalıdır.
- Göbek ağrısı
- Yorgunluk veya nefes darlığı
- Kansızlık görülebilir.
BAĞIRSAK POLİPLERİ NEDENLERİ NELERDİR?
Poliplerin neden oluştuğu tam olarak bilinmemektedir. Herkeste görülebilen poliplerin oluşmasında risk faktörleri bulunmaktadır.
- Aşırı kilo ve obezite
- 50 yaş veya üstü
- Sigara kullanımı
- Ailesinde kolon kanseri hikayesi olanlar
- Ülseratif kolit veya Crohn hastalığı gibi bir inflamatuar bağırsak hastalığı
- Bağırsaklarda görülen kalıtsal bir rahatsızlık olan Gardner sendromu
- Kontrol altında tutulmayan tip2 diyabet hastalarında polip gelişimi daha sık görülmektedir.
- Hareketsiz yaşam
- Stres
BAĞIRSAK POLİPLERİ NASIL TEŞHİS EDİLİR?
Kolon polipleri çeşitli şekillerde belirlenebilir. Tarama testleri, poliplerin kanserli hale gelmeden önce tespit edilmesinde önemli bir rol oynar.
Tarama yöntemleri:
- Kolonoskopi: Kalın bağırsak; yumuşak, bükülebilir ve ucunda kamera bulunan bir aletle incelenir. Polip için en duyarlı tetkik kolonoskopi yöntemidir. Tarama sırasında polip bulunursa doktor tarafından hemen çıkartılabilir. Polipten doku örneği alınarak biyopsi yapılma işlemi terkedilmiştir. Görülen poliplerin uzman doktor tarafından hemen çıkartılması çok daha sağlıklıdır.
- Sanal kolonoskopi: Bilgisayarlı Tomografi (BT) veya Manyetik Rezonans(MR) gibi radyolojik görüntüle yolları ile gerçekleştirilir. Kolon içine verilen kontrast maddeden sonra yapılan görüntüleme ile polip varlığı araştırılır. Sanal kolonoskopi ile çok küçük polipleri fark etmekte sorun yaşanabileceği gibi polip varlığında çıkartılması için kolonoskopi yapmak gerekecektir.
- Esnek sigmoidoskopi: Kolunun alt kısmı ve rektum ışıklı ve ucunda kamera bulunan bir aletle incelenerek polip varlığı kontrol edilir.
- Dışkı bazlı testler: Dışkıda kan varlığını kontrol edilerek pozitif olduğu durumlarda kolonoskopi ile polip varlığı incelenir.
- Baryum lavman: Kolon poliplerinin teşhisinde kullanılan bir yöntemdir. Gelişen teknoloji ile teşhiste kullanılan yöntemlerin gelişmesi üzerine eskisi kadar sıklıkla kullanılmamaktadır. Kalın bağırsak baryum ile doldurularak röntgen ışınlarıyla polip teşhisi yapılmaktadır. Ancak kolonoskopi ve sanal kolonoskopi gibi yöntemlerin kullanılması nedeniyle baryum lavman yöntemi neredeyse terk edilmiştir.
BAĞIRSAK POLİPLERİNİN TEDAVİSİ NASIL YAPILIR?
Bağırsak polipleri belirlendiği zaman çıkartılması gerekmektedir. Polipin çeşit ve sayısına göre yapılan işlem değişebilmektedir.
- Polipektomi: Forseps veya tel döngü ile polipin kalın bağırsaktan çıkartılmasıdır. Polip 1 santimetreden daha büyükse, polipin çevre dokulardan uzaklaştırılması ve izole edilmesi için bir sıvı enjekte edilerek işlem gerçekleştirilebilir.
- Minimal invaziv cerrahi: Kalın bağırsak ve rektum taraması sırasında çok büyük veya güvenli bir şekilde çıkarılamayan polipler genellikle laparoskopik olarak çıkarılır.
- Kolon ve rektum çıkarılması: FAP gibi nadir bir kalıtsal hastalık varlığında kolon ve rektumunuzu (total proktokolektomi) çıkarmak için ameliyat gerekebilir. Bu tür ailesel sağlık sorunları olan insanlar için kolon kanserini önlemenin en iyi yolu kolon ve rektumun tamamen çıkartılmasıdır
Bağırsak poliplerinin iki ana türü bulunmaktadır.
Adenomatöz polipler: Kalın bağırsakta görülen poliplerin büyük bir çoğunluğu adenom veya adenomatöz tipte poliplerdir. Adenom tipi polipler kolon kanserinin en yaygın nedenleri arasındadır. Adenomların kansere dönüşme riski büyüklüğüyle polip sayısıyla ilgilidir. Mikroskop altında incelenen birçok polip kanser olmasa bile ilerde kansere dönüşebilmektedir. Adenom polipler mikroskop altındaki görünümlerine göre;
- Tübüler adenom
- Tübülovillöz adenom
- Villöz adenom tipleri bulunmaktadır.
Hiperplastik polipler: En sık görülen ikinci kolon polip türü hiperplastik poliptir. Genellikle kanser oluşumuna neden olmazlar. Çapları genellikle 0.5 cm. den küçüktür. Bu poliplerin belirlenip adenom poliplerden ayırt edilmesi önemlidir.
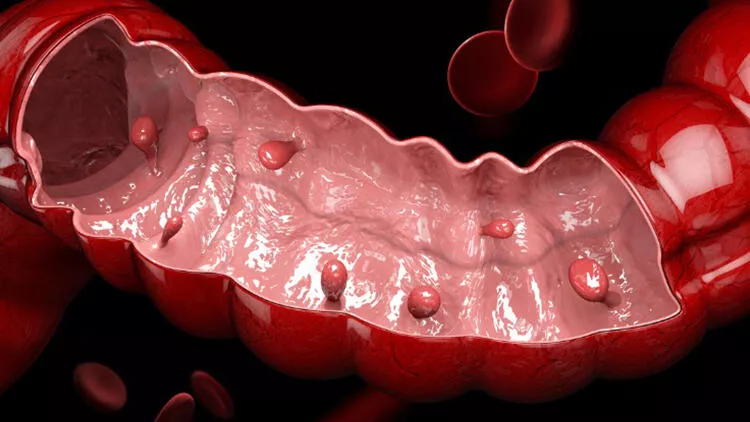
Polip görüntüsü nasıldır?
Kalın bağırsak polipleri mikroskop altında incelendiğinde farklı görünebilirler. Mantar gibi görünen, ince bir sap ile kolonun iç kısmına bağlanan polip görünümlerinin haricinde sapsız geniş tabanlı polip görünümleri bulunmaktadır. Mikroskop altında tamamen düz görünen poliplerde bulunmaktadır. Genellikle mikroskop altındaki polip görüntüsü;
- Boru şeklinde
- Kılsı çıkıntılı
- Sapsız
- Tırtıklı şeklindedir.
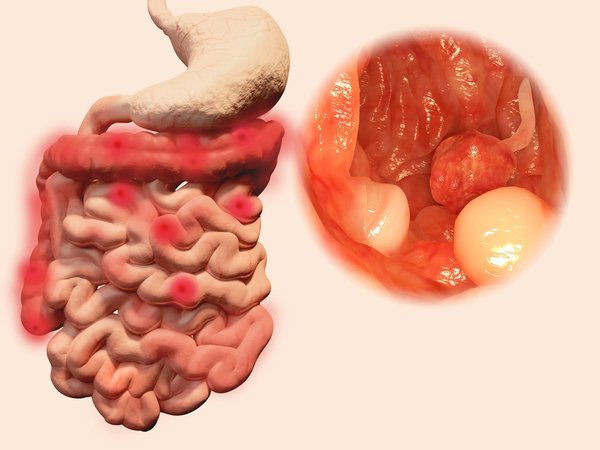
Kalın bağırsak polipleri ne kadar yaygındır?
Kolon polipleri çok yaygın görülebilir. Yaşlanmayla birlikte görülme oranı da artmaktadır. Kalın bağırsağında polip olan bir kişinin bağırsağın başka bir bölgesinde de ek polip olma veya ileride başka polip oluşma ihtimali vardır. Kalın bağırsak polipleri erkeklerde ve yaşlılarda daha fazla görülmektedir.
- Erişkin yaş grubunda % 1-12’sinde
- 50’li yaşlardaki kişilerde, erkeklerde % 25 ve kadınlarda % 15 oranında
- 70 yaştan sonra % 40’ında görülebilir.
- Yaşam boyu bağırsak polibi belirlenme riski % 6 olarak bildirilmektedir.
Polipler kansere neden olur mu?
Kalın bağırsak poliplerinin bazıları müdahale edilmezle ileride kolon kanseri oluşumuna neden olabilir. Polipin kanser olma riski; polipin tipi ve polip sayısına göre değişmektedir. Kanserli olmayan kalın bağırsak polipleri zamanla genetik materyallerindeki değişikler sonunda kanserli hale gelebilir. Kontrol edilemeyen şekilde bölünmeye başlayan hücreler daha büyük poliplerin oluşmasına zemin hazırlayabilir.
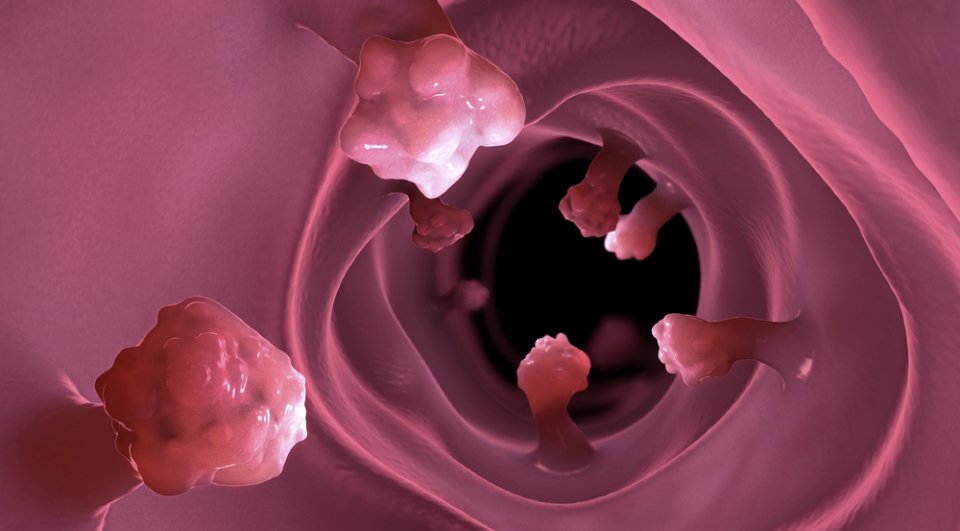
Bağırsak polip ameliyatı kaç saat sürer?
Kolonda tespit edilen polipler kolonoskopi eşliğinde aynı seansta alınabilir ve bu işlemlerin ortalama süresi polip sayısına bağlı olarak yarım saatten 1 saate kadar sürebilir.
Bağırsak polip ameliyatı olanlar nelere dikkat etmelidir?
Polip tedavisinden sonra hastalar bazı belirtilere dikkat etmeleri gerekir.
- Karında şiddetli ağrı
- Ateş
- Kanlı dışkı
- Makatta kanama
- Baş dönmesi
- Halsizlik şikayetlerinde doktora başvurulması gerekir.
Bağırsak polipleri alındıktan sonra tekrarlar mı?
Polipte temel yaklaşım kolonoskopik olarak tespit edilen polibin total olarak alınmasıdır, polipten biyopsi alınma uygulaması terkedilmiştir. Bu bakımdan alınan polip patolojiye gönderilir ve sonuca göre değerlendirilir.
Bağırsak polip ameliyatı riskleri nelerdir?
Polip için yapılan kolonoskopik işlemlerden sonra hastalarda, işlem yerinden kanama en önemli gelişebilecek komplikasyondur. Bu komplikasyon durumunda yine kolonoskopik işlemlerle kanama durdurulabilir. Diğer görülebilecek komplikasyonlar; enfeksiyon, perforasyondur.(barsak delinmesi)
Polip ameliyatından sonra takip nasıl yapılmalıdır?
Hiperplastik polipler dışında neoplastik olmayan poliplerde düzenli takip gerekli değildir.
Adenomatöz polip gibi riskli poliplerin varlığı kolon kanseri oluşma ihtimalini artırmaktadır. Risk; çıkartılan adenom poliplerin büyüklüğüne, sayısına ve özelliklerine göre değişmektedir.
- Alınan polipte displazi var ama ağır displazi veya invaziv karsinom yoksa 1 yıl sonra kontrol kolonoskopi önerilir.
- Kolon tamamen temiz, yeni polip tespit edilmezse ilk kontrol 3 yıl sonra
- Bu kolonoskopide patoloji saptanmazsa kontroller 5 yıl arayla yapılabilir.
- Kontroller esnasında yeni bir adenom tespit edilirse bu yapılan takip protokolü sıfırlanır ve en başa tekrar dönülür.
Polip oluşumunu engellemek için neler yapılmalıdır?
Aspirin, ibuprofen, selekoksib gibi anti-inflamatuar ilaçların kullanılmasının polip oluşmasını engellediği ile ilgili birçok çalışma bulunmaktadır. Aspirin, poliplerin oluşumunu% 30 – % 50 oranında azalttığına yönelik çalışmalar vardır. Ancak uygun olmayan dozlarda aspirin kullanılmasının yan etkileri olabileceği de unutulmamalıdır.
Polip oluşumunu engellemek ve polip oluşma ihtimalini azaltmak için beslenme ve yaşan tarzında düzenlemelere gitmek olumlu sonuçlar verebilmektedir.
- Kırmızı eti azaltarak meyve, sebze ağırlıklı beslenmek
- Düzenli fiziksel aktivite
- Sigara ve alkol tüketiminden uzak durmak
- Kilo kontrolünü sağlamak polip oluşma riskini azaltmaktadır.

Kolon polipleri ile diyet alışkanlığı arasındaki ilişki
Yapılan çalışmalarda çevresel faktörlerin, özellikle diyet alışkanlıklarının kolon polip gelişmesinde önemli rolü olduğu vurgulanmıştır. Kolon poliplerinin gelişmesinde diyet alışkanlıklarının ne derecede önemli olduğu halen tam olarak kanıtlanmış değildir. Yapılan birçok çalışmada sebze, meyve, C vitamini, kalsiyum desteği ve tahılların koruyucu rolü olduğu bulunmuş, et ve yağlı yiyeceklerin riski arttırdığı tespit edilmiştir.
Bazı besinleri sınırlandırmak genel sağlık bakımından faydalı olacağı gibi polip geliştirme ihtimalini azaltabilmektedir.
- Kızarmış gıdalar gibi yağlı yiyecekler
- Kırmızı et
- Salam, sosis gibi işlenmiş gıdalar
MEMORIAL
Mantarlar, sağlıklı ve dengeli bağırsak florasının bir parçasıdır. Ancak bu mantarlar çoğalıp denge bozulduğunda birçok şikayete neden olur.

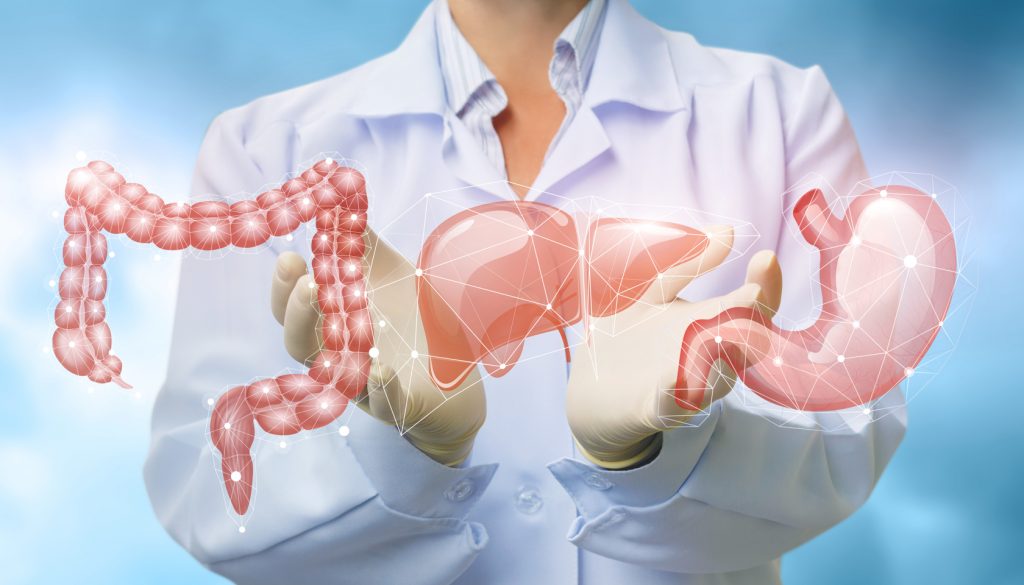
Candida Mantarını tanımlamak gerekirse, sağlıklı bağırsak sisteminin bir parçasıdır. Bağırsakta bulunan yararlı ve zararlı mikroorganizmalar denge halinde yaşar. Bu denge bozulduğunda faydalı mikroorganizmalar zamanla azalır ve Candida Mantarı gereğinden fazla çoğalarak tehlikeli olmaya başlar. Faydalı bakterilerin azalması hastalıkların oluşmasına zemin hazırlamaktadır. Bunun yanı sıra, Candida Mantarının çoğalmasıyla beraber bağırsaklarda geçirgenlik de artmaktadır. Bunun sonucunda bağırsaktan dışarı atılması gereken, vücut için zararlı olan maddeler kolayca vücuda geçerek çeşitli hastalıklara sebep olmaktadır. Candida Mantarının miktarının arttığı hastalarda ilk olarak dirençli yorgunluk ve sindirim şikayetleri ortaya çıkar.
BAĞIRSAKTA CANDİDA MANTAR ENFEKSİYONU NASIL OLUŞUR?
Sindirimin olabildiğince sorunsuz ilerleyebilmesi için vücut yalnızca mide ve bağırsakların aktivitesine güvenmez. Aynı zamanda kalın bağırsakta gıda bileşenlerini parçalamaya yardımcı olan çok sayıda mikroorganizma bulunur. Bakteriler, bu mikroorganizmaların en büyük kısmını oluştururlar ve mukoza zarının büyük kısımlarına yayılırlar. Vücut için artık kullanılamayacak olan maddeleri (örneğin lif) metabolize ederler. Ek olarak, mantarlar ve tek hücreli organizmalar da bağırsak florasının bir parçasıdır. Sayıları çok yüksek olmasa da azımsanmayacak düzeydedir. Sindirimin olabildiğince sorunsuz ilerleyebilmesi için vücut yalnızca mide ve bağırsakların aktivitesine güvenmez. Aynı zamanda kalın bağırsakta gıda bileşenlerini parçalamaya yardımcı olan çok sayıda mikroorganizma bulunur. Bakteriler, bu mikroorganizmaların en büyük kısmını oluştururlar ve mukoza zarının büyük kısımlarına yayılırlar. Vücut için artık kullanılamayacak olan maddeleri (örneğin lif) metabolize ederler. Ek olarak, mantarlar ve tek hücreli organizmalar da bağırsak florasının bir parçasıdır. Sayıları çok yüksek olmasa da azımsanmayacak düzeydedir.
MAYA MANTARI “CANDİDA ALBİCANS” GENELLİKLE “SUÇLUDUR”:
Birçok insanın mukoz membranlarında Candida Albicans fark edilmeden meydana gelir, ancak olumsuz etkiler yalnızca kontrolsüz bir şekilde yayıldığında ortaya çıkar. Bu mantar çok çeşitli semptomlara neden olabilir. Neden olduğu semptomlardan birine örnek vermek gerekirse; Candida mantarının şekerli yiyecekleri metabolize eder ve büyük miktarlarda gaz üretmesi nedeniyle şişkinlik oluşur.
CANDİDA MANTARININ BAŞLICA SEMPTOMLARI ŞUNLARDIR:
- Halsizlik,
- Yorgunluk ve bitkinlik
- Mide şişkinliği
- Karın ağrısı
- İnsülin direnci
- Kilo alma/Şişmanlama
- Hafıza ile ilgili şikayetler ve unutkanlık
- Konsantrasyon eksikliği
- Şişkinlik
- Kabızlık
- Gaz
- Değişen dışkı kıvamı
- Egzama
- Eklem ve kas ağrıları
- Baş ağrısı
- Migren
- Kızarıklık ve kaşıntı gibi deri rahatsızlıkları
- Şiddetli bağırsak krampları
- Bağışıklık sisteminin bozulması
- Vajinal mantar
- Sık hastalanmak
- Şekerli besinlere karşı aşırı istek
- Bazı besinlere karşı hassasiyet
- Hormonel bozukluklar
- Anksiyete
- Depresyona eğilim

Ayrıca bazı hastalarda cilt ve eklemler üzerindeki etkilerinin yanı sıra depresif ruh hali veya depresyon insidansını artırdığı da belirtmektedir. Araştırmacılar, bağırsak Candida mantarı ile mevcut semptomlar arasında gerçekten bir bağlantı olup olmadığını henüz netleştirememiş olsada klinik gözlemlerimiz bu yöndedir.
Candida Mantarının kontrolsüzce çoğalması iştahı ve özellikle de şekerli besinlere olan isteği arttırmaktadır!
Candida mantarının birçok nedeni vardır. Ancak sonuç her zaman zayıflamış bir bağışıklık sistemine dayanır.
Aşağıdaki faktörler bazen tek tek, genellikle de beraber Candida mantarından sorumlu olabilirler:
- Ağır metal yüklenmesi ve diğer çevresel toksinler
- Psikolojik sorunlar ve stres
- Elektrosmog
- Bağışıklık sistemini zayıflatan diğer enfeksiyonlar (örn: HIV)
- Yanlış beslenme
- Besin duyarlılıkları / İntoleransı
- Sindirim sisteminin kalıtımsal veya edinilmiş zayıflığı (örn: Pankreas salgılarının yetersiz üretimi)
- Beslenme hataları
- Alkol gibi yüksek karbonhidrat içeren ve uyarıcı olan içecekler tüketmek
- Çok az vitamin, mineral, esansiyel yağ asitleri, lif ve protein almak
- Bağışıklık sistemini etkileyen antibiyotik tedavileri veya ilaçlar (kortizon vb.)
Bağırsak Candida mantarlarına maruz kalmak başka sorunlara da neden olur. Mantar enfeksiyonu kolayca gıda intoleransına yol açabilir. Diğer bulaşıcı ajanların da bağışıklık sistemini yenmesi daha kolay olur.
Candida Albicans mantarı bağırsaklara nasıl yayılır?
Yararlı bakteri sayısındaki azalma (aksi takdirde bağırsak mantarı için yer olmayacaktır) Candida mantarının yayılması için en uygun koşuldur.
AŞAĞIDAKİ FAKTÖRLERDE CANDİDA MANTARININ YAYILMASINI ETKİLER:
- Antibiyotik kullanımı (sadece hastalığa neden olan bakterileri değil, aynı zamanda bağırsaktaki yararlı olan bakterileri de öldürür)
- Yüksek şekerli diyet (bağırsak mantarını besleyen yiyecekler)
- Zayıflamış bir bağışıklık sistemi (mantarların yayılmasını kolaylaştırır)
- Altta yatan belirli hastalıklar (örn: diyabet)
BAĞIRSAK MANTARININ TEŞHİSİ O KADAR KOLAY DEĞİLDİR:
Semptomlar, sindirim sistemindeki birçok başka hastalıkla eşleşir. Bu nedenle güvenilir bir tanı koymak için doktorun dışkı muayenesi yapması gerekir. Dışkıdan mikroskop altında bakıldığında bağırsak mantarını ortaya çıkaran bir kültür oluşturulabilir.
BAĞIRSAK MANTARININ ÇOĞALMASINA YOL AÇAN FAKTÖRLER:
- Sık antibiyotik kullanımı
- Uzun süreli doğum kontrol hapı kullanımı
- Vücutta ağır metal ve toksik maddelerin birikmiş olması (sigara içmek, uzun süre sigara içilen ortamda bulunmak ve kirli hava solumak vücutta ağır metal birikimini arttırır)
- Klorlu su içmek, kortizon gibi anti-inflamatuar ilaç kullanmak
- Rafine karbonhidrat ve şekerli besinleri sık tüketmek
- Aşırı alkol tüketimi

DÜZENLİ BESLENME
Beslenmenin tedaviye dahil edilmesi esastır. Mantara karşı ilaç almanın ve aynı zamanda yanlış bir diyetle bağırsak mantarının kapısını tekrar açmanın bir anlamı yoktur.
Birinci ve en önemlisi, basit karbonhidratlardan fakir bir diyettir. Basit karbonhidrattan uzak durmak demek; şekersiz, fruktozsuz, tatlı meyvesiz, beyaz unsuz, beyaz pirinçsiz bir diyet yapmak demektir.
Alkollü içeceklerden ve hazır gıdalardan, koruyucu ve diğer uygun olmayan maddelerden kaçınılmalıdır. Lif bakımından zengin bir diyet gereklidir.
Doktor ve beslenme uzmanına danışarak dengeli ve dönüşümlü beslenme planlanmalıdır.
Şeker dışında uzak durmanız gerekenler:
- Meyveler
- Kuru meyveler
- Meyve şekeri
- Yapay tatlandırıcılar
- Alkol
- Bal, pekmez, reçel, agave
- Beyaz pirinç
- Beyaz undan yapılmış her şey
- Makarna, börek, pasta ve diğer pastane ürünleri
- Küflü peynirler
- İşlenmiş ve koruyucu içeren besinler
- İnek sütü
- Fermente soya ürünleri
- GDO’lu gıdalar
Bağırsak mantarıyla mücadelede en güçlü silah doğru beslenmektir. Bunun için probiyotik besinleri ve bağırsak floranızı iyileştirecek besinleri tercih etmelisiniz. Vitamin ve mineral eksikliklerini önlemek için kaliteli besinler seçin. Kaliteli besin demek; organik ve işlenmemiş besin demektir.
Bağırsak mantarı tedavi edilebilir. Bu yüzden bağırsak mantarını besleyen besinler beslenme programından çıkartılmalı ve bağırsakları iyileştirecek beslenme programına uyum sağlanmalıdır. Bağırsak mantarının şeker ve alkolden beslendiği unutulmamalıdır. Şeker demek sadece çaya katılan şeker anlamına gelmez; bal, pekmez, reçel ve kuru meyvelerde bulunan şeker de buna dahildir.
Prof.Dr. Hüseyin NAZLIKUL
Böbreklerin görevini yerine getiremediği durumlar böbrek yetmezliği olarak tanımlanmaktadır. Kronik böbrek yetmezliğinden bahsedebilmek için hastanın 3 aylık böbrek fonksiyonlarının bozuk olması gerekir. Sinsi ilerleyen böbrek yetmezliği hiçbir belirti vermeden son aşamaya kadar gelebilmektedir. İlerleyen aşamalarda halsizlik, eforda bitkin düşme, bulantı, kusma, bacaklarda şişlik ve tansiyon düzensizliği gibi belirtiler veren böbrek yetmezliğinin erken teşhisi için belirli aralıklarla kan ve idrar tahlili ihmal edilmemelidir. Yapılan son çalışmalara göre böbrek yetmezliğine neden olan hastalıklar arasında ilk 5 sırada; diyabet, hipertansiyon, nefritler, genetik yatkınlık ve Amiloidoz hastalığı bulunmaktadır.

Diyabet hastalığı böbreklerin en büyük düşmanı
Dünyada olduğu gibi ülkemizde de böbrek yetmezliğine neden olan hastalıkların başında %41 gibi yüksek bir oranla şeker hastalığı yani diyabet gelmektedir. Kontrol altına alınmayan diyabet, vücuttaki bütün organlarla birlikte damarları da olumsuz anlamda etkilemektedir. Kontrol edilemeyen kan şekeri böbreklerdeki küçük damarlarının hasar görmesine yol açarak, diyabetik nefropati yani böbrek fonksiyonlarının azalmasına neden olmaktadır.
Böbrekleriniz için tansiyonunuzu kontrol altında tutun
Yüksek tansiyon, böbrek yetmezliğine neden olan rahatsızlarda yüzde 25 gibi oldukça fazla sayılabilecek bir oranla ikinci sırada bulunmaktadır. Kalp ve beyin gibi böbrek damarlarını da etkileyen yüksek tansiyon, kılcal damarların hasar görmesine ve böbreklerin küçülmesine neden olabilmektedir. Yüksek tansiyon sonucu böbrek yetmezliği gelişebildiği gibi tersine bir ilişki de mevcuttur. Böbrek taşları, iltihap ya da böbrek damarlarının darlığı yüksek tansiyona zemin hazırlayabilmektedir.
Böbreklerinizi iltihaba karşı koruyun
Alerjik reaksiyon, virüs, ilaç kullanımı ya da böbrek taşları gibi çok farklı nedenlere bağlı olarak gelişebilen nefrit yani böbrek iltihabı böbrek yetmezliğine neden olan rahatsızlıklar arasında %8’lik bir paya sahiptir. Pembe veya köpüklü idrar, yüz, el ve ayaklarda şişlik, mide bulantısı ve kusma gibi belirtiler veren böbrek iltihabı zamanında ve doğru tedavi edilmezse böbrek yetmezliği kaçınılmazdır.
Genetik yatkınlığınız varsa daha dikkatli olun
Polikistik böbrek hastalıkları başta olmak üzere, genetik etkiler böbrek yetmezliğinde % 5 oranında etkilidir. Kalıtımsal bir rahatsızlık olan polikistik böbrek hastalığı, sıvı dolu kistlerin oluşmasına neden olarak böbrek fonksiyonlarının bozulmasına neden olabilir. Bazen hiçbir belirti vermeden ilerleyen polikistik böbrek hastalığı, kist sayısının çokluğuna göre ağrı, kanlı idrar yapma, böbrek taşı oluşumu, hipertansiyon gibi farklı belirtiler verebilmektedir.
Akdeniz ateşi böbrek yetmezliğine neden olabilir
Amiloid isimli proteinin organlarda fazla birikmesiyle ortaya çıkan Amiloidoz hastalığı kalp, karaciğer, sinir sistemi, mide ve bağırsağı etkilediği gibi böbrek yetmezliğine de yol açabilmektedir. Bir sebebe bağlı olmadan gelişebilen Amiloidoz, Ailevi Akdeniz Ateşi gibi uzun süreli enfeksiyonlardan sonra da ortaya çıkabilmektedir. Böbrek yetmezliğinde %2 orana sahip olan Amiloidoz hastalığında, altta yatan rahatsızlığa yönelik tedaviler uygulanmaktadır.

Beslenmenize ve yaşam tarzınıza özen gösterin
Beslenme ve yaşam tarzı, hem böbrek yetmezliğine götüren süreçte hem de böbrek yetmezliği teşhisi konulduktan sonra dikkat edilmesi gereken bir adımdır. Sebebi bilinmeyen böbrek yetmezliği rahatsızlığı oranının %11 olduğu düşünülürse, beslenme ve yaşam tarzının önemi bir kez daha ön plana çıkmaktadır. Diyabet hastalarının böbrek yetmezliği yaşamasının altındaki birinci etken, diyabetin kontrol altına alınmamasıdır. Tuzsuz beslenme, özellikle diyabet ve hipertansiyon hastaları için hayati önem taşımaktadır. Böbrek yetmezliğinin ilerleyen aşamalarında ise proteinli besinler ile potasyum ve fosfor içeren bakliyat, kuruyemiş gibi gıdaların dikkatli tüketilmesi gerekmektedir. Günlük egzersizler, çok yorucu olmamak şartıyla düzenli olarak yapılmalıdır.
Böbrek nakli hayat kurtarıyor
Böbrek yetmezliği 5 evreye ayrılmaktadır. Son dönem böbrek yetmezliği teşhisi konulabilmesi için yapılan testlerde hastanın böbreğinin %15 çalıştığının belirlenmesi gerekir. Çalışmayan böbreğin görevini makine yani diyaliz ya da yeni bir organ yapacaktır. Son dönem böbrek yetmezliği tedavisinde altın standart yaşam standartlarının artıran böbrek naklidir. Böbrek yetmezliği çeken hastanın organ nakli yapılıp yapılamayacağının iyi değerlendirilmesi gerekmektedir.
- Hastada kalp ve damar sağlığı ile ilgili sorunlar
- Kanser hikayesi,
- Kanda ortaya çıkabilecek sıkıntılar böbrek nakline engel teşkil edebilmektedir.
Ülkemizde kadavra bulunamaması nedeniyle, canlı vericilerden daha sık yapılan böbrek naklinde vericilerin de sağlık durumunun iyi bir değerlendirmeden geçmesi gerekmektedir. Vericiler bu ameliyattan sonra hızla iyileşmekte ve ilerleyen yıllarda da böbrekle ilgili herhangi bir sorun yaşamamaktadır.
Nefroloji Uz. Dr. Funda Yalçın

Belirti vermeden ilerleyebilir
Gebelik döneminde enfeksiyonlara bağlı olarak mesaneye ulaşan bakteriler herhangi bir belirtiye yol açmadan idrar torbası içinde canlı olarak kalabilir ve idrarla da şikayete yol açmayabilir. Sessizce ilerleyen ve yüksek enfeksiyon seviyesine ulaşan bakteriler bazı durumlarda mesane ya da böbrek iltihabına yol açabilir. Gebelerin %10’unu etkileyen idrar yolu enfeksiyonlarına karşı gerekli önlemler alınmalıdır.

Enfeksiyonlar tekrarlıyorsa…
Gebelikte, doktorun uygun gördüğü güvenli antibiyotikler, 3-7 günlük tedavi ile idrarda belirti vermeyen bakteri varlığını enfeksiyona dönüşmeden tedavi edebilir. Tedavi bitiminde de mutlaka tekrar idrar kültürü yapılmalıdır. Şikayetleri tekrarlayan veya geçmeyen hastalar için yeni tedaviler gerekebilir. Enfeksiyonların yeniden görülmesi halinde doğumsal idrar yolları anomalileri yönünden daha ileri tetkiklerle sorunun nedeni araştırılmalıdır.
Bebeğin hayatını tehlikeye girebilir
Gebelikte idrar yolu enfeksiyonları erken doğuma ve su keseninin erken açılması gibi bebeğin yaşamını riske sokabilecek önemde sorunlara neden olabilir. Bu nedenle idrar yolu enfeksiyonu olan anne adaylarının doğum şekline de enfeksiyonun durumuna göre karar verilmektedir. Bu gebe grubu için normal doğum önerilmektedir.
Gebelikte idrar yolu enfeksiyonundan korunmak mümkün!
- Günde en az 2,5 litre su tüketimi ve bunun yanında taze sıkılmış meyve suyu önemlidir. Özellikle ambalajlı, şekerli sıvılardan kaçınılmalıdır.
- Gebelikte enfeksiyona yatkınlığın artması bağışıklık sistemi ile ilgili olduğundan beslenmeye dikkat edilmelidir.
- Mümkün olduğunca sık tuvalete gitmeli, sıkışıncaya kadar beklememeli ve idrarın mesaneden tamamen boşaltılmasına dikkat edilmelidir.
- Tuvalet sonrası genital bölge temizliğine dikkat edilmelidir.
- İdrar yaparken yanma, sızlama, bulantı, ateş, kasık ve alt karın ağrısı gibi şikayetlerden biri dahi olsa hastaneye başvurulmalı. Rutin gebelik takibinde de idrar tahlili ve idrar kültürü sonuçları değerlendirilmelidir.
Sağlığınızla ilgili tüm sorularınız, endişeleriniz, teşhis veya tedavi için mutlaka doktorunuza veya sağlık kuruluşuna başvurunuz.
MEMORIAL
İdrar Yolu Enfeksiyonu Nedir?

İdrar yolu enfeksiyonu, idrar yolundaki diğer organları da etkileyebilen ve ciddiye alınması gereken bir rahatsızlıktır. İdrar yolunda gelişmesi mümkün olan diğer rahatsızlıklar arasında mesane enfeksiyonu (sistit) ve böbrek enfeksiyonu (piyelonefrit) yer alır. Her ne kadar daha az rastlanan enfeksiyon türleri olsalar da idrar yolu enfeksiyonundan daha ciddi sorunlar oluşturabilirler. İdrar yolu enfeksiyonu, erkeklere kıyasla kadınlarda daha sık görülür. Bunun sebebi ise kadınların idrar yollarının daha kısa olması ve rektumlarına daha yakın olmasıdır. Dolayısı ile bakterilerin idrar yoluna ulaşması daha kolaydır. Kimi bireylerin idrar yolu enfeksiyonu kapma riski daha yüksektir. Risk grubunda yer alan kişilerin önlem amaçlı hijyenlerine daha büyük bir özen göstermesi mühimdir.
İdrar yolu enfeksiyonu geçirme riski yüksek olanlar aşağıdaki gibidir:
- Geçmişte idrar yolu enfeksiyonu geçirenler
- Hamile kadınlar
- Yaşlılar ve çocuklar
- İdrar yolu tıkanıklıkları yaşayanlar
- Cinsel olarak aktif kişiler
- Prostat hastaları
- Menopoza giren kadınlar
- Tuvalet eğitimi olmayan çocuklar
- Temizliklerine dikkat etmeyenler

İdrar Yolu Enfeksiyonu Neden Olur?
İdrar yolu enfeksiyonunun başlıca nedeni bakterilerdir. Bağırsakta bulunan bu bakteriler escherichia coli türüne aittir. Bakteriler kişinin rektumundan yukarı doğru tırmanarak idrar yoluna ulaşır ve enfeksiyonun oluşmasına yol açarlar. İdrar yolu enfeksiyonu, genital hijyene dikkat ederek önlenebilir fakat dikkat edilmesi gereken tek konu hijyen değildir. İdrar yolu enfeksiyonu riski oluşturan birçok durum vardır. Hamam, sauna, havuz gibi ıslak ortamlarda bulunduktan sonra temizlenmemek, idrar yolu enfeksiyonu riskine kapı açan durumlardan biridir. Sık partner değişikliği ve cinsel hastalıklara karşı önlem almamak da idrar yolu enfeksiyonu oluşmasına sebep olabilecek durumlar arasında yer alır.
İdrar yolu enfeksiyonu görülen kişilerde ortaya çıkan bazı belirtiler vardır. Her ne kadar idrar yolu enfeksiyonu hiçbir belirti göstermeden oluşabilse dahi hastaların büyük çoğunluğunda belirtiler görülür. Hastalığın tanısı için belirtiler büyük bir yardımcıdır. Ancak düzenli doktor kontrollerini aksatmayarak da idrar yolu enfeksiyonuna sahip olup olmadığınızı anlayabilirsiniz.
İdrar Yolu Enfeksiyonu Semptomları:
- İdrar yaparken yanma hissi
- Sık idrara çıkma ihtiyacı duyma
- Mesane boş olmasına rağmen idrara çıkma ihtiyacı hissetme
- İdrarı tutmakta zorluk çekme
- Karnın alt kısmında kramp, şişlik ve baskı hissetme
- Bel bölgesinde ağrı
- Bulanık veya kanlı idrar
- Kötü kokulu idrar
- Yüksek ateş
İdrar yolu enfeksiyonu görülen hastalarda ortaya çıkan belirtiler bu şekilde listelenebilir. Küçük çocuklar, bu belirtilere sahip olsalar da ebeveynlerine söylemeye çekinebilirler. Her ne kadar yeni doğmuş bebeklerde ve yürümeye başlamış bebeklerde en sık görülen belirti yüksek ateş olsa da çocuklarda idrar yolu enfeksiyonunun tespiti için yeterli bir belirti değildir. Eğer çocuğunuzda idrar yolu enfeksiyonu olabileceğine dair endişeleriniz var ise doktorunuz ile görüşmeniz sağlıklı olacaktır. Şiddetli belirtilere sahip diğer bireylerin de doktora görünmesi gerekir. Uzman bir doktor tarafından reçetelenmiş antibiyotiklerin kullanımı ile çoğu idrar yolu enfeksiyonu vakası tedavi edilebilir ancak belirli durumlarda hastanede tedavi veya farklı tedavi yöntemlerine başvurmak gerekebilir.
İdrar Yolu Enfeksiyonu Tedavisi Nelerdir?
İdrar yolu enfeksiyonunun semptomlarından şikayetçi kişilerin doktora görünmesi önemlidir. Şikayetler çok şiddetli değilse ilk aşamada sıvı tüketimini artırarak önlem alınabilir. Bol sıvı alımı ile daha sık idrara çıkma ihtiyacı duyulur. Bu sayede idrar yapma ile bakterilerin idrar yolundan dışarı atımı sağlanır. Eğer semptomlar geçmez ve şiddetlenirse doktor yardımına başvurulabilir. İdrar yolu enfeksiyonu ile doktora gidildiğinde ilk olarak muayene ve tanı süreci başlar. Muayene sırasında doktorunuz size belirtilerinizi sorar ve fiziksel bir muayene gerçekleştirir. Ardından gerekli görülür ise idrar testi yapılabilir. İdrar yolu enfeksiyonuna bakteriler olduğu için bu durum antibiyotik kullanımı ile tedavi edilebilir. Doktorunuz antibiyotiğin yanı sıra ağrılarınızı azaltacak ilaçlar da verebilir. Herhangi bir doktor kontrolünden geçmeden bilinçsiz antibiyotik kullanımı yanlıştır. Doktor reçete etmeden antibiyotik kullanmak ileride daha büyük problemlere yol açabilir. Bu nedenle doktorunuz uygun görmedikçe antibiyotik kullanmaktan kaçınmalısınız.
Antibiyotik ile tedavi sürecinde, ilaçlarınız bittikten sonra dahi bol sıvı tüketimine dikkat etmelisiniz. Bu süreçte karın ağrılarını azaltmak için doktorunuzun önermiş olduğu ağrı kesici ilaçları kullanabilirsiniz. Bunun yanı sıra sıcak su torbası kullanımı da ağrılara iyi gelecektir. İdrar yolu enfeksiyonu, tekrarlanma olasılığı yüksek bir hastalıktır fakat enfeksiyonlar bir yıl içerisinde birden fazla kez tekrarlanır ise başka hastalıklardan kaynaklanıyor olması olasıdır. Bu tip durumlarda enfeksiyonun tekrarlanmasına yol açan hastalığın araştırılması gerekir. Enfeksiyonun tekrarlanmasının bir diğer sebebi ise yanlış ilaç kullanımı ve tedavinin yarıda bırakılmasıdır. Enfeksiyona yol açan bakterilerin ilaç direnci geliştirmemesi için antibiyotik tedavisinin doğru bir şekilde tamamlanması önemlidir.

İdrar Yolu Enfeksiyonundan Nasıl Korunulur?
İdrar yolu enfeksiyonunu önlemek için genital hijyene dikkat etmek mühimdir. Özellikle bebeklerin bezinin sıklıkla değiştirilmesi ve bebeğin altının özenle temizlenmesi gerekir. Çocuklara ise tuvalet eğitiminin doğru bir şekilde verilmesi, idrar yolu enfeksiyonundan korumanın başlıca adımları arasında yer alır. Çocuklara idrarlarını uzun süre tutmamaları gerektiğinin öğretilmesi de önemli detaylardan biridir. Küçük yaşta bol sıvı tüketimine alışmak zor olabilir fakat ebeveynlerin çocuklarını bol su içmeye teşvik etmesi ile idrar yolu enfeksiyonunun önlenmesi kolaylaşır. İdrar yolu enfeksiyonu, ilerlemesi durumunda başka rahatsızlıklara da yol açabilir. Herhangi bir semptom ile karşılaşılması durumunda enfeksiyon ilerlemeden uygun tedaviyi almak için doktora başvurmak iyi olacaktır.
Eren Soner Tekin Üroloji
Böbrekleriniz, karnınızın arkasında, göğüs kafenizin hemen altında, omurganızın her iki tarafında, sırta yakın bir şekilde bulunur. Böbrek ağrısının travma ya da hastalık gibi nedenleri olabileceği gibi bazen sırtta hissedilen başka ağrılar da böbrek ağrıları ile karıştırılabilir.
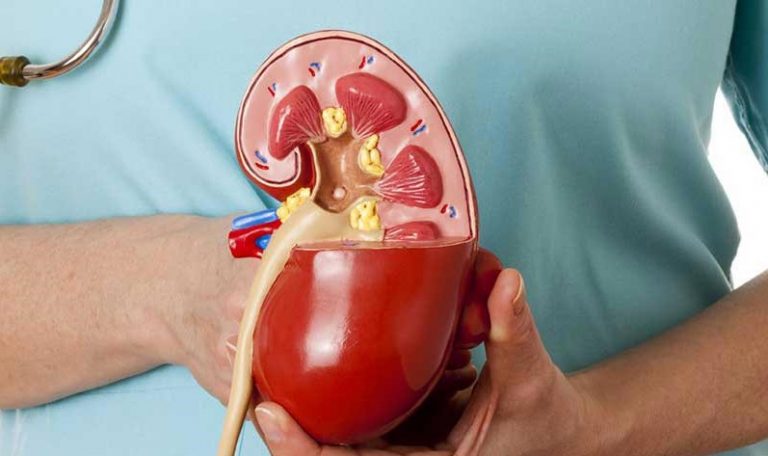
Böbreklerin görevi nedir?
Böbrekler, yaklaşık 11 cm x 7 cm x 3 cm boyutlarında olan, üst karın bölgesindeki sırt kaslarına karşı yerleştirilmiş fasulye şeklindeki organlardır. Vücudun hem sol hem de sağ tarafında birbirlerine simetrik bir şekilde yerleşmiştir. Fakat sağ böbrek, karaciğer nedeniyle sol böbrekten biraz daha aşağıda bulunur.

Böbrek ağrısının belirtileri nelerdir?
Böbrek ağrısı ve sırt ağrısını ayırt etmek zor olabilir. Genellikle ağır kaldırma ya da bir travma sonrasında oluşan sırttaki kas ağrıları, daha aşağıda hissedilme eğilimindedir. Böbrek ağrıları ise, kaburgaların hemen altında, sırt ağrılarından daha yüksekte ve derin hissedilir. Ağrı keskindir ve nedenine bağlı olarak kasıklara veya karın bölgesine doğru yayılabilir.
Böbrek ağrısı aşağıdaki semptomların bazıları ile birlikte gözlenebilir:
- ateş
- ağrılı idrara çıkma (dizüri)
- idrarda kan
- mide bulantısı
- kusma
- baş dönmesi
- kabızlık veya ishal
- isilik
- yorgunluk
- titreme
Böbrek fonksiyonlarının giderek daha fazla tehlikeye girmesi durumunda ortaya çıkabilecek diğer semptom ve bulgular:
- ağızda metalik tat,
- ağız kokusu,
- şişme ve nefes darlığı gibi belirtilerdir.
Altta yatan nedene bağlı olarak, sol veya sağ tarafta böbrek ağrısı oluşabilir. Ağrı bazen sırtın iki tarafında da oluşabilir. Travmatik böbrek hasarı (böbrek laserasyonu) yukarıdaki semptomlara neden olabilir, ancak hafif hasar başlangıçta semptom göstermeyebilir. Şiddetli böbrek laserasyonları anormal kan basıncı, nabız ve şoka neden olabilir. Böbrek ağrısı akut, nispeten sabit ve keskin olabilir. Bu “renal kolik” olarak adlandırılır. Bu tür bir ağrı genellikle bir böbrek taşı veya başka bir problem, böbreği boşaltan tüpü (üreter) tıkadığında görülür.
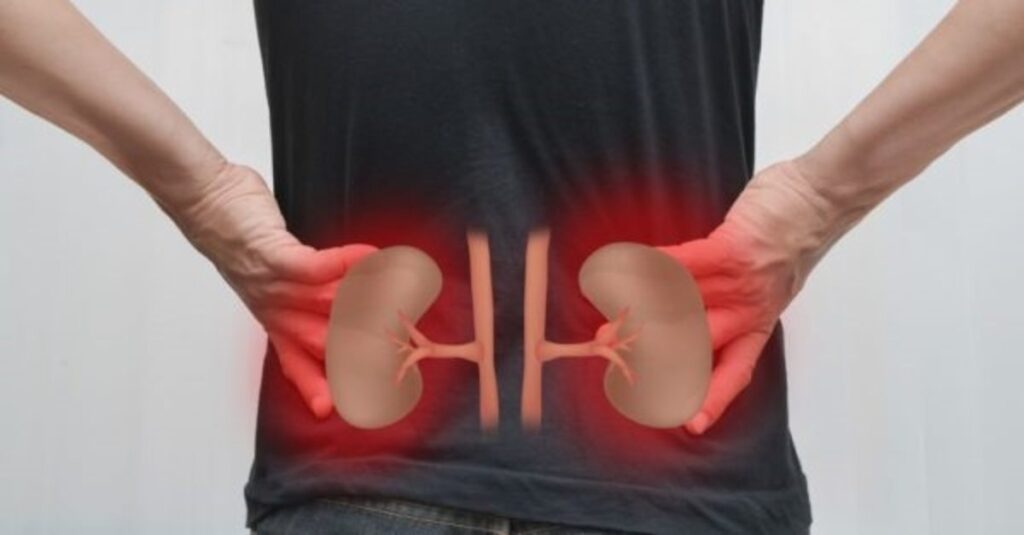
Böbrek ağrısı neden olur?
Böbrek ağrısına yol açan böbrek hastalığının sebeplerinden birçoğu, böbrek fonksiyonunu akut veya kronik olarak etkileyebilecek, altta yatan ve sonradan edinilmiş hastalıklardan kaynaklanır. Bazen doğumsal kusurlarla oluşan rahatsızlıklardan da böbrek ağrıları oluşabilir. Örneğin bazı insanlar, böbrekleri etkileyen genetik olarak taşınan bir anormallik ile doğmuş olabilir.
Böbrek ağrısı nedenlerinden bazıları şunlardır:
- idrar yolu enfeksiyonları (İYE)
- mesane enfeksiyonu (sistit)
- böbrek enfeksiyonları (piyelonefrit)
- hidronefroz (böbrek büyümesi)
- böbrek taşları (nefrolitiazis ve / veya üreterolitiazis)
- böbrek kanseri
- böbreği sıkıştıran herhangi bir şey (örneğin, büyük bir tümör)
- glomerülonefrit
- böbreklerde kan pıhtıları (böbrek ven trombozu)
- polikistik böbrek hastalığı (doğuştan)
- böbrek sistemindeki konjenital malformasyonlar: İdrar akışının tamamen veya kısmen tıkanmasına neden olur
- böbrek dokusuna zarar veren ilaçlar veya toksinler (örneğin, böcek ilacına maruz kalma veya ibuprofen gibi ilaçların kronik kullanımı
- hamilelik
- penetran (delici) travma veya künt travma sonrasında böbrek laserasyonu
- son dönem böbrek hastalığı
Bireyler böbrek ağrısı hissettiklerinde doktora görünmeyi ertelememelidir. Her ne kadar böbrek ağrısına benzeyen birçok hastalık olsa da, bir doktor böbrek veya diğer ağrılara yol açan altta yatan sorunların kesin teşhisine yardımcı olabilir. Herhangi bir akut şiddetli böbrek ağrısının başlangıcı derhal değerlendirilmelidir.
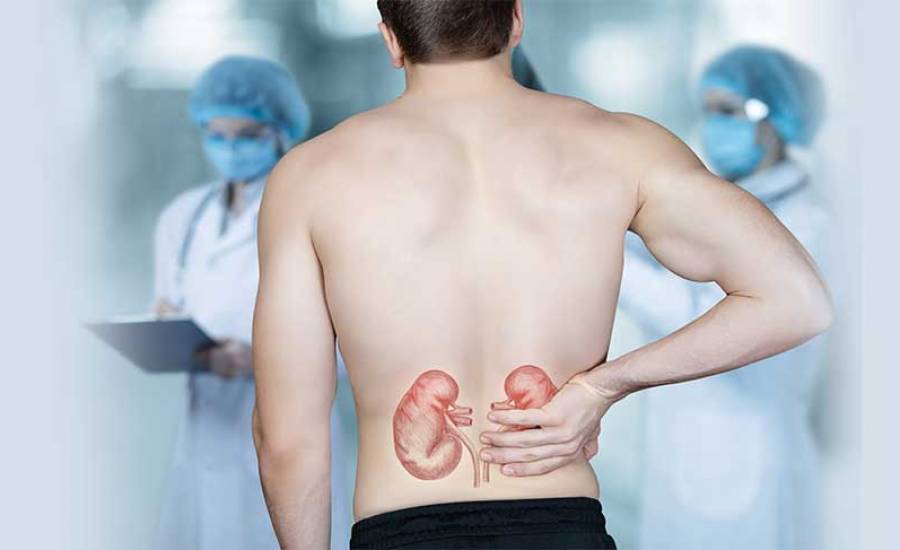
Böbrek ağrısını taklit eden ancak aslında böbreklere bağlı olmayan en sık karşılaşılan rahatsızlıklar şu şekilde özetlenebilir:
- sırttaki kas gerilmeleri
- omurga sorunları (kırık, apseler)
- kaburga ağrısı
- plörit (akciğerin etrafındaki zarın kuru iltihabı)
- radikülit (omurilikten çıkan sinirlerin kök iltihabı)
- retroperitoneal fibroz
- zona
- aort abdominal anevrizması
- jinekolojik sorunlar ve daha birçok neden.

Böbrek hastalıkları nasıl teşhis edilir?
Böbrek ağrısı nedeniyle doktorunuza başvurduğunuzda, hekiminiz önce detaylı bir tıbbi öykü alacak ve sizi fizik muayeneden geçirecektir. Böbrek ağrısı nedeniyle gelen hastalarda genel olarak istenilen ilk tetkikler tam kan sayımı (CBC), böbrek fonksiyonu (kreatinin ve BUN) ve idrar testleridir. Hastanın cinsiyeti ve yaşı uygunsa ve hamilelikten şüpheleniyorsa, gebelik testi de istenebilir. Kişinin öyküsü alınırken yakın geçmişte yaşanan bir travma varlığı öğrenilirse doktorunuzda böbrek laserasyonu şüphesi doğabilir ve bunun için ek testler de isteyebilir.
Böbrek taşlarından şüphelenildiği durumlarda, bir BT (Bilgisayarlı Tomografi) görüntülemesi (renal protokol veya kontrastsız spiral CT) veya renal ultrason yapılır. Bunun haricinde eğer gerekirse karın röntgeni istenebilir. Böbrek taşı geçmişi olan ve tekrarlayan hastalar sıklıkla röntgene girerse, zararlı X ışınına tekrar maruz kalacaklarından dolayı, doktorlar son zamanlarda hastanın yararı için ultrason çalışmalarını tercih etmektedir. Kontrast veya manyetik rezonans görüntüleme (MRG) ve abdominal / pelvik BT’leri, altta yatan böbrek (böbrek) ve böbrek dışı diğer nedenlerini tanımlamak veya ayırt etmek için istenebilir. Bu tür çalışmalar, böbreğin travmatik bir olaydan (oto kazası, ateşli silah gibi delici yaralanmalar veya spor ya da diğer çarpışmalar sırasında sert bir darbe almak gibi künt travmalardan) zarar gördüğünden şüphelenilirse rutin olarak yapılır.
Böbrek ağrısı nasıl geçer?
Böbrek ağrısının tedavisi, ağrının altında yatan tıbbi nedenine bağlıdır. Ağrıya neden olan böbrek enfeksiyonları uygun antibiyotiklerle tedavi edilebilir. Bunun yanında böbrek taşının neden olduğu renal kolik ağrılarında güçlü, steroid olmayan antienflamatuvar ağrı kesiciler reçete edilebilir. Çok şiddetli ağrılarda doktorunuz gerek görürse özel reçete ile satılan ağrı kesiciler reçeteleyebilir. Bununla beraber ağrı kesiciler geçici bir çözümdür ve taşın varlığına bir etkisi bulunmaz. Taşı düşürmek için gerekli tedavi taşın büyüklüğüne ve konumuna bağlı olarak değişebilir. Böbrek taşları tamamen üreteri tıkarsa veya çapı yaklaşık 6 mm veya daha büyükse ürolojik cerrahi gerekebilir. Genellikle, böbrek taşları retrograd cerrahi tekniklerle çıkarıldığında iyileşme süresi hızlıdır (aynı gün veya birkaç gün içerisinde). Bununla birlikte, bazı ciddi böbrek laserasyonları daha kapsamlı cerrahi gerektirebilir. Bu ameliyatlar için iyileşme süresi haftadan aylara değişir.
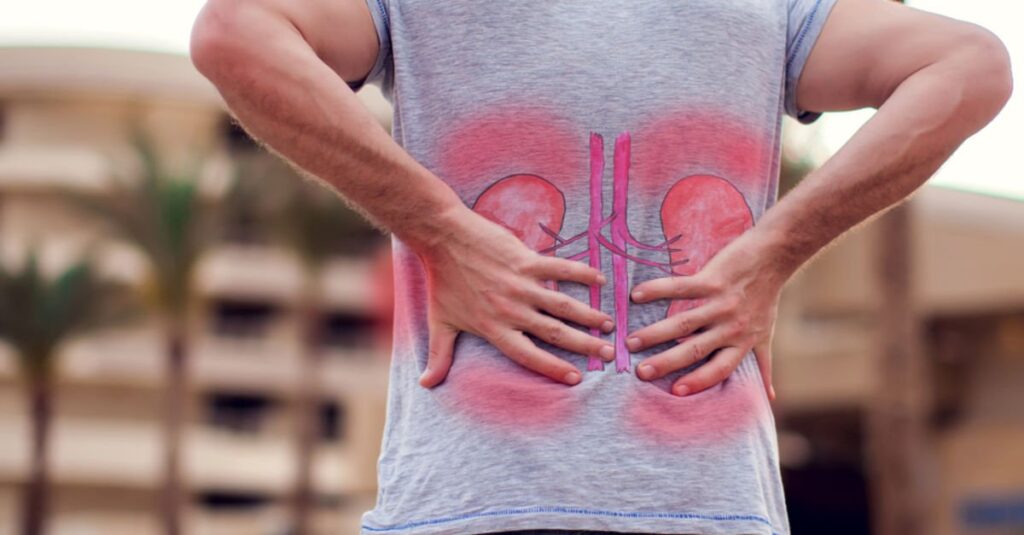
Bununla birlikte, bilinen böbrek problemleri (böbrek hastalığı) ve/veya böbrek fonksiyon bozukluğu olan hastalar, böbreklerden atılan veya daha fazla böbrek hasarına neden olabilecek ağrı kesicilerle tedavi edilmemelidir.
Başta böbrek taşı rahatsızlığı olmak üzere böbrek hastalıkları bulunanlar, tekrar bu problemi yaşamaya daha yatkın olduklarından doktorlarının önerilerini takip ederek bazı hayat standardı değişiklikleri yapmalıdır.
Genel olarak böbrek sağlığınızı korumak için yeterli miktarda su tüketmeli, tuz tüketiminizi azaltmalı, kırmızı ve beyaz eti dengeli tüketmeli, kafein tüketimini sınırlandırmalı, bilinçsiz ilaç kullanmamalı, sedanter değil aktif bir yaşam sürmeli ve normal sınırlar içerisinde bir beden kitle indeksine sahip olmalısınız.
Sağlıklı günler dileriz.
MEDICALPARK
Safra kesesi karaciğerin hemen altında, sağlıklı yetişkin bireylerde yaklaşık 8 cm uzunluğunda ve 4 cm genişliğinde, sol tarafa yatırılmış bir armut şeklinde duran, içi boş bir organdır. Safra kesesi sistik kanal vasıtasıyla oniki parmak bağırsağına (duodenum) açılan koledok kanalına (ana safra kanalı) bağlanır.
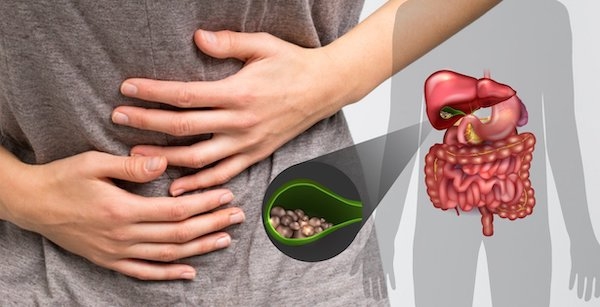
Safra kesesinin temel görevi karaciğer tarafından üretilen safrayı depolamaktır. Safra, besinlerle alınan yağların sindirimi için önemli bir salgıdır. Yağlı bir öğün sonrasında sindirim sistemi tarafından üretilen ve “kolesistokinin” adı verilen bir hormon tarafından uyarılan safra kesesi, iki öğün arasında depoladığı safrayı kasılarak sistik kanal ve koledok kanalı aracılığıyla oniki parmak bağırsağına boşaltır.
Safra içeriğinde bulunan kolesterol, pigmentler ve olası enfeksiyon ürünleri zamanla safranın depolandığı safra kesesi içerisinde çökerek çamur benzeri koyu kıvamlı sıvılar oluşturabilirler. Bu çökme daha da ileri giderek safra içerisinde taşların oluşumuna varabilir.
Bu taşların oluşumu esnasında bir belirti veya bulguya rastlanmaz; bu nedenle oluşum süreci içerisindeki taşlar ve çamur genellikle farklı sebeplerden ötürü yapılan, radyolojik incelemelerde ya da periyodik olarak yapılan incelemelerde ortaya çıkabilir


Sayfa Kesesi Şikayetleri
Bazı durumlarda Safra kesesi şikayetlerine neden olmayan safra taşlarının cerrahi tedavi gerekliliği bulunmamaktadır. Şikayete neden olan safra taşlarında ise cerrahi tedavinin yapılması uygundur. Bunun yanı sıra kimi hastalarda endoskopik olarak koledok ve pankreas kanalının birleşerek onikiparmak bağırsağına açıldığı yer olan Vater ampulünün genişletilmesi de bir tedavi seçeneği olabilmektedir.
Hali hazırda karaciğer-safra sistemiyle alakalı farklı hastalıkları bulunan ve bu nedenle safra kesesinin cerrahi olarak çıkartılmasının mümkün olamayacağı hastalarda ise safra kesesi içerisine yerleştirilen drenlerle yapının rahatlatılması mümkün olabilmektedir.
Safra kesesi polipi nedir?
Safra kesesi polipi, safra kesesinin iç kısmında çıkıntı yapan sap ile küçük anormal bir doku büyümesine denir. Safra kesesi polipleri yaygın olarak görülebilir. Safra kesesi, safrayı depolayarak karaciğerden ince bağırsağa geçiren küçük bir organdır. Safra kesesi poliplerinin yaklaşık yüzde 95’i kanser olmayan yani iyi huylu polipler olmasına karşın, %5 ihtimalle kötü huylu olarak da görülebilir. Küçük safra kesesi polipleri genellikle 1 ila 1, 5 cm arasında değişen tipik olarak iyi huylu poliplerdir ve çoğu zaman tedavi edilmelerine gerek kalmaz. 1 ila 1, 5 cm den büyük polipler ise malign yani kötü huylu olabileceği için hekim tarafından uygun görülen tedavi yöntemleri uygulanabilir.
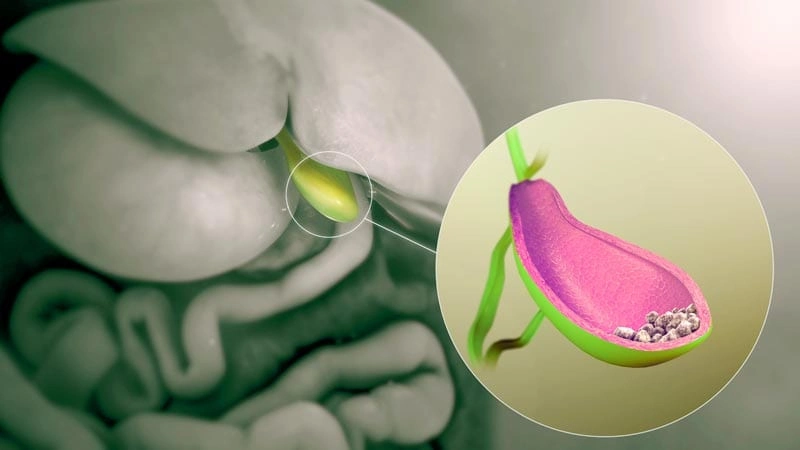
Safra Kesesi Taşı Belirtileri
Safra çamuru ve yeni oluşan safra kesesi taşları genellik kesesi taşları genellikle ilk dönemlerde belirti vermezler. Yapılan çalışmalar, tüm safra kesesi taşlarının yaklaşık yarısının, insan hayatı boyunca hiçbir bulgu ve belirtiye neden olmadığını dahi göstermiştir.
Safra taşlarının en temel belirtisi “biliyer kolik” adı verilen, safra sistemine özgü bir ağrı türüdür. Biliyer kolik, safra sisteminin hastalıklarında oldukça belirleyici olmakla beraber safra kesesi belirtileri aşağıdaki gibi tanımlanabilir:
- Karnın üst orta ve sağ kısmında başlayan ve kimi zaman sağ kürek kemiğine doğru yayılabilen,
- Genellikle yemeklerden sonra aniden başlayan ağrı,
- 15-20 dakika süreyle artan, daha sonra 5 saate kadar sebat eden ağrı
- Kusma, mide yanmasını engelleyici antasid ilaçlar, dışkılama, gaz çıkarma, pozisyon değiştirme gibi uygulamalara yanıt vermeyen ağrı,
- Aşırı terleme ve mide bulantısı
- Künt ve yoğun karakterde,
- Kendi kendine zaman içerisinde geçen ağrı.
Yukarıdaki tüm belirtilere ek olarak safra kesesi ağrısı, yani safra taşına bağlı gelişen ağrı en belirgin özelliklerinden biridir.

Safra Kesesi İltihabı Belirtileri
Safra kesesi, karnın sağ tarafında bulunan armut biçimli bir sindirim organıdır. Safra kesesi iltihaplandığında, karın ağrısı, kusma ve ateşe neden olabilir. Karaciğerin tıkanmasına bağlı olarak iltihaplanma gelişebilir ve buna akut kolesistit denir.
Safra kesesi iltihabının en yaygın belirtileri şunlardır:
Göbek deliğinin hemen üstünde başlayarak karnın sağ tarafında yer alan göğüs kafesinin kenarında şiddetlenebilen ağrı. Aşırı yağlı besin tüketimi safra kanalının kapanmasına neden olacağı için sindirim sistemi besinleri kolaylıkla parçalayamaz bu da mide bulantısı, kusmaya ve iştahsızlığa neden olabilir.
Safra kesesi iltihabının belirtilerinden biri de yüksek ateş ve şiddetli ağrıdır. Safra kesesi iltihabı sırt bölgesinin sağ tarafında şiddetli bir ağrıya neden olabilir. Özellikle derin nefes alıp verirken sırtta meydana gelen batma hissi gibi belirtiler de meydana gelebilir.
Çocuklarda da safra kesesi belirtiler görülebilir. Yine çocuklarda da, yetişkinlerinkine benzeyen belirtiler ortaya çıkabilir. Bunlar yüksek ateş, iştahsızlık, halsizlik ve ağrı olarak meydana gelebilir. Safra kesesi iltihabı olan bazı çocukların ciltleri sarı bir renk tonuna dönebilir.
Safra Kesesi Taşı Tanısı
Hekiminiz şikayetlerinizle alakalı olarak tıbbi öykünüzü alarak fiziki muayeneyi gerçekleştirecektir. Muayene bulguları ve tıbbi öykü göz önünde bulundurularak tanının netleştirilmesi ve desteklenmesi için bir takım kan tetkiklerinin yanı sıra, ultrasonografi, bilgisayarlı tomografi ve MR görüntüleme gibi radyolojik tetkiklerden yararlanılabilir.
Tedavi Yöntemleri
Safra Kesesi Taşı Tedavisi
Safra kesesi taşının tedavisi, safra kesesinin cerrahi olarak çıkarılmasıdır; ancak, tedavinin zamanlaması, tedavinin şekli ile birlikte safra kesesinde taşın yarattığı semptomlara ve hastanın genel durumuna göre değişiklik gösterebilmektedir.
Safra Kesesi Çamuru
Safra kesesi bağırsaklar ve karaciğer arasında bulunur. Sindirime yardımcı olmak için bağırsaklardan geçen safraları karaciğer saklar. Safra kesesi tamamen boşalmazsa, safra kesesinde bulunan kolesterol veya kalsiyum tuzları gibi partiküller safra kesesinde çok uzun süre kalması sonucunda kalınlaşabilir. Bu durum sonucunda da safra kesesi çamuru olarak adlandırılan safra çamuru meydana gelir.
Bazı insanlarda safra kesesi çamuru olan olmasına rağmen bir belirtiye rastlanmayabilir. Semptom gözlemlenmeyen hastalar kendilerinin bu hastalığa maruz kaldığını uzun bir süre fark etmeyebilir.
Bunun yanı sıra birçok hastada ise en belirgin özelliklerden biri olan karın ağrısı ve kaburgaların sağ alt tarafından keskin bir ağrıya rastlanabilir. Safra kesesi çamurunun sebep olduğu diğer belirtiler ise şöyle gözlemlenmektedir;
- Göğüs ağrısı
- Omuz ağrısı
- Mide bulantısı
- Kusma
- Kile benzeyen bir dışkı
Safra Kesesi Ameliyatı
Safra kesesini ameliyatı genellikle safra kesesi sorunlarını tedavi etmenin en iyi yoludur. Safra kesesi taşlarını ve neden oldukları komplikasyonları tedavi etmek için en sık kolesistektomi denilen bir yöntem uygulanır. Kolesistektomi yaygın olarak kullanılan cerrahi bir yöntemdir. Bu yöntem ile;
- Safra kesesinde safra kesesi taşları (kolelitiazis)
- Safra kanalında safra kesesi taşları (koledokolitiazis)
- Safra kesesi iltihabı (kolesistit)
- Büyük safra kesesi polipleri
- Safra taşı nedeniyle pankreas iltihabı (pankreatit) gibi durumlar tedavi edilebilir.
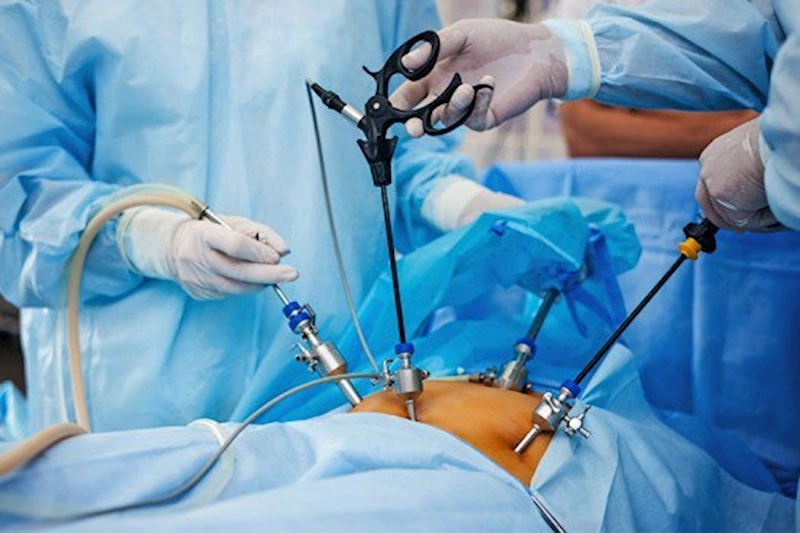
Safra Kesesi Ameliyatı Sonrası
Safra kesesi ameliyatı sonrası eğer herhangi bir komplikasyon yoksa hastalar genellikle aynı gün taburcu edilebiliyor. Ameliyat sonrası doktorlar yürümeyi tavsiye ediyor. Ancak yine de konuyla ilgili net bilgi doktorunuz tarafından size verilecektir.Safra kesesi ameliyatı Laparoskopik yöntemle safra kesesinin çıkarılmasından yaklaşık bir hafta sonra muhtemelen normal aktivitelerinize geri dönebilirsiniz.
Ağır kaldırma ile ilgili fiziksel bir iş yaparsanız, ne zaman işe geri dönebileceğinizi mutlaka doktorunuza sorun.
Eğer, büyük bir kesi ile açık bir ameliyat geçirdiyseniz iyileşmek için daha fazla zamana ihtiyacınız olabilir. Ameliyattan sonra birkaç gün hastanede kalmanız gerekebilir. Açık kesi ile yapılan ameliyatlarda normal hayata dönüş 4 ila 6 hafta gibi bir süreyi bulabilir.

Safra kesesi ameliyatı sonrası beslenme
Safra kesesi ameliyatından sonra beslenme düzeninizde bazı değişiklikler yaparak sindirim sisteminizin daha kolay çalışmasını sağlayabilirsiniz.
Sindirimi daha zor olan yüksek yağlı ve işlenmiş gıdalardan uzak durmanız ve bunlardan kaçınmanız gerekir. Özellikle ameliyattan sonraki aylarda, muhtemelen bu yiyeceklerin bir kısmını yavaş yavaş diyetinize ekleyebilirsiniz. Safra kesesi çıkarma ameliyatından sonra besin değeri yüksek yiyecekleri tüketmeniz iyileşme sürecinizin hızlanmasına da destek olacaktır. Özellikle kahve, çay, soda, enerji içecekleri ve çikolata gibi kafeinli yiyecek ve içeceklerden bir süre uzak durmanı oldukça önemlidir.
Safra kesesi ameliyatı sonrası yüksek lifli gıdalar tüketmeye özen gösterin. Bunlar;
- Fasulye
- Mercimek, bezelye, patates
- Yulaf, arpa
- Tam tahıllı ekmek, makarna, pirinç
- Badem, ceviz ve kaju fıstığı gibi çiğ kabuklu yemişler (yağlarda kavrulmuş değil)
- Chia ve haşhaş tohumu gibi ham tohumlar
- Kabuklu yemişler ve tohumlar
- Meyve ve sebzeler
- Yağsız et (beyaz veya kırmızı)
- Balık

ACIBADEM
Safra kesesi, karının sağ tarafında, karaciğerin altında bulunan küçük armut şekilli bir organdır. Safra kesesi, ince bağırsağınıza salınan safra adında bir sindirim sıvısını tutar.
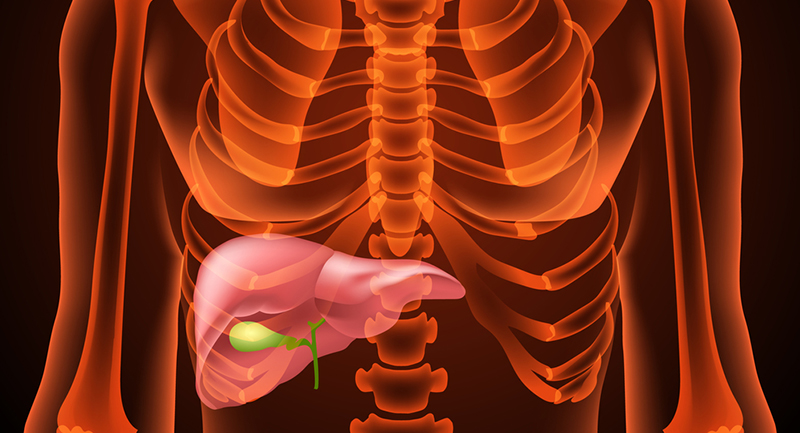
Safra kesesinin iltihaplanmasına kolesistit denir. Safra kesesinden çıkan tüpü tıkayan safra taşları kolesistite sebep olabilir. Kolesistitin diğer sebepleri arasında safra kanalı sorunları, tümörler, ciddi hastalıklar ve bazı enfeksiyonlar vardır.Safra kesesi iltihabı, tedavi edilmediği takdirde safra kesesi yırtılması gibi ciddi sıkıntılara yol açabilir. Kolesistit kesin tedavisi genellikle safra kesesinin çıkarılmasını içerir.
Yaş ilerledikçe ve kişide kilo arttıkça, kolesistit riski de eş zamanlı artmaktadır ve kadınlarda erkeklere oranla daha sık rastlanılmaktadır.
Safra Kesesi İltihabı (Kolesistit) Nedir?
Safra kesesinin görevi, safra adı verilen sindirim suyunu depolamaktır. Vücudun yağları parçalamak için safraya ihtiyacı olduğu esnada, safra kesesi safrayı ince bağırsağa bırakır. Ancak ince bağırsağa giden yol tıkandığı takdirde, safra hapsolur ve bu da safra kesenizin tahriş olmasına ve safra kesesi iltihabının ortaya çıkmasına neden olabilir.

Tedavi edilmediği takdirde çok tehlikeli bir hal alabilir ve uzun süreli sonuçları olur. En yaygın tedavi şekli, safra kesesinin alınmasıdır.
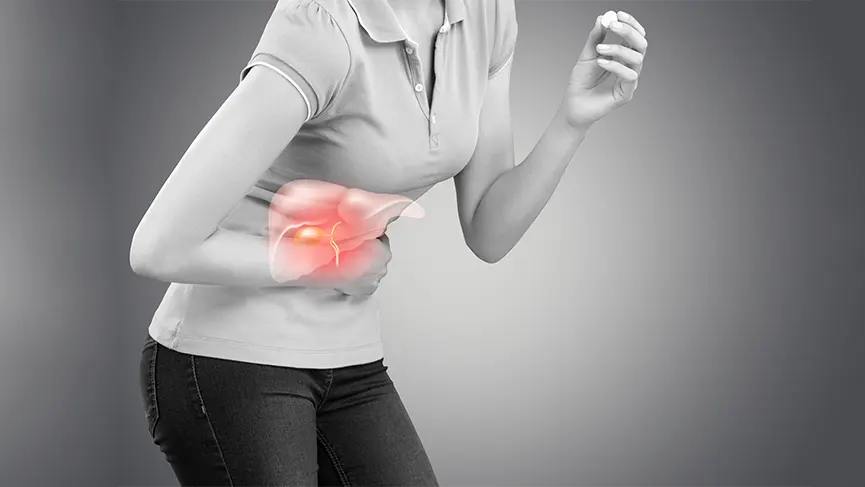
Safra Kesesi İltihabı Nedenleri Nelerdir?
Taş oluşumu ve devamında safra kesesi iltihabının oluşmasının en yaygın nedeni, safra taşlarının veya topaklarının ince bağırsağa giden yolu tıkamasıdır. En yaygın olmasına karşın tek neden değildir. Safra kesesi iltihabına şu durumlar sebebiyet verebilir:Safra Taşları: Kolesistit vakalarının çoğu, safra kesesinde gelişen sert partiküllerin bir sonucudur. Safra taşları, safra kesesini terk ettiğinde safranın içinden geçtiği tüpün tıkanmasına sebep olabilir. Ve bu da safranın birikip, iltihaplanmanın oluşmasına neden olur.Tümör: Ortaya çıkan bir tümör, safranın safra kesenizden düzgün bir şekilde boşalmasını önleyerek kolesistite neden olabilir.
Safra Kanalı Tıkanması: Safra kanallarının kıvrılması ya da yaralanması, kolesistite yol açabilir. Enfeksiyon: AIDS ve bazı viral enfeksiyonlar safra kesesi iltihabını tetiklenmesine sebep olabilir.Kan Damarı Sorunları: Çok şiddetli bir hastalık kan damarlarına zarar verebilir ve safra kesesine giden kan akışını sekteye uğratarak kolesistite yol açabilir.
Kolesistit aniden ortaya çıkabilir ve buna akut kolesistit denir. Uzun vadeli olduğunda ise kronik kolesistit adı verilir.

Safra Kesesi İltihabı Komplikasyonları
- Safra, safra kesesinde birikerek kolesistite neden olursa, bu safranın enfekte olması manasına gelir.
- Kolesistit tedavi edilemezse, safra kesesi dokusunun ölmesine sebep olabilir. Ve bu safra kesesinde yırtılmaya veya safra kesesinin patlamasına sebep olabilir. Yaşlılar, tedavi olmayı bekleyen kişiler ve şeker hastaları arasında en yaygın görülen komplikasyondur.
- Safra kesenizde oluşan yırtık, safra kesesinin şişmesinden, enfeksiyondan veya doku ölümünden kaynaklanabilir.
Safra Kesesi İltihabı Önleme
Kolesistit oluşumu önlemek için;
- Yavaş yavaş kilo verin. Çünkü hızlı kilo kaybı, safra taşının oluşma riskini artırabilir.
- İdeal ve sizin için sağlıklı olan kilonuzu koruyun. Fazla kilolu olmak, safra taşı geliştirme olasılığınızı artırır. Sağlıklı bir kiloya ulaşmak adına aldığınız kalori miktarlarını azaltıp, fiziksel aktiviteleri artırmanız faydalı olacaktır.
- Sağlıklı bir diyet programı seçin. Yağ oranı yüksek, lif oranı düşük diyetler safra taşının oluşma riskini artırabilir. Riski azaltmak adına meyve, sebze ve tam tahıllar yönünden zengin bir diyet programı seçmek doğru olacaktır.

Safra Kesesi İltihabı (Kolesistit) Belirtileri
Safra kesesi itihabı (Kolesistit) belirtileri genellikle bir öğünden sonra ve özellikle büyük veya yağlı bir yemeğin ardından ortaya çıkma eğilimindedir. Karnın sağ üst veya orta kısmında şiddetli ve ani bir ağrı, sağ omuza veya sırta yayılan ağrı, dokunulduğunda karının üzerinde hissedilen hassasiyet, mide bulantısı, kusma, ateş, şişkinlik, sarı cilt ve gözler gibi belirtilerle kendini gösterir.
Safra kesesi itihabının (Kolesistitin) uzun süre devam etmesi veya iltihaptan dolayı tekrarlayan belirtilere neden olması kronik kolesistite dönüşmesi manasına gelmektedir.
Endişe duyduğunuz belirtiler mevcutsa bir hekime görünmenizde fayda var. Karın ağrınız hareketsiz oturamayacak veya rahat edemeyecek kadar şiddetliyse, ivedilikle birinin sizi acil servise götürmesini sağlayın.

Safra Kesesi İltihabı Tanısı
Teşhis için hekime gittiğinizde yaşadığınız durumu detaylandırın. Belirtilerinizin ne zaman başladığı, daha önce böyle hissedip hissetmediğiniz, ağrıların şiddeti, ağrılarınızın şiddetini artıran etkenler olup olmadığı gibi konularda hekime ayrıntılı bilgi vermeniz çok mühimdir.
Ardından hekiminiz safra kesesi iltihabını teşhis edebilmek adına kan testleri, görüntüleme testleri, safranın vücuttaki hareketini gösteren tarama testi yapılmasını isteyebilir.
Kan testleri: Doktorunuz, enfeksiyon belirtilerini aramak adına kan testi talep edebilir. Kan testiyle enfeksiyonunuz olup olmadığını ve karaciğerinizin olması gerektiği gibi çalışıp çalışmadığını teyit edebilir. Görüntüleme testleri: Safra kesesinde ya da safra kanallarında, kolesistit ya da taş olup olmadığını görüntüleyebilmek adına abdominal ultrason, endoskopik ultrason veya bilgisayarlı tomografi (BT) taraması uygulanabilir. Safranın vücuttaki seyirini gösteren tarama: Hepatobiliyer iminodiasetik (HIDA) taraması, safra kanallarında safranın ilerleyişinin görüntülenebilmesi için, safra üreten hücrelere radyoaktif boya enjekte edilmesiyle sağlanır.
Safra Kesesi İltihabı Tedavisi
Kolesistit tanısının konmasının ardından, safra kesenizdeki iltihabı kontrol altında tutmak amacıyla hastanede kalınması gerekebilir. Tedavide çeşitli ilaç destekleri ve cerrahi yöntemler mevcuttur. Fakat hastalığın uzun vadedeki çözümü için safra kesesinin alınması önerilmektedir. Hastalık ne kadar erken dönem de fark edilirse, tedavisi de o ölçüde kolay olabilmektedir.
Safra Kesesi İltihabı (Kolesistit) Tedavi Yöntemleri
Safra kesesini dinlendirmek: İltihaplı safra kesenizin dinlenebilmesi için ilk başta yemek yemenize ya da içmenize izin verilmeyebilir. İntravenöz sıvı desteği ile su kaybının önüne geçilir.Antibiyotik tedavisi: Safra kesenize enfekte olmuş ise hekiminiz antibiyotik tedavisini önerecektir.Ağrı kesici ilaçlar: Safra kesesindeki iltihap geçene kadar ağrılarınızı kontrol altına almaya yardımcı olur.Taşları çıkarma prosedürü: Safra kanallarını tıkayan taşların çıkarılması için endoskopik retrograd kolanjiyopankreatografi (ERCP) adı verilen bir prosedür uygulanabilir.
Tedavi uygulamalarının ardından belirtilerin 2 ila 3 gün içerisinde azalması beklenir. Safra kesesi iltihabı genellikle tekerrür etmektedir. Bu durumda kalmamak adına safra kesesinin çıkarılması ameliyatı yapılabilmektedir. Ameliyatın gerçekleşme zamanı, belirtilerin ciddiyetine ve ameliyat sırasında ve sonrasında oluşabilecek risklere bağlı olarak şekillenmelidir. Hafif vakalarda ameliyat hemen gerçekleşirken, ciddiyetini koruyan vakalarda öncelikle safra boşaltılıp semptomlar hafifletildikten sonra işleme başlanır.
Safra Kesesi Çıkarma Ameliyatı (Kolesistektomi)
Safra kesesi çıkarma ameliyatına kolesistektomi denir. Karında açılacak küçük kesi (laparoskopik kolesistektomi) yardımıyla yapılan küçük bir işlemdir ve yaklaşık olarak 1 saat sürer. Uzun bir kesi ile yapılan açık işlemlere nadiren gerek duyulmaktadır.
Ameliyat sonrası safra, safra kesesinde depolanmak yerine doğrudan karaciğerden ince bağırsağa akar. Vücudun bu düzene alışabilmesi adına 2-3 ay boyunca az yağlı bir beslenme programı benimsemesi gerekmektedir. Normal bir şekilde yaşamak için safra kesesine ihtiyaç yoktur, o olmadan da sağlıklı bir şekilde hayatınızı idame ettirebilirsiniz.
ACIBADEM
Kanser Nedir?
Kanser, münferit hücreler normalin üzerinde çoğalmaya başladıklarında, prensip olarak insan vücudunun her bölümünde ortaya çıkabilir. Hücrelerin ve de çevreleyen dokunun kendi büyüme kontrolleri aşırı hücre bölünmesi engelleyemez hale gelir ve böylece hücreler başka bir dokunun veya organların içine büyümeye başlayabilirler.
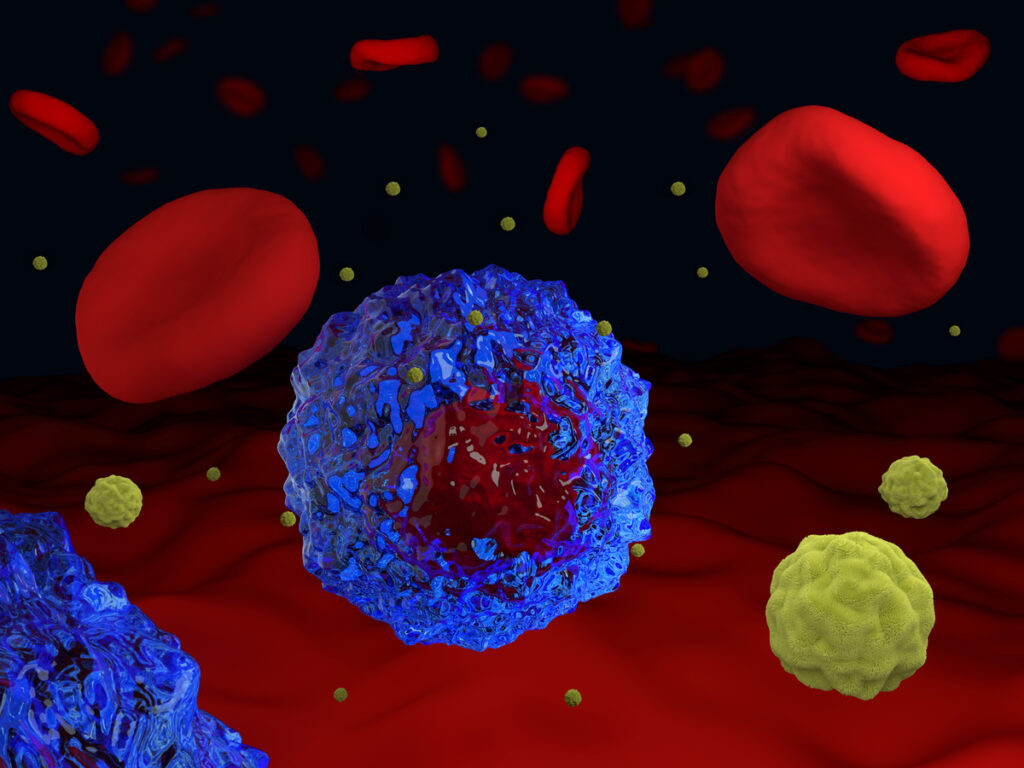
Kanser hücreleri aynı zamanda menşe konumlarından ayrılabilir ve kan veya lenf sistemi üzerinden vücuda yayılabilir ve başka organlarda veya lenf düğümlerinde büyümeye devam edebilir.
Kanserin tedavi edilmemesi halinde söz konusu organların fonksiyonunu bozabilir. Ayrıca kanserli hücreler kilo veya iştah kaybına neden olabilecek zararlı maddeler üretir.
Karın bölgesinde yer alan çoğu kanser türünün tedavisi, tümörün cerrahi olarak tamamen alınmasıdır. Tümör tamamen alınabildiğinde ve ameliyat sonrasında vücutta tümör dokusu kalmadığında buna “iyileştirici” cerrahi denmektedir.
Cerrahi işlemin temel olarak semptom azaltma bakış açısıyla (örn. Ağrı azaltma veya yaşam kalitesini iyileştirme) gerçekleşmesi halinde buna “hafifletici” cerrahi denmektedir.
Mikroskopik küçük olmalarından ve ancak gidişatta büyümeye başladıklarında kendilerini belli ettiklerinden dolayı bu münferit kanser hücreleri ameliyat sırasında kanıtlanamazlar (ne ameliyat öncesi muayenelerde, ne de ameliyat sırasında). Bu durumda, olası halen mevcut kanser hücrelerini öldürmek için, sıklıkla kemoterapi veya radyoterapi (ışın tedavisi) gibi ilave terapiler tavsiye edilir. Terapinin bu şekline “destekleyici tedavi” denmektedir.
Bazı durumlarda, tümörün hayati öneme sahip yapıların içine büyümüş olmasından dolayı, tedavi öncesi veya sonrasında cerrahi müdahale mümkün olabilir.
Ameliyat öncesi bir kemoterapi ve tümörün küçültülmesi ile daha önce tümörün sızmış olduğu yapılar korunabilmektedir. Ameliyat ile alınabilen tümör türleri için hastaya, operasyon öncesinde kemoterapi uygulanabilir. Bu terapi türüne “cerrahi öncesi kemoterapi” denmektedir.
Tümörün tamamen uzaklaştırılamadığı belirli durumlarda tümörün büyümesini kontrol altında tutmak veya kalan tümörden dolayı oluşan semptomları azaltmak için kemoterapi veya radyoterapi gibi ilave bir terapi tavsiye edilebilir. Bu terapi şekline “ilave” veya “hafifletici” terapi denmektedir.
Kemoterapi ve radyoterapideki gelişmeler sayesinde eskiden gayet olağan olan mide bulantısı, kusma veya saç dökülmesi gibi ağır yan etkiler önlenebilmekte azaltılabilmektedir.
Pankreas Kanseri Nedir?
Pankreas kanseri pankreasın kötü huylu yeniden oluşumudur. Adenokarzinom (tam olarak: pankreasın duktal adenokarzinomu) pankreasın açık ara en sık kötü huylu tümörüdür (tüm kötü huylu pankreas tümörlerinin %95’i). Pankreas kanseri en sık bezin baş kısmında ortaya çıkar. Bunun neticeleri şu şekildedir: Öncelikle kanser büyümesi safra yolunu tıkar ve bu da safra sıvısının karaciğere kadar birikmesine ve atılamamasına veya yalnızca kısıtlı atılabilmesine neden olmaktadır.
Deride depolanan safra boyasından dolayı koyu renkli idrar ve açık renkli dışkı eşliğinde sarılık (ikterus) ortaya çıkar. Sarılıkta yoğun cilt kaşıntısı da ortaya çıkar ve bu pankreas başında safra akışının blokajı kaldırıldıktan sonra çok çabuk hafifler.
İkincisi; pankreas baş kısmındaki tümör pankreas yolunu kapatabilir ve bu da pankreasta üretilen sindirim enzimlerinin bağırsağa ulaşamamasına neden olabilir. Bunun neticesinde sindirim bozuklukları, kilo kaybı ve ishal ortaya çıkabilir.
Bu semptomlar pankreas enzimlerinin haplar/kapsüller ile telafi edilmesi veya pankreas yolundaki blokaj ortadan kaldırıldığında giderilebilir.
Kanser hücreleri tarafından dokunun tahrip edilmesinden dolayı pankreasın şeker metabolizması olumsuz etkilenebilir. Bunun sonucu olarak şeker hastalığı (Diabetes mellitus) oluşabilir. Bu bazen ilk semptomlardan birisi olarak görülebilir ve pankreas kanseri teşhisinden çok daha önce ortaya çıkabilir. Ancak Diabetes mellitus teşhisten veya ameliyattan sonra da ortaya çıkabilir.
Hastalık sıklıkla 60. Yaştan sonra ortaya çıkar, ancak çok daha genç kişiler de bu hastalığa yakalanabilir.
Nasıl oluşur?
Temel araştırma son yıllarda pankreas kanserinin oluşumu hakkındaki bilgimizin oldukça gelişmesine katkıda bulunmuştur. Bu sayede kanser hücrelerinin büyümesini tetikleyen faktörleri (büyüme faktörleri) ve de normalde hücre büyümesini ve düzenli hücre ölümünü (apoptoz) kontrol eden belirli kalıtım maddelerinin (genlerin) değişimleri (mutasyon) takip edilmekte. Ayrıca kanser hücrelerinin kendisi hücrelerin etrafta bulunan dokulara veya organlara nüfuz etmesini ve koloniler (metastaz) oluşturma kabiliyetleri üzerinde olumlu etki yaratan maddeler de üretmektedir.
Tümörün hızlı büyüyen hücrelerin ihtiyaç duydukları yeni damarların oluşturulması da tümöre özgü maddeler tarafından stimüle edilmektedir. En nihayetinde tümör dokusunun kendisinin içinde oksijenden yoksun bir ortam bulunmaktadır, ki kanser hücreleri bunlarla gayet iyi uyum sağlarlar.
Tümör dokusunun ana kütlesini kanser hücreleri değil, tümörü çevreleyen bağ dokusu hücreleri (fibroz) oluşturur. Böylece bir tarafta belirgin bir büyüme önlenmiş olmakla birlikte, bu nedenle bir kemoterapi veya ışın terapisine gösterdiği tepki de daha düşük olmaktadır. Bu bağ dokunun sebebi ve işlevi bugüne kadar açıklığa kavuşturulamamıştır.

Hastalık İbareleri Nelerdir?
Büyüyen kanser hücreleri ilk etapta henüz herhangi bir semptom göstermezler, öyle ki pankreas kanseri ancak ilerleyen safhalarda tespit edilebilmektedir. İlk semptomlar ilk etapta spesifik değildir. En sık olarak genel durumda bir kötüleşme, kilo kaybı ve iştahsızlık görülmektedir.
Bunun ötesinde üst karında sırta doğru uzanan ve gidişatta şiddetlenebilen ağrılar görülebilir. Pankreas başında tümöre dayalı olarak safra yolunun tıkanması nedeniyle karaciğerde biriken safra sıvısına dayalı olarak ağrısız bir ikterus (sarılık) görülebilir, ve bu sıklıkla ilk spesifik semptomu teşkil eder.
Aynı zamanda ciltte kaşıntı, koyu renkli idrar ve açık renkli dışkı yaşanabilir. Bunun ötesinde yeni ortaya çıkan Diabetes mellitus da (kan şekeri hastalığı) pankreas kanserinin ilk semptomu olabilir.
Erken Tanı
İlk etapta herhangi bir şikayetin görülmemesinden dolayı günümüzde pankreas kanserini erken safhada teşhis etmek mümkün değildir. Basit, klinik olarak olağan kullanılan tedbiri muayeneler (yani tümör markörüne dair kan testleri ve röntgen veya ultrason muayeneleri) yoktur. Pankreas kanserinin o denli sık görülen bir hastalık olmamasından dolayı bilimin güncel durumunda şüphe olmadan spesifik muayeneler belirtilmemiştir. Ancak pankreas kanserinin erken tanılanması konusunda yoğun araştırmalar yürütülmekte ve temel araştırmalar klinik uygulamalara muhakkak yeni ve daha iyi tanı yöntemleri sunacaktır.

Nedenleri
Pankreas kanserinin neden ortaya çıktığının tam sebepleri halen bilinmemektedir. Hastalığın ortaya çıkmasına yönelik tek kesin risk faktörü olarak tütün kullanımı bilinmektedir.
Alkol tüketiminin kendi başına pankreas kanserini ne derece kolaylaştırdığı tam olarak açıklığa kavuşturulamamıştır, ancak pankreasın aşırı alkol tüketimi ile tetiklenen kronik enfeksiyonu (pankreatit) hastalık için bir risk faktörü teşkil etmektedir.
Farklı yemek alışkanlıkları bakımından bunun pankreas kanseri ile ilişkisi konusunda herhangi bir netlik sağlanamamıştır. Pankreas kanserinin ortaya çıkması için daha yüksek bir risk faktörü ile ilişkilendirilen bilinen gen mutasyonlarının yanı sıra ailede tümör oluşumlarındaki artış ta (2 veya 3 hasta akraba) görülmektedir, ki bunların genetik nedenleri henüz bilinmemektedir.
Pankreas Tümörlerinin Belirtileri
Pankreas kanseri zor anlaşılan kanser türlerinden biridir, bu yüzden pankreas kanserinin erken tanısı hayati risk açısından oldukça önemlidir. Pankreas kanserinin bazı belirtileri ise;
- Sarılık
- Aniden ortaya çıkan diyabet
- Gözlerde sararma
- İdrar renginde koyulaşma
- Dışkıda beyazlaşma
- Karın ağrısı
- Sırt ağrısı
- Halsizlik
- İştahsızlık
- Kusma
Tedavi Nasıl Gerçekleştirilir?
Cerrahi terapi, yani tümörün alınması iyileşme olasılığı vaat eden yegane tedavi yöntemidir. Ancak bu kanser hücrelerinin örneğin; karaciğer veya akciğer gibi organlarda metastaz oluşturmadığı kesin olduğunda gerçekleştirilebilir.
Ayrıca, bunun sıklıkla tümör hücrelerinin kan dolaşımı üzerinden yayılmasına neden olmasından dolayı tümör henüz çevredeki büyük arteriyel damarların içine büyümemiş olması gerekmektedir.
Arteriyel damarların birlikte alınması, her ne kadar prensip olarak cerrahi mümkün olsa da, hastanın yaşam beklentisinde herhangi bir iyileşme göstermemektedir. Kanser hücrelerinin venöz damarların içine kısmen büyümüş olması çoğu durumda bir ameliyat için herhangi bir engel teşkil etmemektedir.
Her ameliyat öncesi hastanın tüm vakası hastanemizde disiplinler arası bir tümör konferansında tartışılır ve en iyi tavsiye sunulur. Bu konferansa onkoloji/iç hastalıklar (II. ve III. (Tıp Kliniği), radyoloji, ışın terapisi, nükleer tıp ve batın cerrahisi bölümlerinden meslektaşlarımız katılmaktadır. Ancak pankreas kanseri olan hastaların yalnızca yaklaşık üçte birinde tümörün cerrahi olarak alınabileceği görülmektedir.
Whipple Ameliyatı
Tümörün pankreas kafası bölgesinde tespit edilmesi halinde tümörün ve buna sınır pankreas kısmının yanı sıra safra yolunun, oniki parmak bağırsağının (Duodenum) bir bölümü ve safra kesesi de birlikte alınmak zorundadır (yani mide çıkışını koruyan Whipple Ameliyatı). Tümörün konumuna ve büyüklüğüne bağlı olarak midenin de bir kısmının alınması gerekebilir. “Klasik” Whipple Ameliyatı ilk olarak 20. yüzyılın başında Profesör Walter Kausch tarafından gerçekleştirilmiş ve Profesör Allen O. Whipple tarafından pekiştirilmiştir.
Sol Taraflı Distal Reseksiyon
Pankreas gövdesi veya kuyruğu bölgesindeki tümörler pankreas kafası tümörlerine kıyasla daha nadir görülür. Bu durumda bir pankreas sol reseksiyonu gerçekleştirilir, ki buna distal panreatektomi de denmektedir. Bu pankreas gövdesinin ve kuyruğunun çevreleyen lenf düğümleri ile birlikte alınmasını kapsar. Çoğu durumda besleyen damarların pankreasa çok yakın konum ilişkisinde bulunmalarından dolayı dalak ta alınmak zorundadır.
Alınan pankreas dokusunun sınırının seçimi tümörün yayılmasına bağlıdır ve kuyruğun alınmasından başlayıp pankreasın neredeyse tamamının alınmasına kadar genişletilebilir. Pankreasın arka bitişi kör kapatılır. Pankreas suyunun çıkışı bu durumda pankreas kafasında oniki parmak bağırsağına gerçekleştirilir. Bu ameliyat hastanın durumuna bağlı olarak açık veya laparoskopik (yani “Anahtar Deliği Tekniği”) olarak gerçekleştirilebilir.
Kısım Reseksiyonu
Nadir iyi huylu pankreas gövdesi tümörlerinde günümüzde organı koruyucu bir ameliyat, yani Kısmi Pankreas Reseksiyonu gerçekleştirilebilir. Burada pankreasın yalnızca ilgili kısmı alınır ve bir ince bağırsak askısı yeni bir bağlantı veya deşarj oluşturulur. Ancak bu yöntem yalnızca iyi huylu tümörlerde ve çok nadir uygulanır. Bu nedenle bu ameliyat yöntemi yalnızca uzman pankreas merkezlerinde gerçekleştirilmelidir.
Total Pankreatektomi
Bazı özel durumlarda pankreasın tamamının alınması gerekmektedir. Bu durumda insülini zorunlu kılan Diabetes mellitus gibi ağır sonuçların ortaya çıkmasından dolayı bu yalnızca nadiren uygulanmaktadır. Bu ameliyata yönelik endikasyon tümörün pankreasın tamamına yayılması veya teknik nedenlerden dolayı pankreas ile bağırsak arasında dikiş bağlantısı mümkün olmadığında söz konusudur.
Çift Bypass
İlerlemiş tümörlerde tümörün tamamen alınması mümkün olmayabilir. Tedavinin hedefi hastanın semptomlarını gerektiğinde bir ameliyat yoluyla hafifletmektir. Safra birikmesi ve sarılık durumunda safra deşarjı tekrar oluşturulmak zorundadır.
Bu safra deşarjını güvenceye almak için endoskopik olarak safra yoluna bir hortumun (stent) yerleştirilmesi veya ince bağırsağın safra kanallarına bağlandığı bir ameliyat ile gerçekleştirilebilmektedir (Biliyodigestif Anastomoz).
Tümörün oniki parmak bağırsağına büyümesi halinde besin naklinin bozulması söz konusu olur, ki bu nedenle yiyecekler mideden bağırsağa ulaşması zorlanabilir veya tamamen engellenebilir. Bir ameliyat ile mide ile ince bağırsak arasında bir bağlantı yoluyla yiyecekler için bir pasaj oluşturulabilir.
Duodenumu Koruyan Pankreas Kafası Rezeksiyonu
Kronik pankreatitte sıklıkla pankreas kafası bölgesinde iltihaplı değişiklikler oluşur ve bu da ağrıya ve de safra ve pankreas suyunun birikmesine neden olabilir. Bu durumda iltihabi değişiklik göstermiş olan dokuyu almak ve böylece birikmeyi ve ağrıları ortadan kaldırmak için duodenumu koruyan pankreas kafası rezeksiyonu gerçekleştirilebilir. Ameliyat sonrası iyi bir sonuç elde etmek ve ağrının azaltılmasının yanı sıra pankreasın işlevini korumak için bu müdahale kronik pankreatitte erken bir safhada gerçekleştirilmek durumundadır. Esasen Beger tarafından geliştirilmiş olan teknik Frey tarafından pankreas yolunun uzunlamasına ayrılması ve daha düşük bir rezeksiyon boyutu ile daha da iyileştirilmiştir.
Minimal İnvazif Pankreas Ameliyatı
Cerrahi tekniklerdeki gelişim sayesinde daha fazla pankreas ameliyatı minimal invazif olarak, yani kamera yöntemi sayesinde karın tavanında küçük kesitler ile gerçekleştirilebilmektedir. Bu teknik ile örnek olarak sol pankreas rezeksiyonu, yani pankreas kuyruğu rezeksiyonu, güvenli ve etkili olarak gerçekleştirilebilmektedir. Aynı şekilde iyi huylu (benign) tümörlerin ve pankreasın nöroendokrin tümörlerinin alınması da minimal invazif olarak gerçekleştirilebilmektedir. Daha küçük bir karın kesiti ve böylece kozmetik olarak kabul edilebilir sonuç avantajının yanı sıra hastalar için özellikle daha hızlı bir iyileşme süreci ve ameliyat öncesi performansa daha çabuk geri dönüş mümkün olabilmektedir. Ancak minimal invazif tekniğin özel bir durumda tedavi seçeneği olarak mümkün olup olmadığı daima münferit duruma göre değerlendirilmek zorundadır.
Kemoterapi ve Işın Tedavisi
Tümörün cerrahi olarak alınmasının yanı sıra kemoterapi de pankreas kanserinin tedavisinde önemli bir rol oynamaktadır. Bu nedenle hastalara tümörün tamamen rezeksiyonunun yanı sıra menşe bölgede kanser hücrelerinin yeniden (residiv) veya başka organlarda ortaya çıkma (metastaz) riskini asgariye indirmek için destekleyici bir kemoterapi tavsiye edilir.
Gidişatta bir ameliyat sonrasında residiv bir tümör veya metastaz ibaresinin görülmesi halinde de bir kemoterapi tedavisi uygulanmaktadır. Yeni bir cerrahi müdahale ancak özel hastalık gidişatlarında göz önünde bulundurulur. Nadir durumlarda residiv bir tümör halinde bir ışın tedavisi de (radyoterapi) uygulanabilir. Günümüzde gittikçe daha fazla hasta tümör küçültme sayesinde kazınabilirliği (mümkün mertebe tümörün alınması) sağlamak veya hastalığın daha ameliyat öncesinde ilerlemesi önlemek amacıyla ameliyat öncesin bir kemoterapi ile tedavi edilmektedir. Tümörün alınamadığı hastalara “palyatif” bir kemoterapi uygulanır. Pankreas kanserinin tedavisinde kullanılabilen çok sayıda farklı kemoterapi ilaçları bulunmaktadır.
Ameliyat Sonrası Ağrı Terapisi
Hastalar günümüzde artık bir ameliyat sonrasında kaçınılmaz olarak yoğun ağrılara katlanmak zorunda değiller. Yalnızca küçük çaplı müdahalelerde bir ağrı terapisinden feragat edilebilmektedir. Prensip olarak tüm hastalarımızda mümkün mertebe az ağrı çekmelerini sağlıyoruz. Modern ağrı terapisi ağrıların omurilik üzerinde doğrudan kontrolünü mümkün kılmaktadır. Bu amaçla anestezi esnasında omuriliğin çevresine ince bir hortum (PDA: Peridural Anestezi) yerleştirilmektedir. Bu yöntem ağrıların tamamen devre dışı bırakılmasını mümkün kılmaktadır. PDA ile ilgili olarak narkoz hekimi tarafından ameliyat öncesi görüşme sırasında size faydaları ve riskleri hakkında kapsamlı bilgi verilecektir. Herhangi bir nedenle bu yöntemin uygulanamaması durumunda “Hasta Kontrollü Ağrı Terapisi” (PCA: patient controlled anesthesia) mevcuttur. Burada size bir pompa ve enfüzyon hattı üzerinde doğrudan damara ağrı ilaçları verilir ve bir düğme üzerinden dozajı kendiniz belirlersiniz.
Fizyoterapi
Ameliyat sonrası safhanın önemli kısımlarından birini bizim fizyoterapistimiz ile yapacağınız antrenman teşkil etmektedir. Burada ameliyat sonrasındaki ilk günden itibaren adım adım mobilizasyonun sağlanması hedeflenmektedir ve hedefe odaklı solunum egzersizleri ile akciğer fonksiyonu desteklenmektedir. Bu sayede performansın düşmesi önlenmekte ve hastanede kalış süresi kısaltılmaktadır.
Tromboz Profilaksı
Ameliyata bağlı hareketsizlik nedeniyle bacak damarlarında kan pıhtılaşması (tromboz) riski artar. Kan pıhtısının taşınması durumunda akciğer damarlarında hayatı tehlikeye atan bir tıkanma (akciğer embolisi) söz konusu olabilir. Bunun riskini asgariye indirmek için mütemadi bir tromboz profilaksı uygulanmaktadır. Bu ilgilenen fizyoterapist ile işbirliğinde kısa sürede mobilizasyonu, tromboz çoraplarının giyilmesini ve karın veya üst bacaktaki cilt altı yağ dokusuna tromboz önleyici iğnenin (düşük moleküler Heparin) yapılmasını kapsamaktadır.
Besin Yapılandırması
Pankreas müdahaleleri sonrasında bağırsak faaliyetleri normalleşene kadar adım adım bir gıda yapılandırması gerçekleştirilmek durumundadır. Sıklıkla size ameliyat sonrasında üst sindirim sisteminin yükünün azaltılması için narkozun başlatılması sırasında bir mide sondası yerleştirilir. Bu çoğu durumda daha ameliyat gününde alınabilir. Ameliyat sonrası kalışın müteakip gidişatında yiyecek miktarı Siz yaklaşık bir hafta sonra tekrar normal besin maddeleri alabilene kadar yavaşça artırılır. Azaltılmış gıda alımı safhasında size ilave sıvı ve icabında bir damar üzerinden besleyici çözelti verilir. Ayrıca sindirim fonksiyonu pankreas ameliyatlarından sonra ilave sindirim enzimleri alımı yoluyla desteklenebilir
Kalıcı neticeler nelerdir?
Pankreas dokusunun alınması şeker hastalığını (Diabetes mellitus) tetikleyebilir veya mevcut olan hastalıkta bunu kötüleştirebilir. Ancak çoğu vakada halen yeterli bir doku kalır ve ameliyat öncesindeki durumda herhangi bir değişiklik söz konusu olmaz. Diabetes mellitus özelliğine göre diyet, oral ilaçlar veya insülin ile tedavi edilebilir. Bunun ötesinde pankreas dokusunun eksikliği nedeniyle daha az sindirim enzimi üretimi söz konusu olabilir. Bu kendini sindirim bozuklukları, şişkinlik veya yağlı ishal şeklinde gösterir. Azalan enzim üretiminin yanı sıra gıda pasajının gerçekleşen ameliyata bağlı olarak sindirim enzimlerinin her zaman optimal zamanda gıdalarla buluşmaması söz konusu olabilir. Bu durum basit bir şekilde pankreas enzimleri içeren kapsüller ile giderilebilir.
Pankreas Kanseri Sonrası Bakım
Gerçekleşen ameliyat ve müteakip kemoterapi sonrasında hastalar bedensel muayene, tümör markörleri dahil laboratuvar analizleri ve bilgisayar tomografisi (CT) veya manyetik rezonans tomografisi (MRT) ile ilk etapta her 3 ayda bir takip edilmelidir.
Pankreas Kanserinde İyileşme Olasılığı Nedir?
Pankreas ameliyatları son yıllarda çok güvenli hale gelmiştir. Tümör alındıktan sonraki ilk 5 yılda hayatta kalma olasılığı bariz bir şekilde artmıştır. Ancak pek çok hastada tümör hastalığının yeniden ortaya çıktığı görülmektedir (residiv). Bu hastalarda ve birincil ameliyat edilemez bulgularda yaşam beklentisi bariz sınırlıdır. Yoğun araştırma çabaları bu durumun gelecek yıllarda bariz iyileşeceği umudunu yeşertmektedir. Bunların arasında özellikle her hastanın bireysel olarak hastalığının riskine göre tedavi edilebileceği hedefe odaklı terapi ifade edilebilir. Ancak günümüzde araştırma henüz o denli ilerlememiştir ve daha fazla moleküler biyolojik çalışma gerektirmektedir.
ACIBADEM web ve yayın kurulu

Pankreas mide ile omurga arasında saklı bir konumdadır. Sarımsı, yaklaşık 15 cm uzunluğunda, 5 cm genişliğinde ve 2 ila 3 cm kalınlığında olup yaklaşık 80 ila 120 gr. ağırlığında bir salgı bezidir. Bu bez pankreas başı, pankreas gövdesi ve pankreas kuyruğu olmak üzere üç bölüme ayrılmaktadır.
Safra kanalının bir kısmının içinden geçtiği pankreas başı duodenum denilen ve pankreas salgısının ve safra sıvısının aktarıldığı oniki parmak bağırsağı ile yakın ilişki içindedir. Pankreas kuyruğu sol tarafta dalağa kadar uzanmaktadır.
Pankreas gövdesi, ana atardamardan (aort) ayrılan karaciğeri, mideyi, üst bağırsağı ve de pankreası besleyen önemli damarların çıkışının hemen önünde konumlanmıştır.
Pankreasın İşlevleri Nedir?
Temel olarak pankreas iki önemli görevi yerine getirmektedir:
- Pankreas sindirim için önemlidir (ekzokrin işlev).
- Pankreas kan şekeri seviyesini düzenler (endokrin işlev).
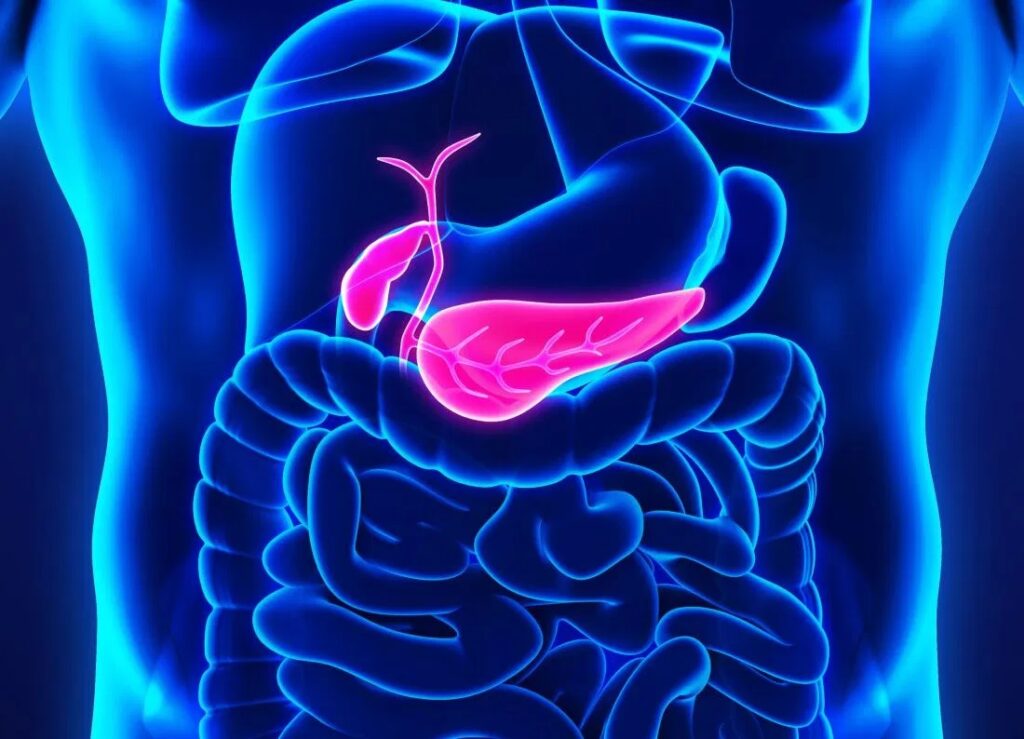
Pankreas ve Sindirim
Pankreas günde 1, 5 ila 3 litre enzim içeren salgılar üretmektedir. Üretilen sıvılar pankreas bezinin içinde yaklaşık olarak 60 gr. protein dönüştürülür. Bu sindirim salgısı bezin içindeki uzman hücreler tarafından üretilmektedir.
Üretilen sıvılar karmaşık bir kanal sisteminden geçerek ana kanalda toplanır oniki parmak bağırsağına aktarılır.
Oniki parmak bağırsağına bağlantı yerinden hemen önce bu pankreas salgısına karaciğerden gelen safra suyu karışır. Bu salgılar oniki parmak bağırsağına aktarılır ve bu birleşme noktasına “Papilla Vateri” denilir. Alkali olan pankreas salgısı mide asidini nötralize eder.
Oniki parmak bağırsağında (Duodenum) pankreas enzimleri aktive edilirler, yani etkili şekillerine dönüştürülürler. Böylece mideden gelen besinler sindirilmeye devam edilebilir.
Pankreas, besinleri en küçük yapı taşlarına ayıran 20’den fazla değişik sindirim enzimi üretmektedir. Ancak bu şekilde besinler bağırsaktan kana aktarılabilmektedir. Bu enzimler oniki parmak bağırsağına ulaştıktan sonra görevlerini yerine getirecek şekilde değişir ve aktif hale gelir. Bu sayede enzimler, pankreasın kendisini sindirmeleri engellenir.
En önemli pankreas enzimleri şunlardır: Amilaz: Karbonhidrat sindirimi Tripsin/Kimotripsin: Protein sindirimi Lipaz: Yağların sindirimi
Besin bileşenlerinin en küçük parçalarına ayrılması, vücudun besinleri bağırsak üzerinden alabilmesi için önemlidir. Pankreas enzimlerinin eksik olması halinde karbonhidratlar (nişasta vs.), proteinler ve yağlar tam olarak ayrıştırılamaz ve bağırsak besin bileşenlerini kana aktaramaz.
Bunun sonucunda sindirilmemiş besinler bağırsakta kalmış olur. Bu durum ishal, şişkinlik ve de karın kramplarına neden olabilir. Burada ön planda olan yetersiz yağ sindirimidir. Yetersiz yağ sindirimi dışkının da yağlı olmasına sebep olabilir.
Besin bileşenlerinin yetersiz alımından dolayı sürekli kilo kaybı ve yağda çözünebilen belirli vitaminlerin (A, D, E ve K) eksikliği durumu ile karşılaşılabilir.

Pankreas ve Kan Şekeri Dengesi
Pankreas, sindirim enzimlerinin yanı sıra insülin hormonunu üretir. Bu bezin içinde, özellikle pankreas kuyruğunda ufak gruplar (adacıklar) halinde bulunan uzman hücreler tarafından üretilir. Langerhans Adacıkları olarak geçen hücreler 80 ila 120 gr. ağırlığındaki bezin yalnızca yaklaşık 2, 5 gramını oluşturmaktadır.
Pankreasta yaklaşık 1, 5 milyon adacık bulunmaktadır. İnsülin, pankreastan doğrudan kana aktarılır. Bu hormon kan şekerinin düzenlenmesi için oldukça önemlidir. Bu durum bir anlamda şekere tüm vücut hücrelerinin kapılarını açar.
Şeker vücudumuzun önemli bir enerji kaynağıdır. Neredeyse tüm hücreler şekere bağlı çalışır. Şeker bağırsaktan kana alındıktan sonra insülin, şekerin kandan çeşitli vücut hücrelerine geçişini mümkün kılar.
İnsülinin az olması veya hiç bulunmaması durumunda şeker kandan ilgili vücut hücrelerine ulaşamaz. Kandaki şekerin sürekli olarak artış göstermesi hasta için rahatsız edici ve hatta hayati tehlikelere sebep olabilir. Şeker hastaları (diyabet hastaları) çoğunlukla az veya çok yüksek düzeyde insülin eksikliği çekerler.
Pankreas, vücut için önemli bir role sahip olan glukagon hormonunun üretimini sağlamaktadır. Bu hormon ada hücrelerinde oluşur. Glukagon hormonu insülinin karşı oyuncusudur. Düşük kan şekeri nedeniyle hücrelerin işlevi için bir tehlike oluştuğunda, glukagon vücuttaki rezervlerden özellikle karaciğerde, glukozu açığa çıkararak kan şekerinin yükselmesini sağlar. Pankreasın herhangi bir sebeple alınması halinde bu önemli hormon üretilemez. Bu durum pankreas ameliyatı geçirmiş olan hastalar tarafından dikkate alınmalıdır. Pankreas enzimlerinin, insülin ve glukagon üretimi birbirine bağımlıdır. Herhangi bir nedenle pankreasta bir hasar oluştuğunda her iki işlev birbirinden bağımsız olarak bozulabilir. Nadir olarak görülse de genetik aktarımlar sonucu pankreasta oluşan değişikliklerden dolayı pankreas tümörleri, akut pankreas veya kronik pankreas enfeksiyonu görülebilmektedir.
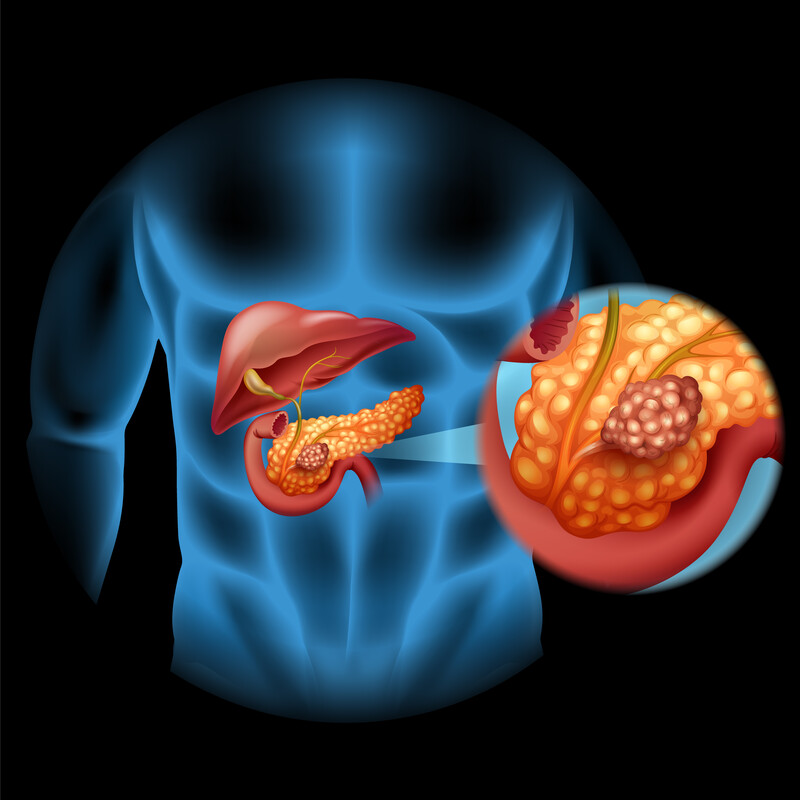
Pankreas Hastalıkları Nelerdir?
Pankreas Tümörü
Pankreas hücrelerinin kontrol dışı büyümesi nedeniyle tümör oluşumları meydana gelebilir. Bu tümörler hem iyi huylu hem de kötü huylu olabilir. Kötü huylu tümörler çevredeki organlara ve doku yapılarında hızlı bir büyüme ile kendilerini gösterirler. Bunlar nihai olarak karaciğer veya akciğer gibi başka organlarda da odaklar (metastaz) oluşturabilirler.
Belirtileri
- Ani başlayan,
- Vücudu saran bir kemer şeklinde sırta yansıyan,
- Yoğun üst karın ağrısı
- Mide bulantısı, kusma
- Ateş
Kronik Pankreas Enfeksiyonu (Kronik Pankreatit)
Pankreasın sürekli tekrar eden ve bazen de hiç fark edilmeyen enfeksiyon hasarları nedeniyle yavaş yavaş tahrip olabilir. Pankreas dokusu imha edilir ve bunun yerini yara dokusu alır. Bunun sonucunda pankreasın işlevsel hücreleri imha olur.
Bunun neticesinde pankreas enzimi eksikliği nedeniyle sindirim bozuklukları ve insülin eksikliği nedeniyle kan şekeri hastalığı oluşur. Kronik bir pankreas enfeksiyonun sıkça nedenleri arasında aşırı alkol tüketimi, kalıtsal kusurlar (yani genetik mutasyonlar), kronik safra taşı rahatsızlığı ve başka nedenler (Örneğin; ilaçlar ve metabolik bozukluklar) bulunmaktadır.
Kronik pankreatit, pankreasta uzun bir dönem içerisinde oluşan enflamasyondur (yangı). Bu sürekli ve tekrarlayan enflamasyon sürecinde pankreasın işlevsel hücreleri yavaş yavaş tahrip olur; akut pankreatitin aksine, çoğu zaman bu tahribat ne yazık ki geri dönüşsüz olmaktadır. Tahribatın neticesinde pankreasta yara benzeri dokular oluşur ve bu bölgelerdeki hücreler tamamen işlevini yitirir.
Hastalığın en önemli nedeni sürekli ve fazla miktarlarda alkol kullanımı olarak bildirilmekle beraber, genetik bozukluklar, safra yolları hastalıkları, pankreasın anatomik bozuklukları ve metabolik hastalıklar da kronik pankreatite neden olabilmektedir.
Belirtileri
Pankreas hücrelerinin işlevini yitirmesine bağlı olarak;
- Sindirim enzimlerinin üretilememesinden dolayı şişkinlik, tokluk hissi, kötü kokulu ishal ve uzun vadede sindirimin bozulmasına bağlı olarak kilo kaybı,
- Hormonal üretimin sekteye uğramasından dolayı vücudun kan şekerini doğru olarak ayarlanamaması sonucu sıklıkla diyabet hastalığı ve buna bağlı belirtiler ortaya çıkabilmektedir.
Bunların yanı sıra, pankreas bezinin tahribatından ötürü, üst karın bölgesinde vücudu saran, kemer şeklinde ağrı da kronik pankreatitte görülen bir belirtiler arasında yer alır.

Tanı Yöntemleri
Muayene
Hastanın şikayetleri de göz önünde bulundurularak hekim tarafından fiziki muayene yapılır. Hekimin gerek görmesi durumunda fiziksel muayeneye ek olarak kan testi isteyebilir veya görüntüleme cihazlarından faydalanılabilir.
Kan testinde tümör markörleri, pankreas enfeksiyon parametreleri (Amilaz, Lipaz) veya uzun süreli kan şekeri markörü HbA1c belirlenebilir. Pankreasın sindirim ve kan şekeri düzenlemesi bakımından normal çalışıp çalışmadığını tespit etmek için hekim tarafından farklı testler istenebilir.
Dışkı Elastaz Ölçümü
Dışkı elastaz ölçümü, hastanın dışkısından numune alınarak yapılan bir işlemdir. Hastanın yeterince sindirim enzimi üretip, üretmediği belirlenebilir. Ancak pankreasın işlevini test etmek için yapılan başka muayeneler de mevcuttur. Pankreasın sindirim işlevinin ölçümü, günümüzde rutin olarak yapılmamaktadır. Sadece hekimin uygun gördüğü durumlarda gerçekleştirilmektedir.
Oral Glukoz Tolerans Testi
Bu testte hastaya belirli bir miktarda şekerli su içirilir. Hastanın kan şekerinin belirlenmesi için öncesinde ve sonrasında kan örnekleri alınır. Bu test sayesinde bir şeker hastalığının (diyabet) veya ön aşamasının (gizli diyabet) söz konusu olup olmadığı tespit edilebilir. Pankreas hastalıklarının tanısı için hekimin kullanabileceği çeşitli görüntüleme yöntemlerinden de faydalanılır.
Ultrason (Transabdominal Sonografi)
Ultrason, vücut görüntüsünü almaya yönelik en çok tercih edilen görüntüleme yöntemlerinden biridir. Burada ultrason dalgaları farklı organlar tarafından farklı şekilde yansıtılır. Karındaki karaciğer, böbrek ve pankreas gibi çeşitli organların ayırt edilebildiği görüntüler oluşur. Elde edilen görüntülere istinaden hekim bu organlardaki hastalıklı yapıları tespit edebilir.
Ultrason başlığı vücuda yerleştirilmeden önce cilt ile ultrason başlığı arasındaki teması iyileştirmek için jel sürülür. Jelin sürülmesine dayalı olası bir soğukluk hissi dışında muayene ne ağrıya ne de başka türde rahatsızlıklara neden olmamaktadır. Ultrasonun herhangi bir yan etkisi yoktur.
Bilgisayar Tomografisi (CT)
Pankreas hastalıklarında en sık uygulanan görüntüleme yöntemlerinden biridir. Bilgisayar tomografisi röntgen ışınları ile çalışır. Vücudun içinden çok sayıda hassas kesit görüntüler ile pankreasın ve çevresindeki organların durumu hakkında ayrıntılı bilgi edinmek mümkündür. İşlem yaklaşık yarım saat öncesinde hastaya sıvı içerilmesi gereklidir. Hastaya verilen sıvı mide ve bağırsağın daha iyi görüntülenmesine yardımcı olmaktadır. Özel bir muayene odasında gerçekleştirilen işlemde hasta, otomatik kaydırılabilir bir röntgen masasına yatırılır. Bir hoparlör üzerinden hastaya kontrol odasından talimatlar ve bilgiler verilir. Hastanın üzerinde bulunduğu röntgen masası bir borunun içine sürülür ve kesit görüntüler oluşturulur. İşlemin ikinci yarısında damarları ve karın organlarını daha iyi görüntülemek amacıyla kol damarından iyot içeren bir kontrast maddesi enjekte edilir. İşlemin tamamı yaklaşık olarak yarım saat sürer.
Hastanın alerjisi, pankreas işlev bozukluğu veya bir böbrek yetmezliği olması durumunda röntgen hekimine ve yardımcılarına bu konuda bilgi vermesi gerekmektedir.
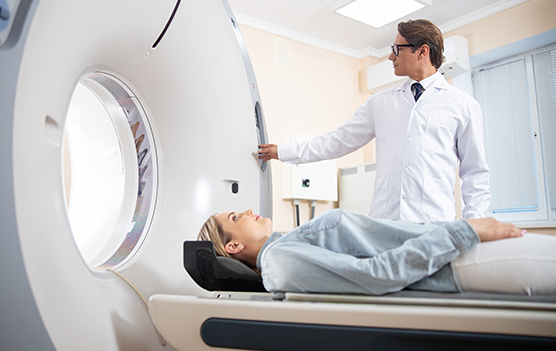
Manyetik Rezonans Tomografisi (MRT)
MR görüntüleme yöntemi de yine bilgisayar tomografisine benzer bir yöntemdir. Burada da vücudun kesit görüntüleri oluşturulmaktadır. Ancak manyetik rezonans tomografisinde röntgen ışınları kullanılmaz, sistem değiştirilmiş manyetik alanlar ile çalışır.
Hasta kapalı bir borunun içine yatırılır ve tüm muayene boyunca hareketsiz kalması sağlanır. Kapalı alan korkusu olan kişiler hekimlerini bu konuda bilgilendirmelidir.
Kalp pili veya suni metal protezleri bulunan hastalar da hekimi bu konularda bilgilendirmek zorundadır. Manyetik rezonans Tomografinin manyetizm ile çalışmasından dolayı vücutta bulunan metaller sonucu olumsuz etki etkileyebileceği için, işlem esnasında herhangi bir metal bulundurulmamalıdır.
Manyetik Rezonans Tomografisi ile pankreas ve safra sisteminin hassas görüntüleri alınabilmektedir.
Endoskopik Retrograd Kolanjiyo Pankreatografi (ERCP)
ERCP ile safra yollarının ve pankreas geçitlerinin hassas bir görüntüsü elde edilir. Endoskopik retrograd kolanjiyo pankreatografi cihazı ile aynı zamanda safra veya pankreas ana girişini tıkayan safra taşları veya pankreas taşları gibi hastalıkların tedavisi de gerçekleştirilebilir.
Hastaların rahat etmesi için işlem sırasında ilaç verilerek uyutulabilir. Bu işlemi yaptıracak hastaların işlemden en az 6 saat öncesinde herhangi bir şey yiyip, içmemesi gerekmektedir.
İşlem esnasında hastaya alt kolundan bir enfüsyon yerleştirilir ve hekimin uygun görmesi durumunda hastaya ilaçla müdahale edilebilir.
Gastroskopide olduğu gibi hastanın ağzına hortum (endoskop) yerleştirilir ve yerleştirilen hortum oniki parmak bağırsağına kadar ilerletilebilir. Bu esnada hastayı kontrol eden sağlık personeli ekrandan tüm bilgilere ulaşabilir.
Safra ve pankreas kanalının oniki parmak bağırsağı ile birleştiği yerde endoskopun içinden ince bir hortum (kateter) çıkarılır ve safra yoluna/pankreas ana yoluna sürülür. Hastanın vücuduna yerleştirilen hortum üzerinden damarlara kontrast madde enjekte edilir ve röntgen görüntüleri hazırlanır. Bazen küçük bir kesi ile safra yoluna / pankreas ana yoluna girişin büyütülmesi gerekebilir (Papilotomi). ERPC sırasında safra yolunu geçici olarak açık tutmak ve safra sıvısının akışını güvenceye almak için safra yoluna ilave olarak bir stent yerleştirilebilir
Endosonografi (EUS)
Endosonografi işlemi bir mide görüntüleme işlemi gibi uygulanmaktadır. Hasta uyutularak ağız yolundan endosonografinin sonik başlığı bulunan hortum içeri yerleştirilerek, mide duvarından pankreasın ultrason muayenesi gerçekleştirilir. Doktorun gerek görmesi durumunda doku örneği alabilmek için hastaya biyopsi yapılabilir. Özellikle pankreas hastalıklarında BT veya MR gibi görüntüleme yöntemlerinin yetersiz kaldığı durumlarda endosonografi işleminden faydalanılmaktadır.
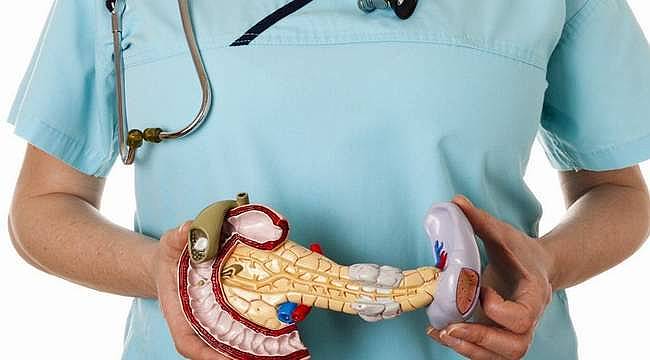
Kronik Pankreas Enfeksiyonu Tedavisi
Kronik pankreatitin tedavisinde her şeyden önce hastanın şikayetleri göz önünde bulundurulur. Öncelikle hastanın alkol tüketimi kısıtlanmalı, hatta durdurulmalıdır. İkinci olarak besinlerin yeterince sindirimini sağlamak için pankreasın normalde ürettiği enzimler ilaç olarak verilerek şişkinlik ve ishal gibi ağrılı semptomları azaltmaya çalışılır.
Bunların yanı sıra, yağ sindiriminde ortaya çıkabilecek sorunlarından kaynaklanabilecek bir takım vitaminlerin takviyesi de tedavinin bir parçası olabilmektedir. Pankreasın, hormon üreten hücrelerinin tahribatı nedeniyle oluşabilecek diyabet hastalığına yönelik tedbirler alınarak, tedavilere başlanması gerekebilir.
Cerrahi tedavi yöntemler ise hastalığın anatomik bir bozukluktan kaynaklanması, hastalığın neden olduğu ağrıların ağrı kesici ilaçlarla giderilememesi, hastalığın neden olduğu iltihaplanmanın çevre organlar, damarlar veya safra yollarına zarar vermesi ve hastalığın neden olduğu değişikliklerin arkasında bir tümör bulunma ihtimalinde tercih edilmektedir.
Akut Pankreas Enfeksiyonu Tedavisi
Pankreasın ani ve ağır enfeksiyonu sonucunda pankreastaki hücreler yoğun hasar görebilir. Nadir nedenlerin yanı sıra (Örneğin; ilaçlar, enfeksiyonlar, metabolizma rahatsızlıkları gibi) çoğunlukla aşırı alkol tüketimi veya pankreasın ana girişini tıkayan safra taşları bunun sorumlusudur. Akut Pankreatit ilaçlar, enfeksiyon, metabolik hastalıklar gibi çeşitli nedenlerden dolayı meydana gelebildiği gibi, aşırı alkol tüketimi veya pankreas kanalının girişini tıkayan safra kanalları nedeniyle oluşabilir. Bu gibi durumlar halinde bölgede oluşan iltihabın da etkisiyle pankreas hücreleri yoğun hasar görebilir ve hatta bir kısmı tahrip olabilir.
ACIBADEM
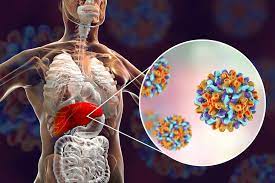
Hepatit B virüsü (HBV) en sık enfeksiyon oluşturan mikroorganizmalardan biridir. Dünyada 400 milyon kişide HBV enfeksiyonu olduğu ve yılda 750.000 den fazla kişinin HBV enfeksiyonuna bağlı komplikasyonlar nedeniyle kaybedildiği tahmin edilmektedir.
Kronik HBV enfeksiyonu kronik karaciğer yetersizliği ve siroz oluşturması yanında karaciğer kanseri (HCC- Hepatosellüler karsinom) gelişme riskini 100 kat artırmaktadır. Bu nedenle hastalığın erken teşhisi ve tedavisi önem arzeder.HBV, insanda AIDS (Acquired Immuno Deficiency Syndrome) hastalığını oluşturan HIV (Human Immuno Deficiency Virus) virüsünden 100 kez daha bulaşıcıdır. Hepatit B Dünyada yaygın olarak görülmekle birlikte HBV virüs taşıyıcılığının sıklığı bölgelere göre değişiklik gösterir;
Hepatit B virüsünün yüzey antijeninin (HBsAg) antijenik yapısına göre belirlenen 4 serotipi (adr,adw,ayr ve ayw) ve nükleotid yapısına göre belirlenen 8 genotipi (A-H) bulunur.
HBV Nasıl Bulaşır ve Yayılması Nasıl Önlenebilir?
HBV, bu virüsle enfekte olmuş olan kişilerin kanları ve vücut sıvıları aracılığıyla bulaşır. HBV insan vücudu dışında da kuru ortamlarda 7-10 gün kadar canlı kalabilmektedir. Bulaşım şekli bölgelere göre değişim gösterir. Örneğin Çin, Güneydoğu Asya , Orta Doğu ve Afrika ve Güney Amerika’ nın bazı kısımlarında bulaşma daha çok anneden bebeğe geçiş şeklinde olurken (Vertical transmission), Batı Avrupa, Kuzey Amerika, Avustralya ve Güney Amerikanın bazı kısımlarında parenteral yolla ( Bulaşmış iğne ve diğer tıbbi malzemelerle yapılan enjeksiyonlar ve diğer müdahaleler, kan transfüzyonu, korunmasız cinsel ilişki vb.) bulaşma daha sık görülür (Horizontal transmission).
HBV, bulaşıcılığı yüksek bir virüs olduğundan yayılımının önlenmesi için bazı özel önlemlerin alınması gerekir. HBV ne karşı geliştirilen aşı halen kullanımdadır ve belirli aralıklarla tekrarlanması durumunda ömür boyu koruma sağlamaktadır. Bebekler, çocuklar ve aşılanmamış gençlerin ve yukarıda belirtilen risk gurubundaki insanların aşılanması uygun bir yaklaşımdır. Günümüzde Hepatit B aşısı yeni doğanlara rutin olarak yapılmaktadır.

HBV ile karşılaşan aşılanmamış kişilere ilk iki hafta içinde hepatit B immun globulin enjeksiyonu yapılabilir (pasif immünizasyon). Bu uygulama 3-6 ay kadar sürebilen bir koruma sağlar. Hamile kadınların doğum öncesinde HBV yönünden gerekli testleri yaptırmaları gerekir.
Bulaşımın ve yayılımın önlenmesi için HBV ile enfekte olmuş kişilerin güvenli bir cinsel yaşam sürdürmeleri (prezervatif kullanmak gibi), kan, organ, sperm, yumurta gibi organ bağışı yapmamaları, günlük yaşamlarında da diş fırçası ve traş jileti gibi eşyalarını başkaları ile paylaşmamaları gerekir. Tabak, kaşık, çatal vb. eşyaların, iyi temizlenmek şartıyla, ayrı kullanılması gereksizdir. Pratik olarak 1/10 oranında sulandırılmış çamaşır suyu HBV ile bulaştığı düşünülen yüzey ve malzemelerin temizliği için kullanılabilir.
HBV Enfeksiyonunun Seyri
HBV herhangi bir yolla vücuda girdikten sonra karaciğere ulaşarak burada yerleşir ve karaciğer hücreleri içinde çoğalmaya başlar. HBV ne vücudun cevabı virüsün alınma yaşına göre değişiklik gösterir. Erişkinlerde hastalık bulguları genellikle virüsün alınmasından 2-6 ay sonra ortaya çıkar. HBV ile enfekte erişkinlerin %60 ında hastalık bir belirti oluşturmadan sessiz seyreder veya genellikle hafif bir gripal enfeksiyon veya yorgunluk, halsizlik dönemi şeklinde geçiştirilir. Hastaların diğer bir bömlümünde ise 1-2 hafta kadar süren, yatak istirahati gerektirebilen ve sarılıkla giden bir hastalık şeklinde kendisini gösterebilir.
Bu sırada bakılan karaciğer enzimleri (AST / ALT) yüksek bulunur. Hastalığın bulguları çocuklarda erişkinlere göre daha az belirgindir ve bebeklik döneminde hemen her zaman hiç bir zaman bir belirti görülmez.
Hastaların çok küçük bir kısmında (%1) hastalık fulminant hepatit olarak adlandırılan ciddi bir tablo halinde ortaya çıkabilir ve bu hastaların %80 i kaybedilir. HBV ile enfekte olan erişkinlerin büyük bir kısmında (%90-95) bağışıklık sistemi sayesinde virüs vücuttan temizlenerek iyileşme sağlanır ve erişkinlerde kronikleşme oranı %5-10 civarındadır. Kronik B hepatiti saptanan hastaların büyük bir çoğunluğunda hastalık sessiz seyreder ve daha önceden sarılık geçirme öyküsü yoktur. Buna rağmen yenidoğan ve çocukluk çağında (<5 yaş) HBV nün alınmasından sonra hastaların büyük bir kısmında hastalık kronikleşir (sırasıyla %90 ve %10-30).
Kronik Hepatit B
HBV ile enfekte olan kişilerde HBV nün 6 ay içinde vücuttan temizlenememesi durumunda kronik HBV enfeksiyonundan bahsedilir. Çoğunlukla bu evrede hastalık sessizdir ve hastaların hemen hepsi farkında olmadan bu döneme geçiş gösterirler. Karaciğerdeki hasarlanma arttığında ve karaciğer fonksiyonları bozulmaya başladığında halsizlik, eklem ve kas ağrıları, bulantı, göz aklarında ve ciltte sararma, ayaklarda ve karında şişme gibi bulgular ortaya çıktığında bir hekime başvurmaları veya başka bir nedenle yapılan kan testi sonucunda HBV ile enfekte oldukları anlaşılır. Kronik HBV enfeksiyonu asemptomatik HBV taşıyıcılığı, karaciğer sirozu ile sonlanabilecek kronik aktif hepatit veya karaciğer kanseri gelişimi gibi farklı klinik tablolarla seyredebilir. Kronik karaciğer hastalığı olan hastaların %15-25 inde ölüm sebebi hepatit B virüsü ile ilişkili karaciğer hastalıklarıdır (Bkz.karaciğer sirozu).
HBV vücuda girip karaciğere yerleştiğinde kendisi direkt olarak karaciğerde bir hasar oluşturmaz. Vücudun virüse karşı oluşturduğu immun yanıt (bağışıklık sisteminin virüse karşı gösterdiği cevap) sonucunda karaciğer hücreleri zarar görür. Virüs karaciğer hücresi içinde çoğaldıkça daha fazla immun yanıt oluşur ve bu da daha fazla karaciğer hücresinin zarar görmesi demektir. Zamanla zarar gören hücrelerin yerinde bağ dokusu oluşmaya başlar (fibrozis) ve karaciğerde yaygın bağ dokusu oluşumunun sonucu karaciğer sirozudur. Karaciğerde virüsün aktif olarak çoğalması karaciğer hasarı için önemli bir risk faktörüdür. Kanda yüksek oranda virüs bulunan hastalarda karaciğer hasarı daha ciddi boyutlardadır.
Bazen HBV karaciğerdeki çoğalma döneminde bir takım genetik değişiklikler geçirerek daha farklı bir yapı kazanabilir (Viral mutasyon). Bu değişiklik kronik HBV enfeksiyonunun doğal seyri sırasında olabileceği gibi tedavi amacıyla bazı ilaçların kullanılması sonrasında da ortaya çıkabilir. Bu, karaciğerdeki hastalığın gidişini değiştirebileceği gibi tedaviye alınacak yanıtı da güçleştiren bir durumdur. Sık görülen mutasyonlardan biri HBeAg (Hepatitis B early antigen- Hepatit B e antijeni) mutasyonudur. Mutasyon olmayan hastalarda HBeAg yapımı virüsün aktif olarak çoğalması ile birliktedir. Vücutta HBeAg ye karşı antikor oluşması (HBeAb veya anti-HBe) (Hepatitis B e antibody) virüsün çoğalmasının durduğu ve vücudun HBV ne karşı bağışıklık kazanmaya başladığının bir göstergesi olarak kabul edilir ve bu olay ‘serokonversiyon’ olarak adlandırılır. Bu durumda kanda HBV-DNA düzeyi düşüktür. Mutasyon geçiren HBV enfeksiyonu varlığında ise kanda HBeAg saptanamadığı ve HBeAb bulunduğu halde aktif virüs çoğalması devam eder ve kandaki HBV-DNA düzeyi yüksektir. Bu durum güneydoğu Avrupa ve Asya da görülen kronik HBV enfeksiyonlarının %30 ila %80 inde görülmektedir ve genellikle çocukluk çağında alınan HBV enfeksiyonu ile birliktedir.
Pratikte sık olarak, HBeAg negatif kronik HBV lü kastalar yanlışlıkla serokonversiyon sağlamış (HBeAg ne karşı antikor oluşturmuş) sanılabilmektedir. Serokonversiyon saptanmış hastalar genellikle inaktif taşıyıcı olarak adlandırılırlar ve bu hastalarda karaciğerdeki iltihabın yavaşladığı veya durduğu kabul edilir. Aksine HBeAg negatif (ve HBeAb pozitif) mutant kronik HBV enfeksiyonu olan hastalarda düşük seviyede de olsa viral çoğalma devam etmekte ve karaciğerdeki kronik iltihap ilerlemektedir. Bu hastalar HBV nün karaciğerde oluşturabileceği her türlü hasarlanmaya aday olarak yaşamlarını sürdürürler.
Asya da yaşayan kronik HBV enfeksiyonlu hastaların 2/3 sinde HBeAb oluştuktan sonraki dönemde karaciğer sirozu ve karaciğer kanseri gibi ciddi komplikasyonlar ortaya çıkmaktadır. HBeAg negatif ve HBeAb oluşmuş hastalarda kanda HBV-DNA seviyesinin ölçülmesi ile olayın aktif bir mutant virüs enfeksiyonu veya serokonversiyon oluşmuş inaktif hastalık olup olmadığı bir ölçüde anlaşılabilir.
Yüksek HBV-DNA seviyeleri genellikle mutant HBV enfeksiyonunun göstergesi olmakla birlikte bu kural her zaman geçerli olmayabilir. HBeAg negatif mutant HBV enfeksiyonlu hastalarda yıllarca hastalıkla ilgili herhangi bir belirti ortaya çıkmaz ve bu hastalarda karaciğer sirozu bulgularının ortaya çıkması için geçen süre ortalama 40 yıl civarındadır.
Siroz bulgularının ortaya çıkmasından sonra hastaların %25 i 10 yıl içinde son evre karaciğer hastalığı dönemine girmektedir.

Kronik Hepatit B Hastalığının Belirtileri Nelerdir?
Ani gelişen yani akut hepatit b de hastalar genellikle gribal bir enfeksiyon gibi başvuruyor bize. Hastaların yaygın vücut ağrısı, halsizlik, yorgunluk, eklem ağrısı vardır.
Sigara kullanan hastalarda sigaraya bir tiksinti vardır. Bu mikrop sarılık mikrobu olmasına rağmen hastaların çok az bir kısmında 3 de 1 i̇nde göz altlarında sarılık vardır.
Bu dönemi atlatan hastalarda daha sonra kronik döneme geçtiğinde yani ilk 6 aydan sonra vücudun bağışıklık sisteminin hala hepatit b yi vücuttan atamadığı dönemde hastaların hiçbir şikayeti yoktur.
Taki hastalar bize siroz karaciğer kanseri gibi ileri bir dönemde gelinceye kadar bu mikrobun varlığının farkında bile değildirler.
Hepatit B’li Anne Adayı Doğum Yapabilir Mi?
Hepatit b li annenin doğum yapmasında hiçbir sakınca yoktur. Maalesef hepatit b nin aşısı koruyucu aşısı olmasına rağmen toplumumuz bu bilinçte olmadığı için bu aşıyı yaptırmamakta. O yüzden hamile anne doğum yapacak hiç endişe etmeyin. Koruyucu serum ve aşıyla gönül rahatlığı ile doğum yapıp çocuğunuza hiç bulaştırmayabilirsiniz. Burada bir parantez açıp kronik hepatit b nedeniyle ilaç tedavisi alan anneler doğum yapabilir mi? evet bu annelerde doktor kontrolünde doğum yapmalarında gebe kalmalarında hiçbir sakınca yoktur.
Hepatit B Taşıyan Anne Bebeğini Emzirebilir Mi?
Günümüzdeki doğumların büyük bir çoğunluğu hastane ortamında yapılmaktadır ve doktor kontrolünde. Doktor kontrolünde olan gebeliklerin tümünde takipte hepatit b testi mutlaka yapılmakta.
Eğer hepatit b li bir anne doğum yapıyorsa doğumdan sonraki 48 – 72 saat içinde bu bebekler mutlaka serum ve aşı tedavisi altına alınıyorlar. Eğer çocuğunuza serum tedavisi ve aşı programına aldıysa emzirmenizde hiçbir şekilde sakınca yoktur. Yine de doğup emzirme esnasında annelerin göğüslerinin ucunda çatlak yara apse gibi problemler olduğunda bu dönemde bu sütü çocuklara vermemeleri çocuğu korumak açısından daha sağlıklı olabilir. Bu dönemde anne çok kıymetli olan anne sütünden çocuğunu mahrum bırakmadan çocuğunu gönül rahatlığıyla bu şartlar altında emzirmesinde hiçbir sakınca yoktur.
Hepatit B Hastalığı Nasıl Bulaşır?
Hepatit B sarılık mikroplarından bir tanesidir. Bu bir virüstür ve karaciğer iltihabına neden olur. Klasik olarak 4 tane bulaşıcı yolu vardır. Birinci bulaşıcı yolu gebe anneden bebeğe bulaşır.
Annede hepatit B var ise doğum esnasında fark edilmezse çocuğa bulaşabilir. İkinci bulaşma yolu ise kan yoluyla bulaşma.
Kan yoluyla dediğimiz zaman cerrahi olarak daha önceden hepatit B li bir hastalıkta kullanılmış bir malzemenin iyi sterilize edilmeden daha sonraki hastada kullanılmasından tutun hepatit B li bir hastanın kanının bilinmeden diğer bir hastaya transizyon naklide kan ile bulaşma yoluna girebilir.
Üçüncü bulaşıcı yolu ise cinsel temasta bulaşır. Eğer çiftlerden birinde var ise cinsel temasla zaman içinde diğerine bulaşabilir. Dördüncü ve son bulaşma yolu ise ev içi temas.
Ev içi temas derken özellikle kan ile temas eden kan ile bulaşan cihazların ortak kullanımı bunlar neler tırnak makası, diş fırçası, tıraş bıçağı, epilasyon cihazı gibi cihazların ortak kullanımıyla da hepatit B bulaşabilir.
Prof. Dr. Çetin Karaca Gastroenteroloji Hepatoloji Uzmanı
Siroz nedir? Belirtileri ve tedavi yöntemleri nelerdir?


Kronik karaciğer hastalığı olarak da adlandırılan siroz, karaciğerde ileri derecede hasar oluşumuna verilen isimdir. Çeşitli hastalıklar nedeniyle, bazense bilinmeyen sebeplerden dolayı karaciğerde farklı düzeylerde hasar meydana gelebilir. Bunun sonucunda karaciğerin yapısal fonksiyonlarında çeşitli bozulmalar oluşur ve normal işlevlerini yerine getirememeye başlar. Bu durum, siroz sürecinin başlangıcıdır. Süreç ilerledikçe işlevine devam eden karaciğer hücrelerinin azalması sonucunda karaciğer giderek sertleşmeye ve küçülmeye başlar. Sertleşen dokulara kanın akışı zorlaşır ve kanın dokuya ulaşamaması sebebiyle yeni damar yolları oluşur. Tüm bu olaylar karaciğeri daha da olumsuz etkileyerek siroz tablosunu ağırlaştırır. Sonuç olarak karaciğer fonksiyonunu yerine getirememeye başlar ve karaciğer yetmezliği ortaya çıkar.
Siroz hastalığı, erken dönemde genellikle belirti vermez. Fakat hastalığın derecesi ilerledikçe ve karaciğerde oluşan harabiyet düzeyi arttıkça görülen belirtilerde ve bu belirtilerin şiddetinde artış gözlenir. En sık görülen siroz belirtileri aşağıdaki gibi sıralanabilir:
- İştah ve kilo kaybı
- Bulantı ve kusma
- Sürekli halsizlik hissi
- Bacaklarda şişme – ödem oluşumu
- Karında asit birikimi nedeniyle şişme
- Kas kaybı
- Kansızlık
- Kaşıntı
- Sarılık
- Kanın pıhtılaşmaması
- Kadınlarda adet düzensizliği
- Ciltte morarma ve kanamalar
- Sinirlilik hali
- Kabızlık ve gaz sorunu
- Midede ağırlık hissi
Siroz nedenleri nelerdir?
Sirozun bilinen en yaygın sebebi kronik alkol kullanımıdır. Aşırı alkol kullanımının haricinde en önemli siroz nedenlerinden bir tanesi de Hepatit B ve Hepatit C gibi kronik viral hepatitlerdir. Siroz hastalarının yaklaşık %10-15’lik bir kısmında ise yapılan tüm araştırmalara rağmen herhangi bir nedene rastlanılamamakta ve bu duruma nedeni belli olmayan siroz hastalığı (kriptojenik siroz) denmektedir. Bunların haricinde aşağıdaki nedenlerden dolayı da kişilerde nadir de olsa siroz hastalığı gelişebilir:
- Alkol kaynaklı olmayan karaciğer yağlanmaları
- Safra yollarının tıkanması ve iltihaplanması
- Vücudun kendi dokularına karşı antikor üretmesi sonucunda oluşan otoimmün hepatitler
- Ağır ilaçların uzun süreli kullanımı
- Demir ve bakır minerallerinin aşırı alımı
- Kronik kalp yetmezliği

Siroz tanısı nasıl konulur?
Yukarıdaki başlıklarda yer alan siroz belirtilerinin bir veya birkaçı ile sağlık kuruluşuna başvuran hastalarda detaylı olarak hastalık öyküsünün alınması oldukça büyük önem taşımaktadır. Özellikle kronik alkol kullanımının olup olmadığı, geçmişte viral hepatit geçirilip geçirilmediği hastalara mutlaka sorulmalıdır. Detaylı bir şekilde öyküsü alındıktan sonra tıbbi değerlendirmeler yapılır. Hastalığın teşhisinde elle muayenenin önemli bir yeri vardır. Siroz hastalarında rastlanan karaciğer sertliği, büyümesi, karaciğer kenarlarının belirginleşmesi, dalak büyümesi ve karında sıvı birikimi elle muayene sırasında saptanabilir. Ayrıca sarılık, ödem ve vücutta morarmalar da ilk muayenede göze çarpan teşhis kriterleri arasında yer alır. Hekim tarafından yapılan muayenenin yanı sıra ultrason ve diğer görüntüleme yöntemleri, çeşitli kan tahlilleri ve biyopsi sonucunda siroz hastalığının kesin teşhisi konulabilir.
Siroz tedavi yöntemleri nelerdir?
Karaciğer sirozu; hastalığın ilerleme seviyesine göre A, B ve C olarak 3 seviyeye ayrılır. Karaciğerin daha az hasar almış olduğu A ve B seviyesindeki hastalarda düzenli hekim kontrolü ve tedavi sonucunda hastalığın ilerleyişi minimuma indirilerek uzun yıllar boyunca kaliteli bir yaşam sağlamak mümkün olabilmektedir. Uzman hekimler tarafından uygulanan tedavilerde öncelikle amaç karaciğerdeki sertleşmiş skar dokusunun ilerleyişinin önüne geçmek ve hastalığın yol açmış olduğu komlikasyonları önlemektir. Karaciğere yük oluşturabilecek her türlü besinden, gereksiz ilaç kullanımından ve alkol tüketiminden kaçınmak siroz hastalarında en önemli tedavi ilkesini oluşturur. Siroz otoimmün kaynaklı ise bağışıkık sistemini baskılayan ilaçlar ile tedavi, viral hepatitlerden kaynaklanıyorsa antiviral ilaç tedavisi uygulanır. İleri düzey karaciğer harabiyeti olan C seviyesindeki siroz hastalarında ise hekim önerisi ile karaciğer nakli gerekebilmektedir. Eğer siz de siroz hastalığına sahip iseniz düzenli olarak kontrollerinizi yaptırarak ve hekim tarafından önerilen tedavi ilkelerini uygulayarak hastalığın ilerleyişini önleyebilir, yaşam kalitenizi artırabilirsiniz.

Sayfa içeriği sadece bilgilendirme amaçlıdır. Sayfa içeriğinde tedavi edici sağlık hizmetine yönelik bilgiler içeren ögelere yer verilmemiştir. Tanı ve tedavi için mutlaka hekiminize başvurunuz.
MEDICALPARK
Polikistik Karaciğer Hastalığı
Karaciğer Kisti Belirtileri
Karaciğerin aktivitelerini engellemeyen karaciğer kistleri, yıllarca belirti göstermeyebilirler. Kistler, genişlediğinde patlayabilir ya da diğer organları sıkıştırarak, şişkinlik, doluluk hali ve karnın sağ üst kısmında ağrıya sebep olabilirler.
Parazitik kistler (ekinokokkozis), ateş, kanlı balgam ve deride şiddetli kaşıntıya yol açabilirler. E. Multilocularis bakterisinin sebep olduğu ekinikikkozis türü, siroz ve karaciğer kanserine benzer belirtilere sebep olur.
Karaciğer kistleri genellikle başka amaçlarla yapılan bilgisayarlı tomografi (CT scan), ultrason ve manyetik görüntüleme (MR) işlemleri esnasında şans eseri teşhis edilir. Doktor, aynı zamanda karnı fiziksel olarak muayene ederek de kisti hissedebilir. Kistli ekinokokkozis,kandaki echinococcus antikorlarını belrileyen immünolojik testler ile teşhis edilir.
Çoğu kist, tedavi gerektirmeyip kendiliğinden kaybolur. Belirti gösteren ya da kötü huylu olan kistler ameliyat ile alınır. Kurutma işlemi de uygulanabilir fakat etkisi kısa süreli olur. Bazı PLD hastalarında karaciğer nakli gerekli olabilir.
Karciğer Kisti Ameliyatı
Özellikle kistadenom ve kistadenokarsinom durumlarında en iyi yöntem, kistin tamamen alınmasıdır. Bu ameliyat, küçük aletler ile ince tüpleri karından sokarak yapılan ve ‘laparoskopi’ adı verilen birişlem ile gerçekleştirilir.
İlaç terapisi
Echinococcosis’in sebep olduğu parazitik kistler bir seri ameliyat ve 2 yı lsüren bir kemoterapi ile şikayetler azaltılarak tedavi edilir. Parazit solucanları tedavi etmek için de bir dizi ilaç verilebilir.
Karaciğer Kistlerinden Korunma
Doğuştan gelen ya da genetik olan karaciğer kistleri önlemez. Ailede karaciğer kisti bulunuyor olması, bu hastalığa yakalanma riski konusunda ipucu vermektedir.
Prof. Dr. Çetin Karaca

Karında sıvı toplanması ve şişkinlik
Bacaklarda şişkinlik ve ödem
Bulantı ve iştahsızlık
Şuur bulanıklığı ve konuşmada yavaşlama
Deride damarların belirgin hale gelmesi
Tırnaklarda matlaşma gibi belirtiler görülebilmektedir.
Gereksiz antibiyotik ve ağrı kesici kullanmayın
İlaçlar karaciğerde metabolize olup süzüldüğü için karaciğerde yorgunluk yapmaktadır. Bazı ağrı kesici ve antibiyotikler toksik etkileri nedeniyle karaciğer hücrelerini öldürebilmektedir. Bu tür ilaçların gereksiz ve sık kullanıldığı durumlarda karaciğer yetmezliğine kadar varan tablolar ortaya çıkabilmektedir.
Psikiyatri ve epilepsi ilaçları da benzer sonuçlara neden olabileceği için doktor kontrolü olmadan gereksiz ilaç kullanımından uzak durulmalıdır. İlaç kullanımım yanı sıra, tarım veya böcek ilaçlarına uzun süre maruz kalmak da karaciğer rahatsızlıkları yaratabilir.
Bitkisel karışımlar masum olmayabilir
İnternet ortamında ve piyasada satılan bitkisel karışımlar sanıldığı gibi masum olmayabilir. Çeşitli rahatsızlıklar için satılan bitkisel karışımların içeriğinde kullanılan maddeler tam olarak bilinmediği için olumsuz sonuçlar yaratabilmektedir. Sağlıklı insanlarda bile karaciğer yetmezliğine neden olan bu karışımlar, kronik karaciğer hastalığı olan kişilerde organın tamamen iflas etmesine yol açabilmektedir.
Kalbiniz karaciğerinizi etkileyebilir
Karaciğer rahatsızlıkları farklı organlardan da kaynaklanabilmektedir. Kalp yetmezliği durumlarında, kan akımının bozulmasına ve kirli kanın karaciğerde daha fazla kalmasına bağlı olarak “kardiyak siroz” denilen rahatsızlık gelişebilmektedir. Safra kesesi taşlarının kanalı tıkadığı durumlarda da karaciğer rahatsızlıkları oluşabilmektedir. Bunların yanında vücutta bakır, demir birikimiyle ilerleyen hastalıklar ve genetik rahatsızlıklar da karaciğer hastalıklarına neden olabilmektedir.
Hepatitlere karşı aşılanmayı ihmal etmeyin
Hepatit A, B ve C virüsleri karaciğere yerleşerek enfeksiyona neden olur. Uygun bir şekilde tedavi edilmeyen Hepatit virüsleri karaciğer yetmezliği ya da siroza neden olabilmektedir. Erişkin yaşlarda kronik karaciğer rahatsızlıklarına neden olan Hepatit A hastalığı, genellikle çocukluk döneminde hiçbir şikayet yaşanmadan geçirilip iyileşir.
Karaciğer yetmezliği veya siroza neden olabilen Hepatit B için en önemli korunma yolu aşılanmaktır. Hepatit hastalıkları kan yoluyla bulaştığı için; ortak diş fırçası ve tıraş bıçağı kullanmaktan kaçınılmalı, korunmasız cinsel ilişkiye girilmemelidir. Pedikür, manikür ve dövme yaptırırken kullanılan aletlerin iyi sterilize edildiğinden emin olunmalıdır. Hepatit teşhisi konulan hastaların 6 ayda bir rutin kontrollerini yaptırması, hayati önemdedir.

Karaciğerinizi yağlandırmayın
Karaciğerde görülen rahatsızlıkların birçoğu yağlanma kaynaklıdır. Aşırı alkol kullanımının dışında yanlış beslenme düzeni ve obezite karaciğer yağlanmasına neden olmaktadır. Salam, sucuk gibi katkı maddeli besinler, yağlı kızartmalar, hazır meyve suları ve şekerli beslenme karaciğer yağlanmasına yol açabilmektedir. Karaciğerin düzenli çalışabilmesi için uyku düzeni de önemli bir yer tutmaktadır.

Haftanın 3 günü spor yapmak hem genel sağlık hem de karaciğer yağlanması bakımından hayati önem taşımaktadır. Bel çevresinin genişlemesiyle birlikte görülen karaciğer yağlanması organ nakline kadar ilerleyebilen tablolar oluşturabilmektedir. Kilo olmak gibi çok hızlı kilo kaybında kas yıkımı ve şekerin dengesiz kullanılması sonucu karaciğer vücudu korumak için yağlanmayı artırabildiği unutulmamalıdır.

Bu beslenme kuralları karaciğer hastaları için önemli
Kronik karaciğer hastalıklarından özellikle sirozda, kan kimyasında çeşitli bozukluklar ortaya çıkmaktadır. Kronik karaciğer hastalığı olan ancak henüz siroz gelişmemiş hastalarda, normal dengeli beslenme şekli yeterlidir. Bu hastaların gereksiz ilaç kullanımından ve özellikle alkolden uzak durması gerekmektedir. Siroz hastalarının ise enerji gereksinimi diğer insanlara göre %50 daha fazladır.
- Karaciğer hastalarının düzenli idrar söktürücü kullanmaları ve tüketilen tuz dengesini ayarlamaları gerekmektedir.
- A ve B vitamini bakımından zengin olan enginar, idrar sökücü ve antioksidan özelliğinden dolayı karaciğer hastalığının ilerlemesini yavaşlatabilmektedir.
- Çay şekeri, çikolata, bal, reçel, kola, gazoz gibi basit şekerli gıdalar az tüketilmelidir.
- Basit şeker içeren gıdalar yerine sebzeler ve baklagiller, sütlü tatlılar, bulgur pilavı gibi bileşik şeker içeren gıdalar önerilir.
- Fast-food, hazır market ürünleri, sosis, sucuk, salam tüketiminden uzak durulmalıdır.
- Et grubunda, 1 yumurta büyüklüğündeki et, bir yumurta ve 4 yemek kaşığı bakliyata eşdeğerdir. Değişim buna göre yapılmalıdır.
- Süt grubunda 1 su bardağı süt, bir su bardağı yoğurt, bir kibrit kutusu peynir ve 2/3 kibrit kutusu kaşar peyniri eşdeğerdir. O gün yoğurt yenmek isteniyorsa karşılık gelen süt veya peynir azaltılmalıdır.
- Tahıl grubunda 2 dilim ekmek,4 yemek kaşığı makarna, pirinç pilavı ve bulgur pilavına eşdeğerdir.
Gastroenteroloji Uzmanı Doç. Dr. Oya Yönal

Yenidoğan bebeklerden ileri yaştaki bireylere kadar her yaştan kişiyi etkileyebilen ishal, günümüzde en yaygın görülen akut bağırsak enfeksiyonlarının başında gelmektedir. Bu kadar yaygın olarak görülmesine rağmen çok fazla önemsenmeyen ishal oldukça ciddi komplikasyonlara ve hatta ölüme bile neden olabilmektedir. Özellikle 5 yaşından küçük çocuk ölümlerinin başlıca nedenlerinden biri ishaldir.

Yemekler kalın bağırsağa gelmeden önce sindirilerek sıvı hale gelmektedir. Kalın bağırsak ise sıvı haldeki atıkları emerek çok katı olmayan bir forma sokmaktadır. Kalın bağırsakta meydana gelen herhangi bir fonksiyon bozukluğu ise sıvının emilmesini engellemektedir.
İshal, genel olarak en geç birkaç gün içinde geçen ve kalıcı olmayan bir hastalıktır. Genelde tedaviye gerek kalmadan kendiliğinden geçen ishal bazı durumlarda kronik hale de gelebilmekte ve çok daha uzun sürede iyileşmektedir.
İshalin kendiliğinden geçtiği ya da kronik hale geldiği durumlarda hastalarda bazı belirtiler ortaya çıkmaktadır:
- Sulu ve gevşek dışkı,
- Dışkıda görülen koyu kırmızı renkte kan,
- Dışkıda görülen mukus,
- Karın ağrısı ve kramplar,
- Karında şişlik ve gaz,
- Ateş ya da yüksek ateş,
- Mide bulantısı kusma,
- Sık sık tuvalete çıkma isteği,
- Dışkıyı tutamama.
İshalin belirtileri şiddetine göre değişiklik göstermektedir. Sıvı kaybının ortalama %3-4 olduğu hafif vakalarda ağızda kuruluk ve susuzluk gibi belirtiler ortaya çıkmaktadır. Sıvı kaybının %7-8 olduğu orta şiddette ishalde hem ağızda kuruma ve ruh halinde değişimler hem de idrar miktarında belirgin bir azalma görülmektedir. İleri seviyede şiddetli ishalde ise ortalama %9-10 oranında sıvı kaybı görülmektedir. Şiddetli belirtilerle seyreden ishal halk arasında su gibi ishal olarak da bilinmektedir.

İshal, pek çok farklı nedenle ortaya çıkmaktadır. Virüs, bakteri ve parazitler en sık görülen ishal sebepleri arasında bulunmaktadır. Aynı zamanda, beslenmeye bağlı da yaygın olarak ishal görülmektedir. Özellikle uzun süreli ishal nedenleri arasında bakterilerin neden olduğu hastalıklar ve besin zehirlenmesi başta gelmektedir.
İshalin genel nedenleri şunlardır:
- Gıda alerjileri ve besin zehirlenmeleri,
- Bakteriyel bağırsak enfeksiyonları, virüsler ve parazitler,
- Huzursuz bağırsak sendromu,
- Antibiyotik başta olmak üzere çeşitli etken maddelere sahip olan ilaçların kullanımı,
- Sindirim bozuklukları,
- Laktoz intoleransı,
- Solunum yolu enfeksiyonları,
- Doğumdan gelen metabolik rahatsızlıklar,
- Diyabet (şeker hastalığı),
- Alkol bağımlılığı ya da aşırı alkol tüketimi,
- Bazı kanser hastalıkları,
- Radyoterapi,
- Hipertiroid,
- Abdominal ameliyatları.
Sitomegalovirüs, norwalk virüsü ve hepatit ishale neden olan virüs çeşitlerinden bazılarıdır. Aynı zamanda özellikle çocuklarda rotavirüs ishalin öncelikli nedenlerinden biridir. Parazit ve bakteriler ise genel olarak gün içinde tüketilen yiyecek ve içeceklerden bulaşmaktadır. İshalin en yaygın görülen nedenlerinden biri de su ve gıdalardan bulaşan bakterilerdir. Süt ve süt ürünlerinde bulunan ve bir tür şeker olan laktoz ve meyvelerde bulunan fruktozu sindirmekte zorlanan bireylerde de bu yiyeceklerin tüketiminin ardından ishal görünmektedir.

İshal Neden Olur?
Parazit ve bakteriler ishalin en yaygın görülen nedenlerinin başında gelmektedir. Çeşitli besinlere ve suya karışan bakteri ve parazitler bu yiyecek ve içeceklerin tüketilmesi sonucunda ishale neden olmaktadır. Bir tür bakteri olan ve genellikle ameliyatlardan sonra ortaya çıkan clostridium difficile, ishalin yanı sıra enfeksiyonlara da neden olan bakterilerden biridir.
Antibiyotikler de ishale neden olabilmektedir. Bunun en önemli nedeni antibiyotiklerin bağırsaklardaki tüm bakterileri öldürerek sindirim sisteminin işleyişini ve dengesini bozmasıdır. Antibiyotiklerin yanı sıra kanser ilaçları da ishale neden olabilmektedir.
Kronik ishal nedenleri arasında ise çeşitli hastalıklar bulunmaktadır. Ülseratif ya da misroskopik kolit, çölyak hastalığı, huysuz (irritable) bağırsak sendromu ve Crohn hastalığı gibi sindirim sistemi hastalıklarından muzdarip olan bireylerde de ishal görülmektedir.
İshal Çeşitleri
İshal, süresine ve şiddetine göre çeşitlere ayrılmaktadır. Akut ishal, genellikle birkaç gün süren ve kendiliğinden geçebilen ishal türüdür. Günümüzde en yaygın olarak görülen bağırsak problemlerinin başında akut ishal gelmektedir. Sürekli ishal ise akut ishale göre daha şiddetli belirtilerle karakterizedir. Genel olarak 2 haftadan uzun sürse de tedavinin ardından en fazla 30 gün sürmektedir. Kronik ishal ise belli aralıklarla ortaya çıkmaktadır. En fazla 30 gün süren kronik ishalde, özellikle şiddetli belirtiler için tedavi olmak gerekmektedir.

Genel olarak 0-5 yaş arasında çocuk ve bebeklerde ishal sık rastlanan hastalıklardan biridir. Özellikle bebekte ishal olması için günlük dışkılama miktarına değil kıvama bakılmaktadır.
Bebeklerde ve çocuklarda ishale genel olarak bakteriler ve enfeksiyonlar neden olmaktadır. Temiz içme suyunun olmaması ve mama hazırlarken hijyen kurallarına dikkat edilmemesi gibi nedenler ishalin oluşma sebepleri arasında bulunmaktadır.
Virüsler içinde ise rota virüs, özellikle çocuklarda ishalin başlıca nedenlerinden biridir. Mide ve bağırsak sisteminde görülen ve viral enfeksiyona neden olan rota virüs, 2 yaş altındaki çocuklarda daha yaygın görünmektedir. Aşırı kusma ve ishal belirtisi ile karakterize olan virüs, yüksek oranda sıvı kaybına neden olmaktadır. Bu virüsten bebek ve çocukları koruma yöntemi ise aşıdır. Bebeklerin 6. haftası ve 4. ayı arasında ilk doz uygulanmakta, takip eden 4-8 hafta arasında ise ikinci doz uygulanmaktadır. Ağız yolu ile uygulanan aşı rota virüs ve ishale karşı alınacak etkin tedbirlerden biridir. Bebeklerde ishal tedavisinde ise anne sütü büyük önem taşımaktadır. Anne sütü hem bağırsak florasının korunmasını sağlamakta hem de bağışıklık sistemini güçlendirmektedir. Bebeklerin 6. ayından sonra ise çeşitli besinlerle ishale karşı önlem alınabilmektedir. Bu anlamda pirinç lapası ve patates püresi gibi yiyecekler çocuklara verilebilir.
Uzun süren inatçı ishal ise özellikle 5 yaşın altındaki çocuklarda ciddi sağlık problemlerine ve ölüme neden olabilmektedir. Kronik ya da inatçı ishalin en önemli semptomu dehidrasyondur. Sıvı kaybı olarak da bilinen dehidrasyonun önüne geçebilmek için çocuk ve bebeklerde kaybedilen sıvının takviye edilmesi gerekmektedir. 5 yaşından küçük çocuklarda görülen bu tip ishal ciddi sonuçlar doğurabileceği için mutlaka sağlık kuruluşuna başvurmak gerekmektedir.

Hamilelikte (Gebelikte) İshal
Hormonlarda meydana gelen değişiklikler bağışıklık ve sindirim sistemi üzerinde etkili olarak hamilelikte ishal ortaya çıkmasına neden olabilmektedir. Virüsler, bakteriler, bağırsak parazitleri, gıda zehirlenmesi ve ilaçlar da gebelikte ishal nedeni olarak görülmektedir. Bununla birlikte, hamilelikte ishal yaygın görülen bir sorundur.
Gebelikte sık sık ishal probleminin görünmesinde ise ani beslenme değişiklikleri, yeni gıdalara geçişte yaşanan hassasiyet, prenatal vitaminler, takviye ilaçlar ve en önemlisi de hormonal değişimler etkili olmaktadır. Özellikle gebeliğin son 3 ayında ishal daha sık görülebilmektedir; bunun en önemli nedeni ise vücudun kendini doğuma hazırlamasıdır. Gebeliğin ilk 3 ayında da görünen ishalin nedeni ise genel olarak hormonlardaki değişimdir.
Hamilelikte ishal tedavisinde ise ilaç kullanımı çok sınırlıdır. Genellikle kendiliğinden geçen ishal için ilaç kullanmaya gerek yoktur. Bununla birlikte gebelerde şiddetli belirtiler görünüyorsa mutlaka doktor kontrolünde ilaç kullanmak gerekmektedir.
Fetüse olan kan akışının yavaşlamaması için dehidrasyona girmemeye dikkat etmek gerekir. Bu anlamda, ishal süresince sıvı kaybının mutlaka takviye edilmesi şarttır. Bol sıvı alımının yanı sıra şekerli ve gazlı içeceklerden, baharatlı yiyeceklerden ve kafeinden uzak durmak da hamilelikte ishali atlatmaya yardımcı olan yöntemlerdir.

İshal Yapan Yiyecekler
Sindirim sistemini aşırı yoran ve işlevini bozan ishal yapan şeyler mutlaka ishal süresince uzak durulması gereken yiyeceklerdir. Bu yiyecekler arasında;
- Süt ve süt ürünleri,
- Yağ ve baharat oranı yüksek yiyecekler,
- Yapay tatlandırıcılı ve fruktoz düzeyi yüksek gıdalar,
- Alkol ve kafein içerikli kahve,
- Lif oranı yüksek gıdalar,
- Karında şişkinliği artıran fasulye, lahana, bezelye, nohut, karnabahar ve mısır gibi bakliyat ürünleri.
İshal Nasıl Kesilir?
Vücutta dehidrasyona neden olan sıvı kaybını yerine koymak, ishali kesmenin en kolay yollarından biridir. Su takviyesi, sodyum ve klorür gibi elektrolitleri yenilemektedir. Doğal meyve suları da sodyum ve potasyumun kazanılmasına yardımcı olmaktadır. Sıvı takviyesinin yanı sıra probiyotik içerikli ya da düşük lifli gıdalar da ishali kesmektedir.

İshale Ne İyi Gelir?
Mide bulantısı, karın ağrısı ve ishal belirtilerine sahip olanlar bazı yiyecekleri tüketerek semptomların hafiflemesini sağlamaktadır. Özellikle lif oranı düşük gıdalar hem ishal belirtilerinin hafiflemesini hem de kaybedilen besin değerlerinin geri kazanılmasını sağlamaktadır. Aynı zamanda, ishal sırasında az ama sık aralıklarla besin tüketmek de etkili yöntemlerden biridir.
- Haşlanarak ve yağsız bir şekilde tüketilen beyaz pirinç (pirinç lapası),
- Pektin etken maddesi sayesinde dışkıyı sertleştiren elma sirkesi,
- Kızarmış ekmek,
- Potasyum içerikli muz,
- Haşlanmış ve kabukları soyulmuş patates,
- Yulaf ezmesi,
- Derisiz tavuk ve tavuk çorbası.
Bağırsaklardaki iyi bakterilerin üremesini sağlayan probiyotikler de ishali daha hızlı iyileştirmektedir. Probiyotik içeren ürünler;
- Yoğurt, kefir ve peynir gibi ürünler,
- Pancar,
- Tarhana,
- Salatalık turşusudur.
İshal tedavisi, belirtilerin şiddetine ve süresine göre planlanmaktadır. Yaygın olarak görülen akut ishal genellikle birkaç gün sürdüğü için tedaviye gerek yoktur. Bu durumda hastalar sıvı ve besin takviyesi ile ishali atlatabilmektedir.
Kronik ya da geçmeyen ishal vakalarında ise belirtilerin şiddetine göre ilaç tedavisi uygulanmaktadır. Reçetesiz satılan ilaçlar aynı zamanda akut ishal semptomlarını hafifletmek amacıyla da kullanılabilir. Bizmut subsalisilat, loperamid ve çinko içerikli ilaçlar yalnızca semptomları hafifletmek amacıyla kullanılmaktadır.
İshalin altında yatan bir bakteri ya da enfeksiyon hastalığı bulunuyorsa hastaların antibiyotik kullanması gerekmektedir. İshale neden olan hastalık tedavi edildiğinde ishal de iyileşmektedir.
İshal Kaç Gün Sürer?
İshalin süresi ishal tipine göre değişmektedir. Akut ishal en fazla 2-3 gün sürmekte ve kendiliğinden geçmektedir. Bununla birlikte sürekli ve kronik ishal bazı durumlarda 30 güne kadar sürmekte ve ilaçlı tedavi gerektirmektedir.
MEDICANA SAĞLIK GRUBU
Kabızlık nasıl geçer, kabızlık ishal olmanın tam tersidir, kabızlığın geçmesine yardımcı olan besinler bulunur, tüketilmesi tavsiye edilir.
• Karında şişkinlik
• Karın ağrısı
• Bağırsaklarda gaz birikmesi
• Dışkılama esnasında zorlanma
• Dışkılarken ıkınma
• Karın krampları
• Mide bulantısı
• İştah kaybı
Tuvalette uzun süre oturma
• Tuvalete çıkmakta zorlanma
• Dışkını katı ve top top olması
• Halsizlik
• Dışkılama esnasında zorlanma yaşandığı için kanama görülebilir.
Kabızlık Kimlerde Görülür?
Kabızlık her yaşta ve herkeste görülebilir.
• Az su ve sıvı tüketenlerde
• Lifli gıda tüketmeyenlerde
• Hamilelerde
• Bağırsak kanseri olanlarda
• Bağırsak hastalıkları olanlarda
• Hemoroid olanlarda
Yanlış diyet uygulayanlarda
• Hareketsiz yaşayanlarda
• Stresli olanlarda
• Metabolizma bozuklukları yaşayanlarda görülme sıklığı diğer bireylere göre fazladır

Kabızlık Nasıl Geçer?
• Kabızlık nasıl geçer kabızlığın en büyük nedeni su ve sıvı tüketiminin az olmasıdır. Yeteri kadar su tüketilmeyince dışkı sertleşir ve kabızlık meydana gelir. Kabızlığın önlenmesi için günde en az 2 litre su içilmelidir. Sıvı alımından bahsederken gazlı içeceklerin ya da kafeinli içeceklerin olduğu düşünülmemelidir. Ev yapımı meyve suları, ev yapımı soğuk çaylar ya da ev yapımı limonatalar tercih edilebilir.
Kabızlık nasıl geçer kabızlığın bir diğer sık görülen nedeni ise lifli gıdalardan yoksun bir beslenmedir. Bağırsakların sağlığını koruyabilmesi için lifli gıdalar tüketilmesi önerilir. Muhakkak her öğle ve akşam yemeğinde sebze tüketilmeli ara öğünlerde de meyve tüketilmelidir.
• Kabızlık nasıl geçer yanlış diyet yapmak besinlerden vücudu yoksun bırakmak bağırsak sağlığını olumsuz etkiler. Yeterince su tüketilse bile yeterli ana ve ara öğünlerin yapılmaması sonucu kabızlık oluşabilir. Bu yüzden diyet uygulanmak isteniyorsa diyetin bir uzman tarafından yazılması gerekmektedir.
• Kabızlık nasıl geçer hareketsiz yaşam bağırsaklarda hareketsiz kalması demektir. Günlük yapılan yürüyüşler, düzenli egzersizlerle bağırsakların çalışması sağlanır ve kabızlık geçer.
• Kabızlık görüldüğünde zeytinyağı tüketilerek bağırsaklardaki dışkının yumuşaması sağlanabilir.
• Kabızlık nasıl geçer kabızlığa kuru yaş olması fark etmeksizin kayısı ve incir tüketilmesi çok faydalıdır.
• Kabızlık nasıl geçer kurubaklagil ve kuruyemiş kabızlığı olanlarda tüketilmesi önerilir.
• Kabızlık nasıl geçer probiyotik bağırsak sağlığı için çok önemlidir. İlaç olarak eczanelerden alınabildiği gibi besinlerle de vücuda alınabilmektedir. Örneğin ayran yoğurt, kefir, bitter çikolata, turşu ve peynir probiyotik kaynağıdır ve tüketildiğinde kabızlık geçebilir.
• Kabızlık nasıl geçer sabah uyandıktan sonra hiçbir şey yemeden içilecek olan bir bardak ılık suyun sindirim sistemi için çok yararı bulunmaktadır. Kabızlığın geçmesi ve önlenmesi için sabah ılık su içilebilir.
Unutulmaması gereken bir husus ise kabızlığın hastalıklardan kaynaklanabildiği bu yüzden bir belirti olabildiği unutulmamalı ve haftalar süren kabızlığın nedeni belirlenmeli ve tedavisi yapılmalıdır. Yukarıda bahsedilen akut kabızlığı geçirebilecek öneriler ve önlenmesini sağlayabilecek önerilerden oluşmaktadır.

Kabızlık Nedenleri?
• Yeme düzensizliği
• Sıvı tüketiminin az olması
• Lif tüketiminin az olması
• Hareketsiz yaşamın benimsenmesi
• Psikolojik bir neden olarak insanların bazıları ortamları değiştiği zaman tuvalet ihtiyaçlarını karşılayamazlar. Örneğin; kısa bir süreliğine seyahate çıkan kişilerde bu durum sıklıkla gözlenebilir.
• Belirli yiyecek ve içeceklere karşı hassasiyeti olan kişilerde yan etki olarak kabızlık görülebilir.
• Hormonel denge bozukluğu
• Depresyon
Kabızlığın Önüne Geçilmesi İçin Neler Yapılabilir?
• Bol su tüketimi
• Dengeli süt ve süt ürünleri tüketimi
• Lif ağırlıklı beslenme
• Düzenli egzersiz yapmak
• Yemek düzenine dikkat etmek
• Posalı gıdalarla beslenmek
Kabızlık Tedavisi Nasıl olmalıdır?
• Lavman tedavisi
• Bebeklerde fitil kullanımı
• İlaç takviyesi
• Dışkı yumuşatıcılar
Kabızlık Durumunda Nelerden Uzak Durulmalıdır?
• Fazla süt ve süt ürünleri tüketimi
• Kırmızı et
• Olgunlaşmamış muz
• Beyaz pirinç
• Kahve, kola ve çay gibi kafeinli içeceklerin fazla tüketim

KABIZLIĞA İYİ GELEN YİYECEKLER
• Soğan, sarımsak, patates, yer elması, turp, kereviz, pancar, zencefil, zerdeçal, turp, şalgam gibi kök sebzeler
• Roka, lahana, ıspanak, maydanoz, dereotu, marul, turp yaprakları, taze soğan, brokoli, gibi yapraklı sebzeler
• Kepekli ve lifli yiyecekler,
• Kuru üzüm, incir, kayısı gibi kuru meyveler
• Kabak çekirdeği, ayçiçeği gibi kuruyemişler
Kabızlık problemi hemen hemen herkeste oluşabilecek bir problemlerdendir. Sağlıklı beslenmek kabızlık probleminin önüne geçebilmek için önemlidir. Kabızlık problemi yaşamamak için yediğimiz yiyeceklere çok dikkat etmemiz ve bilmediğimiz yiyecekleri yemememiz gerekmektedir.
Uzun süre geçmeyen kabızlık probleminiz varsa mutlaka uzman bir doktora görünmenizde fayda olacaktır. Çünkü kabızlığın neden olduğu başka bir problem olup olmadığının da detaylı incelenmesi gerekmektedir. Bu şekilde sebebine inildiğinde tedavisi daha sağlıklı bir şekilde yapılmaktadır.
Uzm. Dr. Acil Tıp Uzmanı / Genel Cerrahi Uzmanı Talha ATALAY
Doç. Dr. Deniz Atasoy, mide kanserinden korunmak için almanız gereken 12 önlemi şöyle sıralıyor:

Tuzlu, tütsülenmiş, ayrıca salam ve sosis gibi işlenmiş gıdalardan kaçının.
Her gün taze sebze ve meyve tüketmeyi ihmal etmeyin.
Buzdolabında tutulmamış ve bayatlamış gıdalar tüketmeyin.
Akdeniz tipi beslenmeye özen gösterin.
Soya, mantar, sarımsak ve soğan tüketmeniz, mide kanseri riskini azaltıyor. Bu besinleri düzenli olarak yemeyi alışkanlık haline getirin.
Mangalda yanmış etlerin tüketiminden kaçının.
Obezite mide kanseri riskini artırıyor. Fazla kilolarınız varsa, sağlıklı bir diyetle ideal kilonuza ulaşın.
Helikobakter Pilori probleminiz varsa, tedavinizi aksatmayın.
Egzersiz yapmak da riski azaltan bir başka önemli faktör. Haftada en az 3-4 gün, 45’er dakika egzersiz yapın.
Sigara tüketimi kadınlarda riski yüzde 20 oranında artırırken, bu rakam erkeklerde yüzde 60’a yükseliyor. Sigara kullanıyorsanız, hemen bırakın.
B karoten, C ve E vitamininden zengin yeşil ile sarı meyveler, içerdikleri antioksidanlarla mide kanseri riskini azaltıyor. Bu meyveleri düzenli olarak tüketmeye özen gösterin


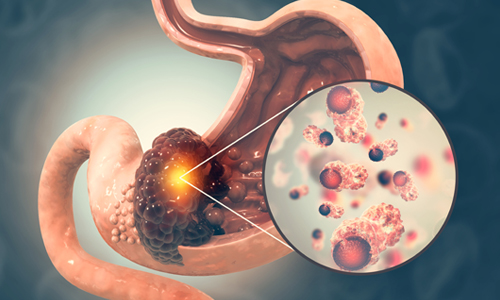
Mide Kanserinden Korunma Yolları
- Sigara ve alkol gibi kanser yapıcı maddelerden uzak durmak,
- Sağlıklı beslenmek
- Fazla tuz tüketmekten kaçınmak,
- Kızartma yağlarını tekrar tekrar kullanmamak.
Belirtiler
Mide kanseri genellikle sinsi ilerleyen ve belirtilerini verdiğinde çoğunlukla ileri evrede tanısı koyulan bir hastalıktır. Diğer taraftan ise belirti verse dahi, yakınmalar pek çok diğer hastalıkta da görülebileceğinden, hastalar tarafından göz ardı edilebiliyor.
Mide Kanseri Belirtileri Arasında
- kilo kaybı,
- karın ağrısı,
- bulantı-kusma,
- iştahsızlık,
- yutma güçlüğü,
- kanama
- erken doyma
- ülseri andıran ağrı
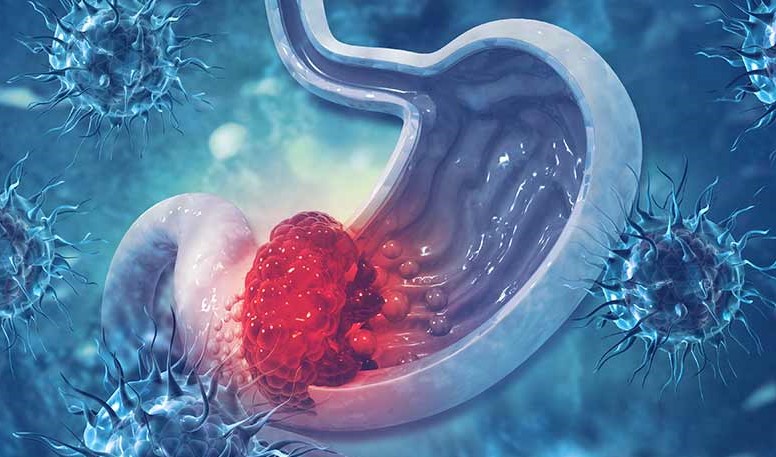
Mide Kanseri Risk Faktörleri
Mide kanseri oluşumunda genetik özelliklerin yanı sıra çevresel etkenler ve kanser gelişimini kolaylaştırıcı bazı öncü hastalıklar rol oynuyor. Genel olarak mide kanserlerinin tesadüfen ortaya çıktığı, ancak yüzde 10’unun ailesel geçiş gösterdiği kabul ediliyor.
Mide kanseri oluşumunda; H. pylori, kalıtsal özellikler, beslenme gibi etkenlerin yanı sıra farklı nedenler de koruyucu ya da kolaylaştırıcı rol oynuyor.
Bazı meslek gruplarında mide kanseri görülme sıklığı, daha yüksek olabiliyor. Kömür madeni işçilerinde, kauçuk ve asbestle çalışanlarda, lastik ve petrokimya üretiminde çalışanlarda mide kanseri riski genel topluma oranla biraz daha yüksek.
Selim bir mide hastalığı nedeniyle ameliyat edilmiş ve midesi normalin üzerinde safra ve pankreas salgısına maruz kalan hastalarda yıllar içinde mide kanseri gelişmesi olasılığı artıyor.
Genç yaşta sigara kullanımına başlayanlarda ve ağır içicilerde mide kanseri riski 2 kat artış gösteriyor.
Bunların yanı sıra, aşağıdaki gibi durumlarmide kanserleri risk faktörlerini oluşturabiliyor:
- Yoğun şekilde tuzlanmış salamuralar
- Bazı gıda koruyucular
- Fermente soya
- Yüksek ısıda pişirilmiş etler
- Küflenmiş tahıllar, tohumlar, çekirdek tohumları (aflatoksin)
- Yağda kızartılmış gıdalar, aşırı kırmızı et tüketimi.
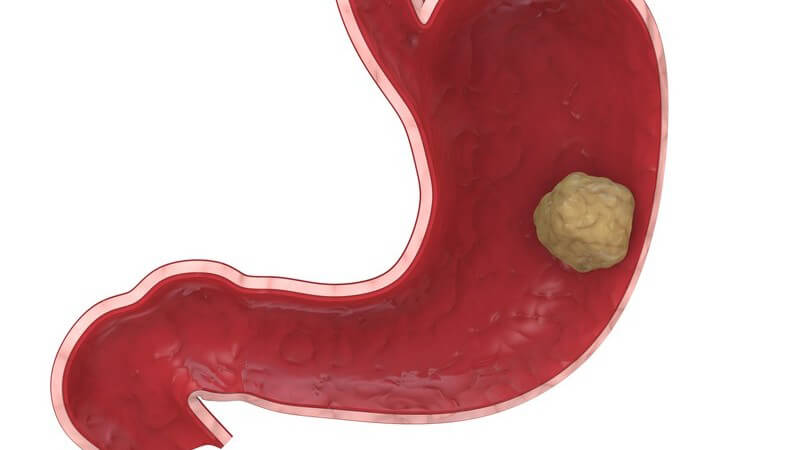
Tanı Yöntemleri
Mide kanseri çoğunlukla hazımsızlık diye tanımlanan şikâyetlerle ortaya çıkıyor. Bu nedenle uzunca bir süre hasta tarafından ihmal edilebiliyor. Oysa erken dönemde yapılan müdahale tedavide başarılı sonuçlar alınmasını sağlıyor. Bu nedenlerle yukarıda ifade edilen belirti ve bulgular varsa, mutlaka hekime danışılması gerekiyor.
Hekiminiz aile öykünüzü ve tıbbi geçmişinizi dinlemesinin ardından fizik muayene bulgularına göre mide ile alakalı bir durumdan şüphelenirse bir takım tetkikler isteyebiliyor.
Bu tetkiklerin başında gastroskopi geliyor. Gastroskopi esnasında esnek ve ucunda kamera olan bir boru ile ağız yoluyla midenize girilerek midenin iç cidarı inceleniyor ve şüpheli görülen yerlerden örnekler alınarak patolojik çalışmaya gönderiliyor. Kanser veya öncü lezyonlarının tespiti ancak bu şekilde yapılabiliyor. Kanser teşhisi konması halinde, hastalığın yaygınlığını saptamak ve uygun tedavi seçeneklerini tespit edebilmek adına tomografi, MR ve PET gibi görüntüleme tekniklerinden faydalanılabiliyor.
Tedavi Yöntemleri
Diğer pek çok kanser türünde olduğu gibi mide kanserinde de cerrahi yöntemler ile kemoterapi ve radyoterapi kullanılıyor. Uygun hastalarda cerrahi ilk seçenek olmakla beraber, cerrahi kararının verilmesinde kanserin yaygınlığı ile hastanın genel sağlık durumu büyük önem taşıyor.
Kanser ne kadar erken saptanırsa ve ne kadar az yayılmışsa cerrahi tedaviler ile kür şansı o derece artıyor. Kür amaçlı yapılan cerrahilerde midenin büyük bir kısmı veya tamamı ile mide etrafındaki lenf düğümler çıkartılıyor. Bunun yanı sıra, ileri evredeki hastalarda, hastanın yaşam konforunu arttırmak üzere yapılan bir takım cerrahi girişimler de mevcut.
Kemoterapiler ise ileri evre hastalarda tümör büyümesini yavaşlatmak için, cerrahi için uygun olan ama tümör büyüklüğü fazla olan hastalarda tümörü cerrahi olarak çıkartılabilir boyutlara indirgemek amacıyla ve 2-3. evre hastalıkta cerrahi sonrasında nüks ihtimalini azaltmak için kullanılabilir.
Radyoterapi mide kanseri tedavisinde rutin olarak uygulanan bir tedavi yöntemi olmamakla beraber, tümörlerin küçültülmesinde veya ileri evrelerde ağrı hissinin ortadan kaldırılmasında kullanılabilecek bir yöntemdir.
ACIBADEM SAĞLIK GRUBU
Hazımsızlığa ne iyi gelir?

Dispepsi (hazımsızlık), çoğu zaman yemek yemeye bağlı olarak gelişse de bazı durumlarda enfeksiyonlar veya kullanılan birtakım ilaçlara bağlı şekilde de ortaya çıkabilen karnın üst bölgesindeki ağrı ve şişkinlik hissidir. Bu olumsuzluklara ek olarak hazımsızlık sorunu yaşayan hastalarda genel olarak rahatsızlık hissi, mide bulantısı ve kusma isteği, gaz çıkarma (geğirme) gibi semptomlar görülür. Bazı hastalarda ise karındaki ağrı hissi göğüs bölgesine de yayılarak göğüs ağrısı gibi hissedilebilir. Genellikle yeme ve içme eylemlerinin hemen sonrasında ortaya çıkan bu semptomlar kişinin az miktarda yemek yemiş olsa dahi aşırı yemek yemiş gibi hissetmesine neden olur. Hazımsızlık sorunu başlı başına bir hastalık olmayıp çeşitli nedenlere bağlı olarak ortaya çıkan karın rahatsızlığına ilişkin bir grup semptoma verilen genel addır. Bu nedenle hazımsızlık şikayeti olan kişilerde bu belirtilere yönelik semptomatik ilaç tedavileri tercih edilebilse de tedavinin temel parçası soruna yol açabilecek olası nedenlerin araştırılmasıdır.

Hazımsızlık belirtileri nelerdir?
Yukarıda da bahsedildiği gibi hazımsızlık, bir hastalık değil semptomlar topluluğudur. Kişiler hissettikleri bu semptomların hazımsızlık belirtisi olduğunu kolaylıkla ayırt edebilirler. Belirtiler oldukça yaygın olup şiddeti değişebilse de hemen herkeste aynı şekilde görülmektedir. En sık görülen hazımsızlık belirtileri şu şekilde sıralanabilir:
Karın ağrısı
Aşırı tokluk hissi
Üst abdominal bölgede (üst karın) şişlik
Ağız yoluyla gaz çıkarma (geğirme)
Midede aşırı doluluk hissi
Mide yanması
Reflü (mideden ağıza asit gelmesi)
Mide bulantısı ve kusma
Yukarıda görülen belirtiler en yaygın hazımsızlık belirtileridir. Bu semptomlardan da anlaşılacağı üzere hazımsızlık pek çok kişinin hayatının belirli bir döneminde de olsa yaşadığı bir sorun olup her zaman ciddi bir hastalığı işaret ettiği söylenemez. Hafif şiddette hazımsızlık sorunu yaşayan bireylerde bu durum ek bir tedavi gerektirmeden beslenme planına ilişkin birtakım önlemler ve düzenli egzersiz ile çözüme kavuşturulabilir. Fakat çok şiddetli hazımsızlık sorunu yaşayan kişilerin bir sağlık kuruluşuna başvurarak detaylı muayeneden geçmesi ve altta yatan hastalıklara ilişkin tedavi alması gerekmektedir.

Hazımsızlık nedenleri nelerdir?
Hafif dispepsi genellikle yağ içeriği yüksek veya sindirimi zor olan besinler içeren öğünlerin ardından veya hareketsiz yaşam süren kişilerde öğünlerin sonrasında görülen bir durumdur. Bu şekilde görülen dispepsi olgularında belirtiler çok şiddetli değildir ve semptomlar 2 haftadan daha uzun süre boyunca devam etmediği müddetçe hastalığa ilişkin detaylı araştırmalar yapılması gerekmez. Hazımsızlıkta görülen semptomlar genel olarak mide asidinin mide iç yüzeyinde yer alan mukozaya temas etmesi ile görülmeye başlar. En yaygın görülen hazımsızlık nedenleri ise şunlardır:
- Çok hızlı veya çok fazla yemek yemek
- Kafein içeren içecekler ve alkolün fazla tüketimi
- Yağlı ve baharatlı besinlerin tüketilmesi
- Stres ve duygusal travmalar
- Çikolata ve soda gibi besinlerin aşırı tüketimi
- Gastrit veya sindirim sistemine ilişkin diğer enfeksiyonlar (özellikle Helicobacter Pylori adlı bakterinin enfeksiyonu)
- Safra kesesi taşları
- Hiatal herni (mide fıtığı)
- Obezite
- Pankreas iltihabı (pankreatit)
- Sigara ve diğer tütün ürünlerinin kullanımı
- Peptik ülser
- Antibiyotikler ve steroid olmayan antiinflamatuar ilaçların (NSAİİ) kullanımı
- Mide kanseri
Yukarıda verilen yaygın hazımsızlık nedenlerine ek olarak bazı hastalarda yapılan tüm tıbbi araştırmalara rağmen uzun süren hazımsızlık sorunlarına ilişkin herhangi bir nedene rastlanamayabilmektedir. Fonksiyonel dispepsi olarak adlandırılan bu durumda yapısal veya metabolik herhangi bir hastalık olmamasına karşın mide besinleri normal bir şekilde kabul etmez ve olması gerektiği gibi sindiremez. Bu durumda da yaşanılan semptomları kontrol altına almaya yardımcı uygun bir tedavi planı hekim tarafından yapılacak değerlendirmeler sonucunda belirlenerek uygulanmaya başlanabilir.

Hazımsızlık teşhisi nasıl konulur?
Hazımsızlık şiddeti çok hafif olan kişilerde herhangi bir tedavi uygulanmasına gerek yoktur. Bu hastalar az az ve sık sık beslenerek, aşırı yağlı ve baharatlı besinlerden uzak durarak, alkol ve sigara kullanımından kaçınarak, çay ve kahve gibi besinleri azaltarak, düzenli egzersiz yaparak bu sorunların üstesinden gelebilirler. Hafif şiddette hazımsızlık belirtilerini 2 hafta veya daha uzun süredir yaşamasına rağmen herhangi bir rahatlama olmayan ya da ağır şiddette hazımsızlık şikayeti bulunan hastalar vakit kaybetmeden bir sağlık kuruluşuna başvurarak muayeneden geçmelidir. Muayene için öncelikli olarak birinci basamak sağlık kuruluşları tercih edilebilir.
Bu durumda hekimlerin gerekli görmesi durumunda bir üst basamak sağlık kuruluşlarına gerekli yönlendirme yapılacaktır. Muayene esnasında öncelikli olarak hastanın detaylı tıbbi öyküsü alınır. Hastada ve ailesinde bulunan diğer hastalık öyküleri de öğrenildikten sonra fiziksel muayene ile boğaz, karın ve göğüs bölgeleri kontrol edilir. Altta yatan herhangi bir hastalıktan şüphelenilmesi durumunda hekim tarafından bazı tanı testleri istenecektir. Bunlar arasında genellikle kan testleri, gastrointestinal sistemin görüntülmesini sağlayan endoskopi işlemi, biyopsi, H. Pylori adlı bakterinin varlığını araştırmaya yönelik tanı testleri, abdominal ultrason, röntgen, karın bölgesinin bilgisayarlı tomografisi (BT) ve karaciğer fonksiyon testleri gibi uygulamalar yer alır. Daha ağır vakalarda ise daha ileri tanı testleri istenebilir. Bu gibi tanı testlerinin sonuçları hekim tarafından değerlendirildikten sonra hastalığın kesin teşhisi konulabilir ve tedavi süreci başlatılabilir.

Hazımsızlık tedavisi nasıl yapılır?
Hazımsızlık bir hastalık değil semptom olduğundan yukarıda da belirtilen teşhis yöntemleri ile altta yatan hastalıklara ilişkin teşhisler konulduktan sonra hazımsızlık tedavisi de belirlenebilmektedir. Hazımsızlığa ne iyi gelir, mide hazımsızlığına ne iyi gelir gibi sorular hazımsızlık problemi yaşayan pek çok kişinin yanıtını merak ettiği sorulardır. Dispepside tedavinin en önemli parçası, beslenme düzeninin planlanmasıdır. Hazımsızlık problemi ile mücadele eden kişiler az az ve sık sık beslenmeyi alışkanlık haline getirerek her zamankinden daha küçük öğünler yapmaya alışmalıdır. Bu öğünler mümkün olduğunca yavaş tüketilmeli ve besinler çok iyi şekilde çiğnenmelidir. Yüksek yağ ve baharat içeren besinlerden, asitli ve kafein içeren içeceklerin tüketiminden tamamen kaçınılmalıdır.
Domates ve turunçgiller de yüksek oranda asit içerdiklerinden mümkün olduğunca az tüketilmelidir. Sindirim sistemini düzenlemeye yardımcı probiyotik besinler ve yüksek lif içeren gıdalara diyette yeterli miktarda yer verilmelidir. Yemek yedikten sonra birkaç saat boyunca midedeki doluluk hissi geçene kadar yatılmamalı, reflü şikayeti var ise reflü yastığı kullanılmalıdır. Hazımsızlığın tetikleyici nedenlerinden bir tanesi de strestir. Bu nedenle hastaların stresten uzak durması, kendini rahatlatmaya yardımcı hobiler edinmesi ve kendine vakit ayırması hazımsızlığı önlemeye de yardımcı olacaktır. Sigara ve alkol kullanımı bırakılmalıdır. Düzenli egzersiz alışkanlık haline getirilmeli, bu egzersizler öğünlerin öncesinde ve 1 saat sonrasında yapılmalıdır. Dolu bir mideyle egzersiz yapmak hazımsızlığı daha çok arttıracağından kaçınılması gereken bir davranıştır. Midede baskı oluşturacak dar pantolonlar, sıkı giysiler ve korse gibi giysilerin kullanımından uzak durulmalıdır.
Yukarıdaki önlemlere ek olarak hekiminiz tarafından gerekli görülmesi durumunda semptomları azaltmaya veya altta yatan hastalığınızı tedavi etmeye yardımcı ilaçlar da önerilebilir. Bu ilaçlar da düzenli olarak kullanıldığında hazımsızlık sorunu yüzde yüze yakın oranda önlenebilir. Eğer siz de hazımsızlık sorunu yaşıyorsanız ve beslenmenize ilişkin gereken önlemleri almanıza karşın bu sorunların üstesinden gelemediyseniz derhal bir sağlık kuruluşuna başvurarak muayeneden geçmelisiniz. Yapılacak olan muayene ve tanı testlerinin ardından mevcut hastalıklarınızın teşhis edilerek bir an önce tedavi edilmesini sağlayabilir, bu sayede daha sağlıklı bir yaşam sürebilirsiniz.
Sayfa içeriği sadece bilgilendirme amaçlıdır. Sayfa içeriğinde tedavi edici sağlık hizmetine yönelik bilgiler içeren ögelere yer verilmemiştir. Tanı ve tedavi için mutlaka hekiminize başvurunuz.
MEDICALPARK

Mide yanması sık gözlenen bir şikayettir. Özellikle, yemek yedikten sonra midede ve midenin üst tarafında yer alan yemek borusundaki yanma şikayetleri, sık tekrarlanmaya başlandığında bir sindirim sistemi rahatsızlığı belirtisi olabilir. Mide yanması, evde uygulanan basit yöntemlerle tedavi edilebilir. Bununla beraber, bu yöntemlere ve yaşam standardı değişikliklerine rağmen haftada iki kereden daha fazla mide yanması yaşıyorsanız ya da mide yanmanız aralıksız bir iki gün sürüyorsa bir uzman hekime başvurmanız gerekmektedir.

Mide yanması midede ve yemek borusunda hissedilen yanma şikayetidir. Yanma, yemek yedikten sonra, akşam olduğunda, uzanıldığında veya eğilince daha da kötüleşir. Bunun yanında ağızda acı veya asidik tat hissedilebilir.
Mide yanması sebepleri nelerdir?
Mide yanmasının sebeplerine ilişkin bir çok madde sıralanabilir. Aşağıda mide yanması şikayetine neden olan hastalık ve durumlar verilmiştir:
Gastroözofageal reflü: Reflü mide asidinin yemek borusuna geri kaçması ile oluşan bir hastalıktır. Bu rahatsızlık sadece mide yanması değil, mide ekşimesi, göğüs bölgesinde yanma, yutkunma güçlüğü ve kuru öksürük gibi şikayetlere de neden olabilir. Çikolata, kafein, limon, baharatlı, yağlı ve kızartma yiyecekler, sarımsak, soğan ve domates semptomların artmasına neden olabilir.
Gastrit: Gastrit midenin iç yüzeyinde yer alan dokunun enflamasyonudur (iltihaplanma). Gastritte hasta aynı zamanda bulantı, yemek sonrası şişkinlik de hissedebilir. Gastrit tedavi edilmediğinde ülsere dönüşebilir. Ülserler mide kanseri riskini artırır ve mide kanamasına yol açar.
H. pylori enfeksiyonu: Helicobacter pylori (H. pylori) midenin asidik ortamında yaşayabilen bir bakteridir. Bu bakterinin mideye yerleşmesi mide yanması, bulantı, iştah ve kilo kaybı gibi belirtiler gösterir. Toplumlarda çok yüksek oranda bulunur ve uzun süre semptom vermeden seyredebilir.
İlaç kullanımı: Özellikle, steroid olmayan antienflamatuvar ilaç grubuna giren ağrı kesiciler mide yanmalarına neden olabilir. Bu ilaçların başında; aspirin, ibuprofen ve naproksen gelir.
Belirli gıdalara karşı hassasiyet: Çölyak hastalığı olanlar gluten içeren gıdalara karşı, laktoz intoleransı olanlar ise süt ürünlerine karşı reaksiyon gösterebilir. Bu reaksiyon mide yanması haricinde diğer şikayetlere de neden olabilir.
Yukarıda açıklanan durumlar haricinde hazımsızlık, ülser, fıtık, mide kanseri, alkol, sigara ve tütün kullanımı da mide yanmasına neden olabilir.
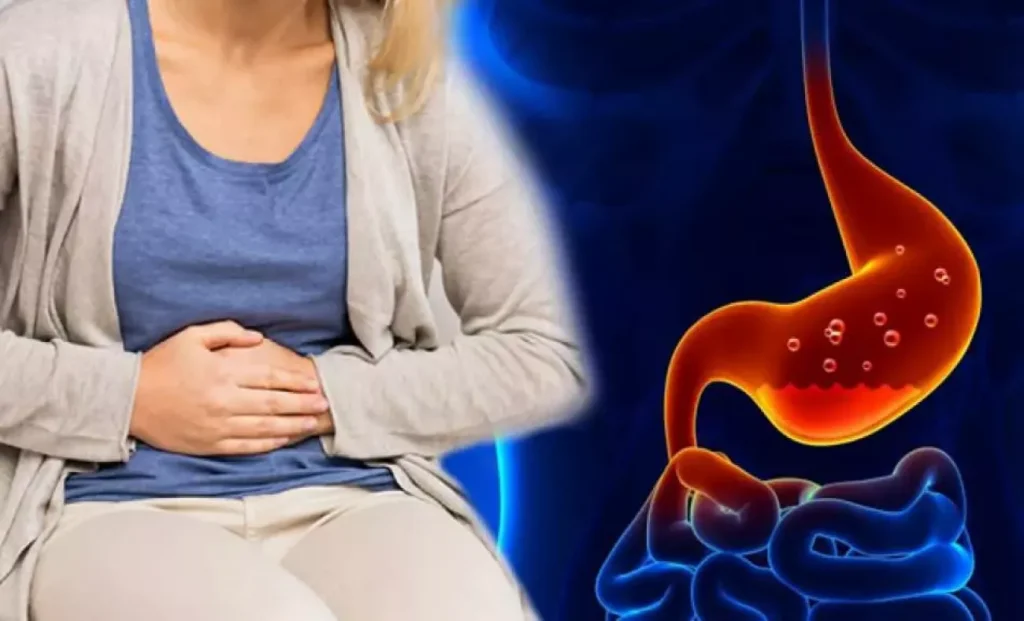
Mide yanması nasıl teşhis edilir?
Mide yanması bir hastalık değil belirti olduğundan, önce mide yanmasına sebep olan hastalık teşhis edilmelidir. Hekiminiz tıbbi öykünüzü alacak ve size muayene edecektir. Bunun yanı sıra midenizi incelemek için endoskopi denen bir tetkik de isteyebilir. Bu tetkikte ucunda kamera olan çok ince bir boru midenizin içerisine ağız yoluyla sokulur ve burada yara olup olmadığı araştırılır. İstenirse küçük bir mide dokusu alınıp incelenmek için laboratuvara gönderilebilir. Doktorunuz H. Pylori enfeksiyonu ya da şüphelendiği farklı rahatsızlıkları elemek için de ek testler isteyebilir.

Mide yanmasının tedavisi altta yatan tıbbi nedene göre farklılık gösterir. Örneğin; şikayetlerinize H. Pylori bakterisi neden oluyorsa, öncelikle doktorunuz bu enfeksiyonu gidermek için bir antibiyotik tedavisi uygulayacaktır. Bunun dışında, böyle bir enfeksiyonunuz yoksa ve hafif gastrit bulguları taşıyorsanız, diyetle desteklenen bir ilaç tedavisi uygulanıp midenin kendisini onarması sağlanabilir. Mide yanmasında tıbbi tedavisinde, mide asidini nötralize etmeye yardımcı olan antasitler, mide asidini azaltabilen H2 reseptör antagonistleri (H2RA), ya da lansoprazol veya omeprazol gibi proton pompa inhibitörleri reçetelenir.

Mide yanması nasıl engellenir?
Midenizi korumak için yapabileceğiniz birçok hayat standardı değişikliği bulunmaktadır. Bunlar aşağıdaki gibi sıralanabilir:
- Sigara ve alkol tüketimini kontrol altına almak: Sigara ve alkolün mide üzerindeki zararları kanıtlanmıştır. Sadece midenizin değil, genel sağlığınızın gelişmesi için bu ürünlerden mümkün olduğunca uzak durmaya çalışabilirsiniz.
- Az ama sık yemek yemek: Yemekleri fazla miktarda yemek, mide duvarının gerilmesine neden olarak midenizin rahatsızlığına katkıda bulunur. Az fakat sık aralıklarla yemeyi alışkanlık haline getirebilirsiniz.
- Mideye zarar veren gıdalardan kaçınmak: Başta kafein olmak üzere, çikolata, soğan, sarımsak gibi gıdalar mide hassasiyetini artırabilir. Ayrıca yemek hazırlarken fazla yağ kullanmamaya dikkat etmek de önemlidir.
- Mideye zarar veren ilaçlardan kaçınmak; yukarıda sayılan ağrı kesiciler haricinde daha birçok ilaç mide mukozasına zarar verebilir. Eczaneden ilaç almadan önce bu durumu eczacınıza bildirebilirsiniz. Ayrıca kronik olarak kullandığınız ilaçlar varsa mide yanması şikayetinizi muhakkak doktorunuza bildirin. Size bu ilaçların alternatifleri varsa reçeteleyebilir ya da bir mide koruyu ilaç tavsiye edebilir. Giysilerinizi gözden geçirmek: Özellikle mide etrafını fazla sıkan kemer, pantolon ya da diğer giyecekler midedeki asitin yemek borusuna kaçmasını kolaylaştırabilir. Bu nedenle mümkün olduğunca daha rahat kıyafetler tercih etmek özellikle reflüsü olanlarda önem kazanmaktadır.
- Yatarken yastığınızı yükseltmek: Reflü gibi hastalıklarda, yatmak mide yanmasını daha da kötüleştirebilir. Yatma zamanı geldiğinde, üst bedeninizi yükseltmek için birkaç yastık kullanabilirsiniz. Reflü yastığı olarak satılan yastıklar, belden yukarınızı yükselterek daha rahat uyumanızı sağlayabilir.
- Yatmadan önce yemek yememek: Midenizin besinleri iyice sindirebilmesi için zaman tanımak iyi bir fikirdir. Bu nedenle yatma saatinize 3 saat kala yemek yemeyi bırakmalısınız.

Mide yanmasına iyi gelen şeyler nelerdir?
Mide yanması için evde uygulanabilecek birçok doğal tedavi bulunmaktadır. Bunlar aşağıdaki gibi özetlenebilir:
- Karbonatlı su karışımı: Karbonat mide asitlerini nötralize ederek, bazı mide yanması ataklarını yatıştırabilir. Bunu yapmak için, bir çay kaşığı karbonatı bir bardak su içinde çözün ve yavaşça için.
- Zencefil: Zencefil yüzyıllarca birçok halk tarafından mide ekşimesi için kullanılmıştır. Zencefil sadece mide yanmasını değil bulantısını da hafifletir. En sevdiğiniz kek tariflerine, çorbalara ve diğer yemeklere rendelenmiş veya doğranmış zencefil kökü ekleyebilirsiniz. Eğer yemeklerde zencefil kullanamıyorsanız, çayını yapıp içebilirsiniz. Zencefil çayı, çiğ ya da kurutulmuş zencefil kökünü kaynayan suda bekleterek yapılabilir. Piyasada hazır satılan zencefil çaylarını da deneyebilirsiniz. Zencefilli de olsa karbonatlı içecek olduğu için zencefilli gazoz tercih etmemelisiniz. Ayrıca bu tip gıdaların içerisinde gerçek madde değil, aroma vericiler bulunur. Meyan kökü: Meyan kökü, mide yanması tedavisinde kullanılan başka bir halk ilacıdır. Yemek borusunun (özofagus) iç yüzeyindeki mukoza kaplamasının artmasına yardımcı olabileceğine inanılır, bu da yemek borusunu mide asidinin neden olduğu zararlardan koruyabilir. Meyan kökü gıda takviyesi olarak tercih edileceği zaman içerisindeki glisirizin denen aşırı şekerli ve zararlı olabilecek maddeyi almamak için DGL (deglycyrrhizinated) formu tercih edilmelidir. Yine de bu maddenin uzun süre veya aşırı kullanımı tansiyonu yükseltip, potasyumu düşürebileceğinden, alınmadan önce mutlaka doktora danışılmalıdır.
- Elma sirkesi: Elma sirkesi yine bazı insanlarda mide yanması ve ekşimesine iyi gelebilir. Bununla beraber elma sirkesi su ile seyreltilerek yavaş yavaş içilmelidir.
- Sakız: 2014 senesinde yapılan bir araştırmaya göre, yemeklerden sonra yarım saat sakız çiğnemek mide yanmasını azaltmaktadır. Bunun olası nedeni, sakızın tükürük üretimini artırarak mide asidinin seyrelmesine katkıda bulunmasıdır. / Sağlıklı günler dileriz… Prof. Dr. Orhan Kocaman

Sindirim sisteminde yemek borusu, mide ve oniki parmak barsağının iç yüzünü döşeyen ve mukoza olarak adlandırılan tabakanın, mide asidi, sindirim enzimleri veya ilaçlarla hasarlanması sonucunda ortaya çıkan derin yaralar ülser veya peptik ülser olarak adlandırılır.
Mide asidi güçlü bir asit olmasına rağmen normal şartlarda midede ve onikiparmak barsağında bir hasar oluşturmaz. Mukoza yüzeyinde mide asidinin mukozaya ulaşmasını engelleyen kalın bir mukus tabakası mevcuttur. Mide mukozasında asit, pepsin ve safra asitleri gibi mukozayı hasarlayabilecek faktörlerle, mukozayı koruyucu faktörler arasında bir denge söz konusudur. Bu dengenin saldırgan faktörler lehine değişmesi mukoza bütünlüğünün bozulmasına ve ülser oluşmasına yol açar. Midede oluşan ülserler gastrik ülser, onikiparmak barsağında oluşan ülserler duoedenum ülseri veya bulber ülser olarak adlandırılır. 3-5mm den 5cm e varan genişlikte olabilirler. Toplumun yaklaşık %10 unun yaşamlarının herhangi bir döneminde peptik ülser hastalığı geçirdiği sanılmaktadır. Erkeklerde kadınlara göre iki kat daha fazla sıklıkta görülür.
ÜLSER NASIL OLUŞUR?
Mide asidi güçlü bir saldırgan fatör olmasına rağmen tek başına ülser oluşturması imkansız gibi görünmektedir. Çünkü ülserli hastaların ancak ¼ inde mide asit salgısı artmıştır ve yarısında da normal sınırlardadır. Mide asit sekresyonunun çok aşırı miktarda arttığı bazı hastalıklarda hemen her zaman ülser oluşumu söz konusu olamakla birlikte bu gibi durumlar çok nadir olarak görülür (Zollinger Ellison sendromu gibi). Bununla birlikte asit olmadan ülser olamayacağı deyimi (No acid No ulcer) günümüzde halen geçerliliğini sürdürmektedir, zira mide asit sekresyonunu baskılamadan mide veya duodenum ülserini iyileştirmek mümkün değildir. Günümüzde ülserin iki temel sebebi olduğu kabul edilmektedir. Bir çok mide ve oniki parmak barsağı ülserli hasta Helicobacter pylori (HP) adı verilen bir bakteri ile enfektedir (%75).
Diğer bir gurup hastada da uzun süreli aspirin veya steroid olmayan antiromatizmal ilaç (NSAEİ) kullanımı söz konusudur. Dünyada 15 milyon insanın NSAEİ kullandığı, bunların %60 nın mide şikayetleri tanımladığı, %10 unda da mide ve/veya oniki parmak barsak ülseri oluştuğu ve ortalama %3-4 ünde de hastanede yatmayı gerektirecek ciddi komplikasyonların ortaya çıktığı bilinmektedir. Diğer taraftan ülserli hastaların yaklaşık 1/5 inde HP enfeksiyonu veya antiromatizmal ilaç kullanımı saptanamaması ülser etyopatogenezinin henüz tam olarak anlaşılamadığının bir göstergesidir.
Önceki yıllarda ülser oluşumunda önemli bir sebep olduğu düşünülen stres faktörü günümüzde önemini yitirmiş olmakla birlikte vücudun aşırı strese maruz kaldığı durumlarda ( örneğin geniş vücut yanıkları, kafa travmaları ve yoğun bakımda kalmak gibi) ciddi mide ve/veya onikiparmak barsağı ülserlerinin oluşabileceği ve ülserli hastaların strese maruz kalmaları sonrasında şikayetlerinin artabildiği bilinmektedir.
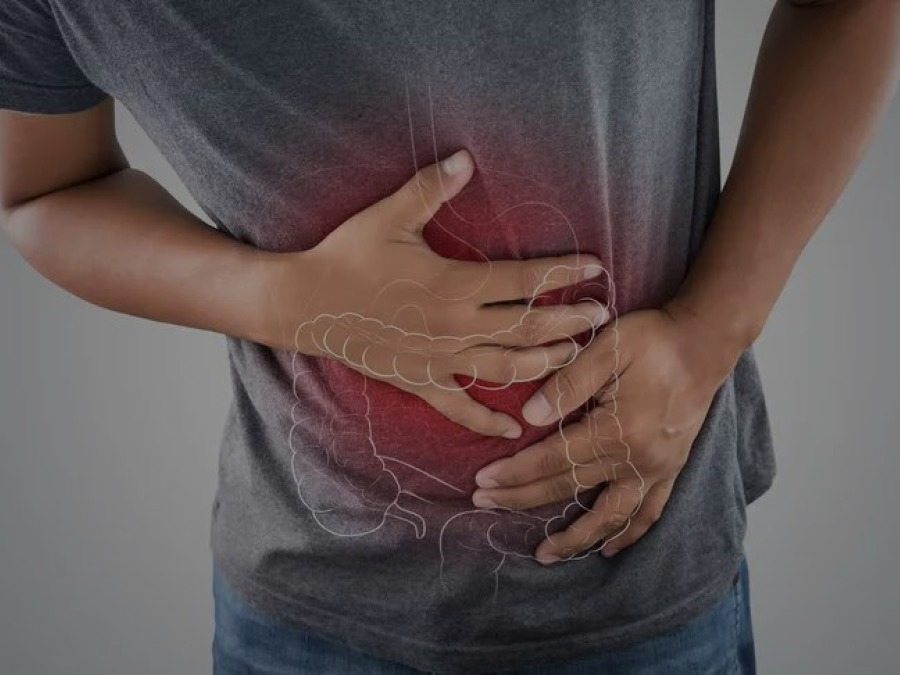
ÜLSERİN BELİRTİLERİ NELERDİR?
Ülserin en sık görülen bulgusu karnın üst kısmında, iki kaburga yayı arasında ve göğüs kemiğinin alt ucu ile göbek arasında genellikle avuç içi ile ifeda edilen bir bölgede hissedilen künt bir ağrıdır. Ağrı, ezilme, kazınma veya yanma şeklinde de olabilir, sırta iki kürek kemiğinin arasına ve karnın yan taraflarına yayılabilir. Gece uykudan uyandırabilir. Ağrı ile birlikte bezen bulantı ve kusma olabilir. Ağrı 15-20 dk dan birkaç saate kadar değişen bir süre devam edebilir. Aç kalma sonrasında başlayabilir.
Genellikle gıda veya antasit alımı ile hafifler veya geçer. Bu nedenle hastalar sık yemek yeme ihtiyacı duyabilirler. Mide ülseri olan hastalarda ağrı yemek sonrasında artma gösterebilir ve şişkinlik ve gaz yakınması daha belirgin olabilir. Bazı hastalarda hiçbir bulgu yokken kanama veya delinme ülserin ilk bulgusu olabilir. Kusma şikayeti ön planda olan hastalarda kilo kaybı görülebilir. Bazı hastalarda şikayetler mevsimsel değişimler göstererek özellikle bahar aylarında şiddetlenebilir.

ÜLSER NASIL TEŞHİS EDİLİR?
Ülser benzeri şikayetlerle doktora başvuran hastalarda başvurulacak teşhis yöntemi ülserin direkt olarak görülerek teşhis edilmesine ve gerektiğinde doku örneği alınmasına imkan veren endoskopidir (Gastroskopi). Nadiren bazı vakalarda baryumlu mide duodenum grafisi tanıda yardımcı olabilir. Mide ülseri şüphesi olan hastalara kanser olasılığını uzaklaştırmak için mutlaka endoskopik inceleme yapılmalı ve incelenmek üzere doku örneği (biyopsi) alınmalıdır.

ÜLSER NASIL TEDAVİ EDİLİR?
Ülser tedavisinde ilk basamak mide asidinin azaltılmasıdır. Asit salgılanması baskılandığında ancak asit ortamda aktif hale gelebilen bir enzim olan pepsin de inaktive edilmiş olur. Günümüzde mide asit salgısını güçlü bir şekilde baskılayan ilaçlar sayesinde ülser tedavisi oldukça başarılı bir şekilde yapılabilmektedir. Aktif ilaç tedavisinin ne kadar süre ile devam edeceğine doktorunuz karar verecektir. Asit salgısının azaltılması yanında ülser tedavisinde ikinci yapılması gereken şey midelerinde HP saptanan hastalarda bu bakterinin tedavi edilmesidir. Bu tedavi genellikle en az iki çeşit antibiyotik içeren 1 veya 2 haftalık tedavi rejimleri kullanılarak yapılır. Hangi tedavi rejiminin seçileceğine doktorunuz karar verecektir.
HP tedavisi özellikle ülser nüksünün önlenmesi bakımından önemlidir. Tek başına bakterinin tedavi edilmesi ülser tedavisi için yetersizdir, ülserin iyileşmesi için mide asidinin yeterli bir süre baskılanması gerekir (genellikle 6-8 hafta). Mide ülserlerinde genellikle daha uzun süreli bir tedaviye ihtiyaç duyulur. Mide ülserleri tedavi sonrasında mutlaka endoskopik olarak kontrol edilmeli ve tamamen iyileştikleri görülmeden hasta takipsiz bırakılmamalıdır. Ülser saptanan hastalarda aspirin ve /veya antiromatizmal ilaç kullanımına ara verilmesi gerekir. Bu ilaçlar çok gerekli olduklarında ancak doktor kontrolünde kullanılabilir.

İlaç tedavisi sürerken hastaların yaşam tarzlarında, sigaranın kullanımının sonlandırılması ve alkol tüketiminin azaltılması gibi bazı değişiklikler yapılması uygun olur. Sigara kullanmaya devam eden hastalarda ülser daha sık tekrarlamaktadır. Acılı, baharatlı ,asitli ve kafein içeren gıda ve içecekler ve alkol ülserin aktif olduğu dönemlerde şikayetlerin artmasına sebep olabileceği için tedavinin erken dönemlerinde tüketilmeleri kısıtlanabilir.
Bunun dışında ülserli hastada özel bir diyet uygulamak gerekmez. Süt içmeyi seven hastaların günde 1-2 bardak süt içmelerine müsade edilebilir. Sütün tedavi amacıyla sık aralıklarla içilmesi sakıncalıdır. Stresli bir yaşam süren hastalarda stresin azalmasına yönelik yaklaşımlar tedavide yardımcı olabilir. ( Hobilere ağırlık verilmesi, psikoterapi, yoga vb.)
Cerrahi tedavi günümüzde ancak tıbbi ve endoskopik tedaviye cevap vermeyen kanama, tıkanma ve delinme gibi komplikasyonlar ortaya çıktığında uygulanmaktadır.
Prof. Dr. H. Mehmet Sökmen
Dünya nüfusunun yaklaşık üçte ikisi Helicobacter Pylori ile enfektedir ve gelişmekte olan ülkelerde, gelişmiş ülkelere kıyasla enfeksiyon oranları çok daha yüksektir. Helicobacter Pylori enfeksiyonu, bulaştığı herkeste hastalığa neden olmaz ama çoğunluğunda gastrit, mide ülseri ve üst ince bağırsak ülserlerine hatta mide kanserine neden olur. Mide kanserinin başlıca nedeni kabul edilen ve aile içi bulaşın çok kolay olduğu bu bakteri türüdür.
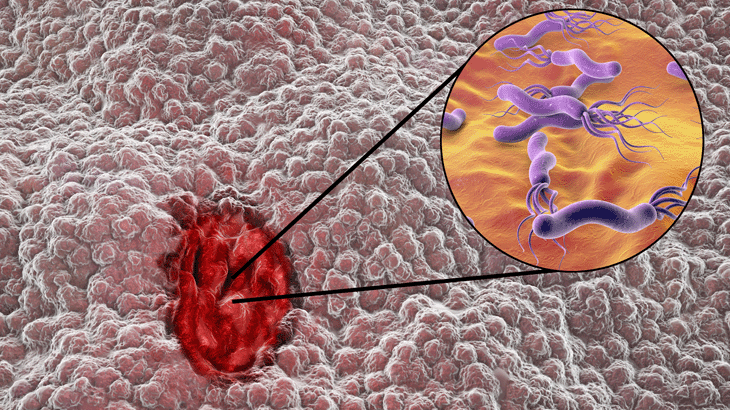
H. pylori, kontamine yiyecek ve sular, tükürük, doğrudan ağızdan ağıza temas yoluyla yayılmaktadır. Bu nedenle aile içi bulaş çok kolay olmaktadır. Çoğu popülasyonda, bakteri ile ilk tanışma çocukluk çağında olur. Mide kanseri, dünyada kansere bağlı ölümler arasında ikinci sıradadır. H. Pylori, mide kanserinin başlıca nedeni kabul edilmektedir. H. pylori ile enfekte kişilerde mide kanseri riskinin sekiz kat arttığı bilinmektedir. Diğer risk faktörleri; kronik gastrit; tuzlu, tütsülenmiş gıda tüketimi, sigara kullanımıdır.
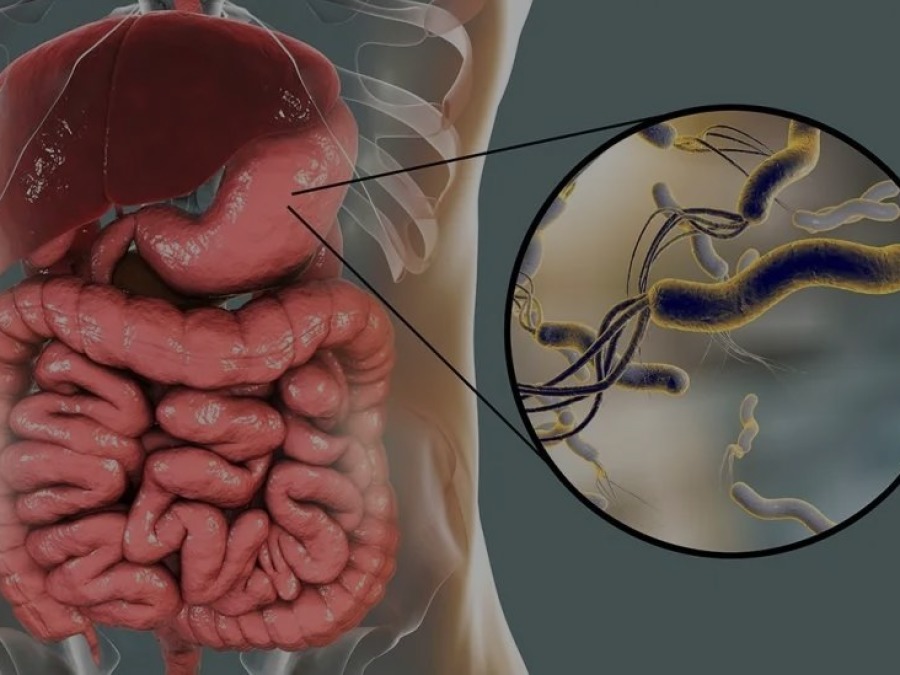
H. pylori bakterileri, cagA adı verilen gen yapıları tarafından üretilen toksini, mide yüzey hücrelerine enjekte etmek için iğne benzeri bir uzantı kullanırlar. Bu toksin mide hücrelerinin yapısını değiştirir ve bakterinin mide yüzeyine yapışmasını kolaylaştırır. Toksine uzun süre maruz kalınması kronik iltihaba ve iltihap daha da ilerlerse kansere neden olur. Ama H. pylori’nin tüm suşları cagA genini taşımaz; taşıyanlar cagA- pozitif olarak adlandırılırlar.

Araştırmalar, cagA pozitif suşlar ile enfeksiyonun, mide kanseri riski ile ilişkili olduğunu, cagA-pozitif H. pylori ile enfekte kişilerin, cagA-negatif H. pylori ile enfekte olmuş bireylerden iki kat daha fazla mide kanseri riski taşıdıklarını ortaya koymuştur.
Mide mukozasına bağlı lenfoid doku (MALT) lenfoması; mide mukozasında bir tür immün hücre olan B lenfositlerinin yavaş çoğalması ile karakterize, nadir görülen bir non-Hodgkin lenfoma türüdür. Bu kanser, erkeklerde ortaya çıkan extranodal (lenf nodlarının dışındaki) non-Hodgkin lenfomanın yüzde 12’sini ve kadınlarda extranodal non-Hodgkin lenfomanın yaklaşık yüzde 18’ini oluşturmaktadır. Normalde, midenin yüzeyi lenfoid (bağışıklık sistemi) dokusundan yoksundur ancak H. pylori enfeksiyon oluşturduğunda bağışıklık yanıtı uyarılır ve oluşan B hücre artışı ardından lenfoma gelişimi olabilir.
Helicobacter Pylori enfeksiyonunun risk oluşturduğu başka kanser türleri var mı?
H. Pylori’yi yok etmek için antibiyotiklerle yapılan kısa süreli tedavinin mide kanseri insidansını azaltabileceği düşünülmektedir. Aktif veya geçirilmiş mide veya onikiparmak bağırsağı ülseri olan kişiler H. pylori açısından mutlaka test edilmeli ve H. pylori tespit edilirse, tedavi edilmelidir. H. pylori enfeksiyonunun test edilmesi ve tedavisi, erken tanı konan mide kanserlerinde ve düşük dereceli MALT lenfoma için de önerilir.
H.pylori tanısı için çeşitli yöntemler kullanılıyor bunlar:
- Endoskopik muayene sırasında hızlı üreaz testi (HÜT) veya kültür
- C14 veya C13 üre kullanılan üre nefes testi (UNT)
- Dışkıda H. pylori antijeninin saptanması (HpsAg)
- H. pylori PCR testi

H. pylori enfeksiyonunun tedavisi oldukça önemlidir. Şu anda bu enfeksiyondan korunmak için aşı bulunmamaktadır ve yakın gelecekte de olması beklenmemektedir. Tedavi için antibiyotikler kullanılmaktadır. Bu antibiyotiklerin etkili olabilmeleri için de beraberinde mide asidini düşüren ilaçlar verilmektedir.
H. pylori tedavisinde kullanılan 2 temel antibiyotik vardır: Birincisi metranidazol, ikincisi ise kloratromisindir. Metranidazol, H. pylori dışında birçok parazit enfeksiyonunda ve genital enfeksiyonlarda, kloratromisin ise özellikle çocuklarda üst solunum yolu enfeksiyonlarının tedavisinde sıkça kullanılmaktadır. Doğal olarak, başka bir enfeksiyon için bu antibiyotikleri kullandığımızda, midemizde taşıdığımız ve henüz varlığını bilmediğimiz H. pylori bakterisi sık sık karşılaştığı bu antibiyotiklere karşı direnç geliştirmeye başlamaktadır. Farkında olmadan dirençli hale getirdiğimiz H. pylori onu tedavi etmeye karar verdiğimizde bize karşı savaşı baştan kazanmış olur.
Bu nedenle farklı ülkelerde yapılan birçok çalışmada H. pylorinin antibiyotik ile tedavisinde başarı oranlarının yüzde 70’e düştüğü gözlenmiştir. Sonuç olarak; gereksiz antibiyotik kullanımı H.pylori tedavisinde bizi zor durumda bırakmakta, onu tamamen yok etmemize izin vermemektedir. Bakterinin ilaçlara dirençli olup olmadığı tespit edilerek tedavi değiştirilebilir. Bu amaçla H. pylori ilaç direnci testleri kullanılmaktadır. Tükürük, kontamine gıdalar ve su ile bulaştığı için aile içi bulaşın hızlı olduğu H. pylori direnç geliştikçe çocuklarımızın sağlığını da tehdit etmektedir.
Helicobacter Pylori ile enfekte hastaların beslenmelerinde nelere dikkat etmesi gerekir?
H. pylori hastalarının hepsi mide kanseri olmaz. Mide kanseri ihtimalini azaltmak için özellikle diyet temelli bir tedavi uygulanabilir. Doğru diyetin gastriti hafiflettiği, kansere neden olan mide mukozasındaki değişiklikleri durdurduğu ve mide kanseri gelişimini geciktirdiği veya önlediği düşünülmektedir. Bilimsel literatürde bir takım potansiyel diyet tedavileri (örneğin; Lactobacillus (probiyotik) içeren gıdalar (Süzme peynir, Yoğurt, Lahana turşusu, Kefir, Pastörize edilmemiş turşu ve zeytin gibi), brokoli filizi, bal, kızılcık ve sarımsak) önerilmiştir.

Mikrobiyoloji Uzmanı Dr. Tutku Taşkınoğlu

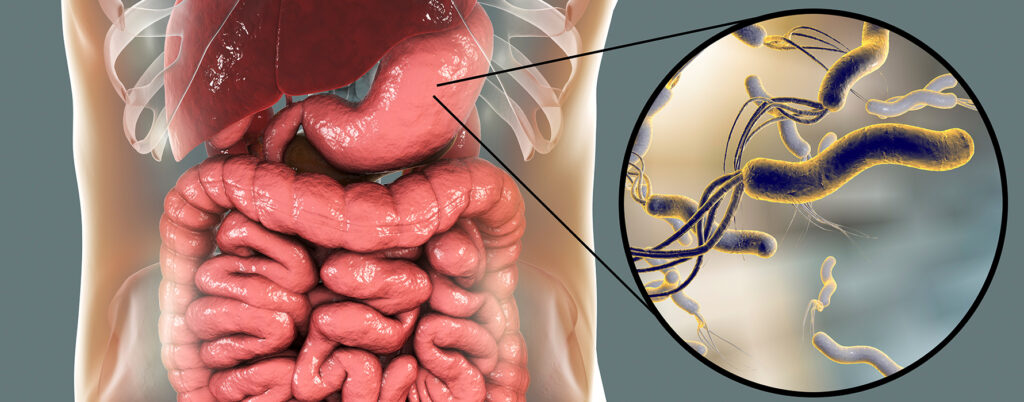
Gastrit mide iç yüzeyini döşeyen zarın iltihaplanmasıdır. Çok fazla mide asidi üretilmesi durumunda ya da mide duvarının koruyucu iç tabakası zarar gördüğünde ortaya çıkar. Aşırı mide asidi, gastrik mukoza ile doğrudan temas eder ve buradaki hücrelere zarar verir.
Genel olarak akut ve kronik gastrit olmak üzere iki formu vardır. Aniden ortaya çıkarsa akut, daha uzun bir sürede gelişirse kronik gastrit adını alır. Akut gastrit, midede ve sırtta şiddetli ağrı, bulantı, kusma ve iştahsızlık ile karakterizedir. Kronik gastrit ise genellikle herhangi bir belirti vermez ya da sadece üst karında rahatsızlık hissi, hazımsızlık, şişkinlik ve öğünlerden sonra dolgunluk hissi gibi hafif belirtiler gösterir.
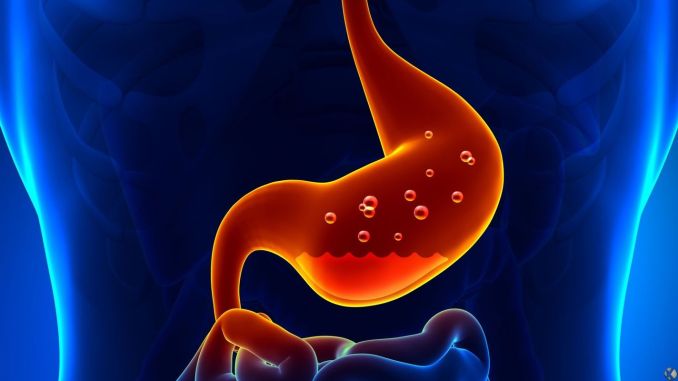
Gastrit neden olur?
En sık görülen gastrit nedeni Helicobacter pylori adı verilen bakterinin neden olduğu enfeksiyonlardır. Diğer gastrit nedenleri arasında aşağıdakiler sayılabilir:
- Sigara kullanımı
- Aşırı alkol tüketimi
- Non steroidal anti inflamatuar ilaçlar olarak bilinen aspirin, ibuprofen gibi ilaçların uzun süreli kullanımı
- Fiziksel stres: Kişinin ciddi bir hastalığa yakalanması, büyük operasyonlar, ciddi yaralanma ve yanıklar
- Zihinsel stres
- Çeşitli bakteriler, virüsler veya mantarlar enfeksiyonları
- Gıda alerjileri
- Radyasyon terapisi
- İleri yaş
- Besin zehirlenmeleri
- Bağışıklık sisteminin kendi vücut hücrelerine saldırması: Bu durumda hastalığa otoimmün ya da A tipi gastrit adı verilir.
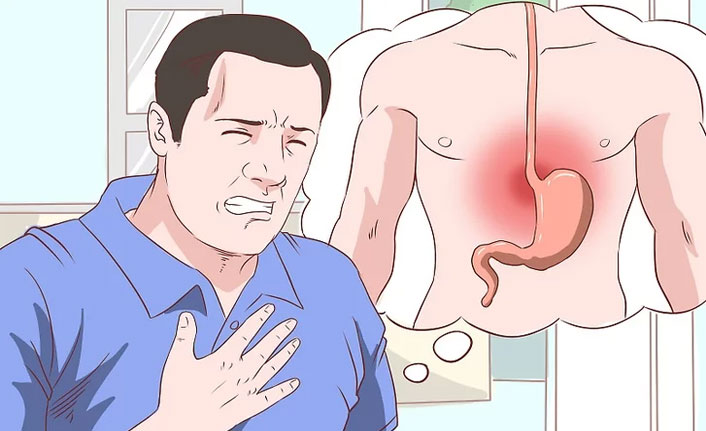
Gastrit belirtileri nelerdir?
Gastrit belirtileri her hastada farklı şekilde ortaya çıkabilir. Bazı hastalarda herhangi bir belirti görülmeyebilir. Akut ve kronik gastrit belirtileri birbirinden farklıdır.
Akut gastrit belirtileri
Akut gastrit için aniden ortaya çıkan karın ağrısı tipiktir. Ağrıyan bölgeye elle baskı yapıldığında ağrıda artma olur. Akut gastritte görülen diğer belirtilerden bazıları;
- Sırt ağrısı
- Bulantı, kusma
- İştahsızlık
- Devamlı geğirme
- Karında doluluk hissi
- Şişkinlik
- Kanlı ya da kahve telvesi şekilde kusma
- Dışkıda kan ya da siyah dışkı
- Mide ekşimesi

Kronik gastrit belirtileri
Kronik gastritli çoğu hasta uzun bir süre boyunca herhangi bir belirti hissetmez. Bazı hastalarda ise şişkinlik, dolgunluk hissi ve geğirme gibi hafif belirtiler görülür. Fakat tedavi edilmezse uzun vadede; mide ülseri, onikiparmak bağırsağı ülseri veya mide kanseri gibi hastalıklara zemin hazırlayabilir.
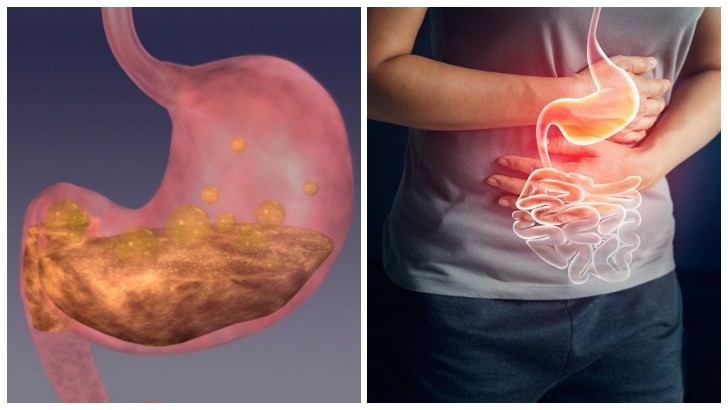
Antral gastrit nedir?
Gastrit, midedeki lokalizasyonuna göre;
- Pangastrit
- Antral gastrit
- Korpus gastriti şeklinde sınıflandırılır.
Antrum adı verilen midenin çıkışından hemen önceki bölümde görülen gastrite antral gastrit denir. Antral gastrit, akut ya da kronik formda ortaya çıkabilir ve belirtileri de buna göre şekillenir. En sık görülen gastrit formudur ve tüm gastritlerin %80’i bu türde ortaya çıkar. Antral gastrit nedeni genellikle Helicobacter pylori bakterisidir.

Kronik gastrit nedir?
Mide zarının sık sık tekrarlayan şekildeki ya da uzun süre devam eden iltihabi durumu kronik gastrit olarak adlandırılır. Kronik gastrit, genellikle belirti vermez veya sadece yemeklerden sonra görülen geğirme veya şişkinlik gibi şikâyelerle seyreden hafif bir rahatsızlığa neden olur. Kronik gastrit farklı nedenlerle ortaya çıkar ve nedenlerine göre tip A, B veya C şeklinde sınıflandırılır:
1) A tipi gastrit (Otoimmün gastrit): Vücut bağışıklık sisteminin mide mukoza hücrelerine saldırması sonucu ortaya çıkan kronik gastrit türüdür.
2) B tipi gastrit (Bakteriyel gastrit): Bakteriyel enfeksiyonlar nedeniyle ortaya çıkan kronik gastrit türüdür. Bu grup gastritlerin çoğunda sorumlu bakteri Helicobacter Pylori’dir.
3) C tipi Gastrit: Kimyasal ya da toksik madde tahrişi nedeniyle ortaya çıkar. Genellikle uzun süreli ilaç kullanımı sebebiyle gelişir. C tipi gastrit için ilaçlar dışındaki diğer tetikleyiciler aşırı alkol tüketimi veya nadiren de biliyer reflü denilen bir rahatsızlıktır. Biliyer reflü, safra sıvısının onikiparmak bağırsağından mideye geri kaçması durumudur.
Gastrit nasıl teşhis edilir?
Tanı için öncelikle hastadan ayrıntılı bir öykü alınır. Hastanın şikâyetleri, tıbbi geçmişi, kullandığı ilaçlar, yeme alışkanlıkları, alkol ve sigara kullanımı ayrıntılı olarak sorgulanır. Daha sonra fizik muayene yapılır. Fizik muayenede karın bölgesinde dokunmakla artan ağrı bulgusu olup olmadığı incelenir. Daha sonra üst karın bölgesi ultrasonografi ile incelenir. Röntgen filmi sadece midede delinme şüphesi varsa çekilir. Kesin tanı için endoskopi incelemesi yapılması gerekir. Endoskopi ucunda ışıklı kamera bulunan tüp şeklindeki cihazla ağızdan girilerek midenin incelenmesi şeklinde yapılır. Endoskopi sırasında gerek duyulursa mideden doku örneği de alınır.
Vücuttaki iltihap ve patojenleri tespit etmek için kan testleri yapılabilir. Örneğin otoimmün gastrit varsa mide hücrelerinin bileşenlerine karşı antikorlar kanda tespit edilebilir. Dışkı incelemesi de yapılabilir. Gastrite bağlı kanamalarda dışkıda kan tespit edilir.

Gastrit tedavisi nasıl olur?
Gastrit genellikle herhangi bir ilaç tedavisine gerek duyulmadan alışkanlıklarda değişiklik ve beslenme önlemleriyle tedavi edilebilir. Bu değişiklikler yeterli olmadığında tedavide çeşitli ilaçlar kullanılır.
- Gastrit tedavisinde ilk adım, mide zarını tahriş eden her şeyden uzak durmaktır. Bu nedenle kahve, alkol ve sigara bırakılmalıdır.
- Belirtiler şiddetli ise, bir veya iki gün boyunca yemek yememek faydalı olabilir. Kural olarak, zaten gastritin alevlendiği dönemlerde iştah kaybı ortaya çıkar.
- Belirtiler biraz daha hafifse kolay sindirilebilir hafif yiyecekler küçük öğünler şeklinde tüketilmelidir.
- Stres nedeniyle tetiklenen gastrit vakalarında meditasyon veya progresif kas gevşetme tekniği gibi rahatlama yöntemleri yardımcı olabilir.
Gastrit tedavisinde mide asidini baskılayıcı antiasitler, proton pompa inhibitörleri, H2 reseptör blokerleri gibi ilaçlar kullanılır. Helicobacter pylori ve diğer bakterilerden kaynaklanan durumlarda antibiyotik tedavisi başlanır. Kronik otoimmün gastrit sıklıkla B12 vitamini eksikliği ile birlikte seyreder. Bu nedenle otoimmün gastrit tedavisinde B12 vitamini enjeksiyonları da yapılır. Gastrit hastalarında beslenme düzeni kadar düzenli sağlık taraması da önemlidir. Pek çok check-up paketi hem kadınlar hem de erkekler için detaylı mide kontrolleri içerir. Check up ne demek diye merak ediliyorsa akla ilk gelecek yanıt kişilerin risk grubunda oldukları hastalıkların hem tespitinin yapılması hem de rutin kontrol avantajı sunmasıdır.
Gastrit diyeti
Diyet, gastrit tedavisinin önemli bir parçasıdır. Gastrit diyetinde Helicobacter pylori bakterilerini yok eden yiyeceklerin düzenli olarak tüketilmesi önerilir. Bu amaçla ev yapımı yoğurt, lahana turşusu, tarhana gibi probiyotikler tüketilebilir. Brokoli içeriğindeki maddelerle, sarımsak geniş spektrumlu antibakteriyel özellği ile Helicobacter pyloriyi öldürücü etkiye sahiptir. Ek olarak araştırmalarla zencefil, elma sirkesi, zerdeçal, kekik kızılcık suyu, ananas, yeşil çay, havuç ve pancar suyunun hem gastriti iyileştirdiği hem de mide bulantısı, mide ağrısı, yanma, şişkinlik ve mide ekşimesi gibi belirtileri hafiflettiği bulunmuştur.


Gastrite iyi gelen yiyecekler ve içecekler arasında;
- Taze meyve ve sebzeler
- Elma, yulaf ezmesi, brokoli, havuç ve fasulye gibi yüksek lifli gıdalar
- Tam tahıllar
- Hindistan cevizi yağı
- Balık, tavuk ve hindi göğsü gibi az yağlı yiyecekler
- Tarhana, ev yapımı yoğurt ve lahana turşusu gibi probiyotikler bulunur.
Gastriti tetikleyen yiyecek ve içeceklerden bazıları;
- Çikolata
- Kahve
- Alkol
- Domates gibi asitli yiyecekler
- Her türlü işlenmiş gıda
- Yüksek yağ ve şeker içeren yiyecek ve içecekler
- Kızartmalar
- Yapay tatlandırıcı içeren yiyecek ve içecekler
- Aşırı baharatlı gıdalar
- Dondurulmuş gıdalar şeklinde sıralanabilir.
Sayfa içeriği sadece bilgilendirme amaçlıdır. Sayfa içeriğinde tedavi edici sağlık hizmetine yönelik bilgiler içeren ögelere yer verilmemiştir. Tanı ve tedavi için mutlaka hekiminize başvurunuz.
MEDICALPARK
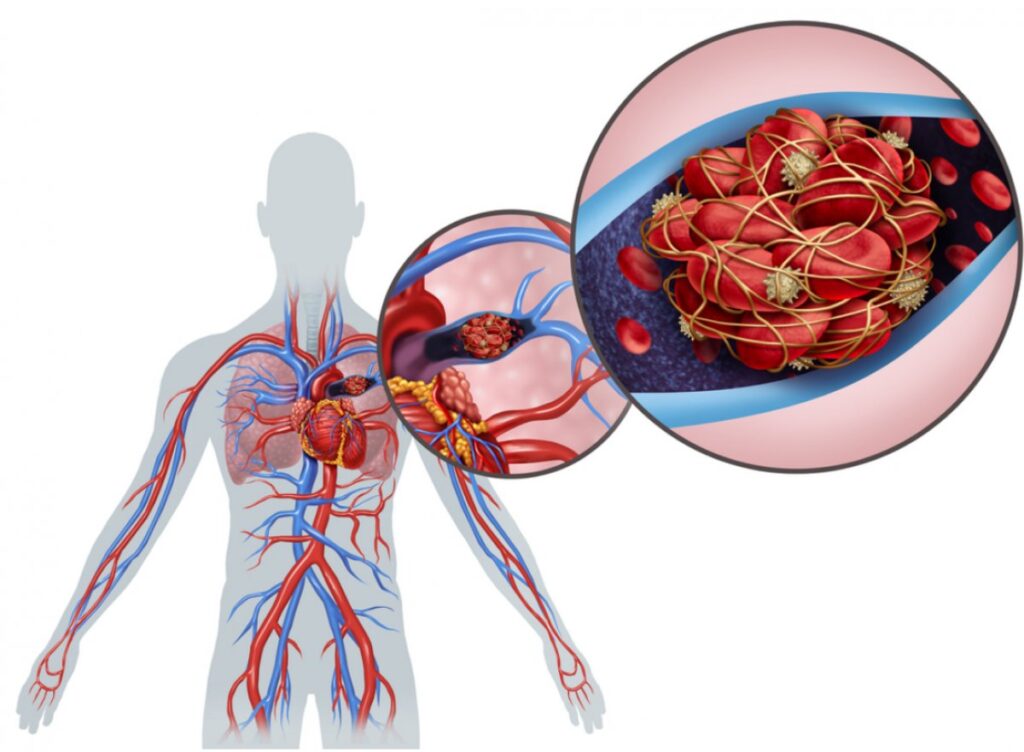
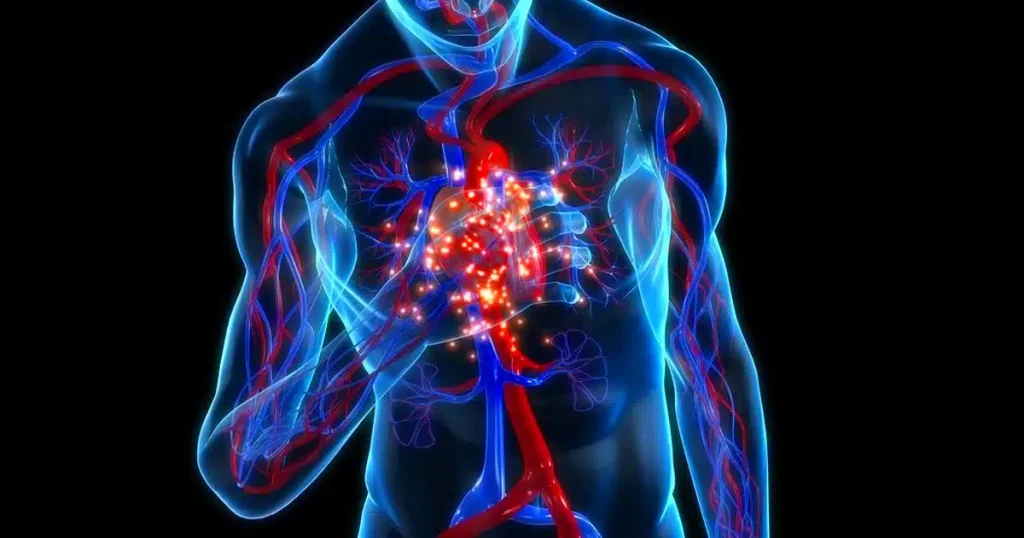
Kalbin sağ karıncığında bulunan oksijen içeriği düşük kan, pulmoner arter adı verilen atar damarlarla akciğerlere taşınır. Akciğerlerde oksijen bakımından zengin hale getirildikten sonra akciğer toplar damarlarıyla tekrar kalbe götürülür. Bu oksijen bakımından zengin kan, kalp tarafından vücudunuzun geri kalanına pompalar. Kalpten akciğerlere kan götüren atar damarlardan birinde kan pıhtısı bulunursa buna pulmoner emboli denir. Oluşan bu pıhtı normal kan akışını engelleyerek belirtilere neden olur.
Akciğer embolisi neden olur?
Akciğer embolisi, sıklıkla kan pıhtısı olan bir materyalin akciğerlerdeki bir atardamara ulaşarak tıkanıklığa neden olduğu durumda meydana gelir. Bu kan pıhtıları en sık olarak bacaklardaki derin damarlardan gelir. Bu durum derin ven trombozu (DVT) olarak bilinir. Çoğu durumda akciğerlerde birden fazla kan pıhtısı görülür. Tıkalı damarların kan götürdüğü akciğer lobları oksijensiz kalarak hasar görür. Bu, akciğer enfarktüsü olarak bilinir. Bu hasar, akciğerlerin vücudun geri kalanına yeterli oksijen sağlamasını zorlaştırır. Nadiren, kan damarlarındaki tıkanmalar, kan pıhtıları dışındaki başka maddelerden kaynaklanabilir. Bu materyallerden bazıları;
- Kırık, uzun bir kemik iliğinden yağ, kolajen veya diğer dokular
- Bir tümörün parçası
- Hava baloncukları şeklinde sıralanabilir.

Akciğer embolisi için risk faktörleri nelerdir?
Her ne kadar herkeste pulmoner emboli ile sonuçlanan kan pıhtısı görülebilse de bazı faktörler riskte artışa neden olur. Akciğer embolisi için risk faktörleri aşağıda ayrıntılı olarak açıklanmıştır.
HASTANIN TIBBİ GEÇMİŞİ
Hastanın kendisi veya aile üyelerinden herhangi birinin geçmişte venöz kan pıhtısı veya akciğer embolisi geçirmiş olması durumu yeni bir emboli için yüksek risk oluşturur. Bu durum hastayı pıhtılaşma bozukluklarına yatkın hale getiren kalıtsal bozukluklardan kaynaklanıyor olabilir. Ayrıca, hastada görülen bazı tıbbi durumlar ve tedaviler emboli riskinde artışa neden olur. Bu faktörlerden bazıları şunlardır;
- Kalp damar hastalıkları. Kardiyovasküler hastalıklar, özellikle kalp yetmezliği, pıhtı oluşumu riskinde artışa yol açar.
- Kanser. Pankreas, yumurtalık ve akciğer kanserleri ve vücudun uzak bölgelerine yayılmış birçok kanser türü kan pıhtılaşmasında görevli bazı maddelerin seviyelerini artırarak akciğer embolisi riskini yükseltir.
- Kemoterapi. Kemoterapi tedavisi, pıhtı oluşum riskini artıran diğer bir risk faktörüdür.
- Ameliyatlar. Cerrahi uygulamalar, kan pıhtılaşmasının önde gelen nedenlerinden biridir. Bu sebeple büyük cerrahi girişimlerden önce ve sonra hastaya pıhtı önleyici ilaçlar verilebilir.
UZUN SÜRELİ HAREKETSİZLİK
Kan pıhtılarının, aşağıdaki gibi uzun süreli hareketsizliğin olduğu dönemlerde oluşması daha olasıdır:
- Yatak istirahati. Ameliyat sonrası, kalp krizi, bacak kırığı, travma veya herhangi bir ciddi hastalık gibi nedenlerle uzun süreli yatak istirahati kişiyi kan pıhtı oluşumuna karşı daha savunmasız hale getirir. Bacaklar uzun süre yatay kaldığında, toplardamar kan akışı yavaşlar ve kan bacaklarda göllenerek pıhtılaşmaya eğilimli hale gelir.
- Uzun yolculuklar. Uzun süreli uçak veya araba yolculukları sırasında sıkışık bir pozisyonda oturmak bacaklardaki kan akışını yavaşlatır ve pıhtı oluşumunu tetkikler.
DİĞER RİSK FAKTÖRLERİ
- Sigara kullanımı. Sigara kullanımı, özellikle diğer risk faktörleriyle birleştirildiğinde, bazı insanları kan pıhtı oluşumuna yatkın hale getirir.
- Aşırı kilolu olmak. Obezite, özellikle sigara içen veya tansiyonu yüksek olan kadınlarda kan pıhtılaşması riskini artırır.
- Östrojen desteği almak. Doğum kontrol hapları ve hormon replasman terapisinde kullanılan östrojen, özellikle sigara kullanan ya da obez kadınlarda akciğer embolisi riskini yükseltir.
- Gebelik. Bebeğin rahim çevresindeki damarlara bası yapması bacaklardan kanın geri dönüşünü yavaşlatabilir. Kan akımında yavaşlama olması veya kanın bacak damarlarında göllenmesi durumunda pıhtıların oluşması daha olası hale gelir.
Akciğer embolisi belirtileri nelerdir?
Akciğer embolisi belirtileri; akciğerlerin ne kadar kadar etkilendiğine, pıhtıların boyutuna ve altta yatan akciğer veya kalp hastalığı olup olmamasına bağlı olarak büyük ölçüde değişiklik gösterir. Yaygın olarak görülen belirti ve şikâyetlerden bazıları şunları içerir:
- Nefes darlığı. Karakteristik olarak aniden ortaya çıkar ve eforla birlikte kötüleşme eğilimi gösterir.
- Göğüs ağrısı. Derin nefes alındığında, öksürürken, yemek yerken, eğilirken ya da hareketsiz durulduğunda artabilir. Göğüs ağrısı eforla daha kötü hale gelir; ancak dinlenmekle geçmez.
- Öksürük. Kanlı ve balgamlı öksürük görülebilir.
- Sırtta ağrı
- Aşırı terleme
- Baş dönmesi
- Sersemlik
- Bayılma
- Mavi dudak ve tırnaklar
Akciğer embolisi ile birlikte ortaya çıkabilecek diğer belirtiler şunları içerebilir;
- Genellikle baldırda ortaya çıkan bacak ağrısı veya şişmesi
- Nemli ve soluk cilt (siyanoz)
- Vücut ısısında yükselme
- Aşırı terleme
- Hızlı veya düzensiz kalp atışı
- Baş dönmesi veya fenalık hissi
Ayrıca sayılan belirtilere ilave olarak bacaklarınızdan birinde (genellikle baldırda) ağrı, kızarıklık ve şişme görülebilir. Bunlar akciğer embolisinin en sık nedeni olan ve derin ven trombozu (DVT) olarak adlandırılan bacakta kan pıhtısı oluşumu belirtileridir. Akciğer embolisi hayatı tehdit eden bir sağlık problemidir. Bu sebeple açıklanamayan nefes darlığı, göğüs ağrısı veya kanlı balgama neden olan öksürük gibi şikayetlerde derhal acil servise başvurulmalıdır.
Akciğer embolisi tedavisi nasıl yapılır?
Akciğer embolisi acil bir durum olduğundan şüphesi varsa kesin tanı için istenilen test sonuçları alınmadan önce hastaya pıhtılaşma önleyici ilaç enjeksiyonu yapılır. Antikoagülan adı verilen bu ilaçlar mevcut kan pıhtılarının büyümesini ve yeni pıhtıların oluşumunu önler. Testler pulmoner emboli varlığını doğrularsa, en az 5 gün antikoagülan ilaç enjeksiyonlarına devam edilir. Ayrıca takip eden 3 ay boyunca ağızdan pıhtılaşma önleyici tablet tedavisi de verilir. Hastalıkta erken teşhis ve tedaviyle tam iyileşme beklenir. Nadiren, akciğerden pıhtıyı çıkarmak için ameliyat gerekebilir.
Akciğer embolisi tedavisi ne kadar sürer?
Derin ven trombozuna bağlı akciğer embolisinde kan sulandırıcılarla tedaviye 3 ila 6 ay devam edilir. Önceden kan pıhtısı durumu olanlarda ise daha uzun sürelerle ilaç kullanımı gerekir. Kanser tedavisi gibi risk faktörleri varsa risk faktörleri devam ettiği sürece tedaviye devam edilir.
Akciğer embolisi geçirenler nelere dikkat etmeli?
Bir defa akciğer embolisi geçiren bireylerde rahatsızlığın tekrarlama riski artar. Pıhtı oluşma riskinden korunmak için alınabilecek bazı önlemler vardır. Bunun için bacaklarda derin ven trombozu belirtilerini bilmek ve takip etmek önemlidir. Bacaklarda derin ven trombozu göstergesi olan aşağıdaki belirtilerden herhangi biri fark edildiğinde derhal acil yardım istenmelidir:
- Şişme
- Ağrı
- Hassasiyet
- Isı artışı
- Kızarıklık
Pulmoner emboli geçiren bireylerin, hastalığın tekrar etmesini önlemek için uzun sürelerle kan inceltici ilaçlar kullanması gerekir. Kan inceltici kullananların beslenmelerine de dikkat etmesi gerekir. Örneğin, kanın pıhtılaşmasına yardım eden K vitamininden zengin besinlerden uzak durmakta fayda vardır. Bu amaçla doktorun da görüşünü aldıktan sonra K vitamininden zengin yeşil yapraklı sebzeler, balık, karaciğer ve bazı bitkisel yağ türlerinin tüketimini kısıtlamak gerekebilir.
Pek çok insan pulmoner emboliden hemen sonra yürüyebilir ve hafif ev işleri yapabilir. Ancak bu hastalar kolayca yorulabilir veya solunum güçlüğü çekebilir. Bu sebeple doktorlar hastaların güç ve nefesini artırmaya yardımcı olması için özel egzersizler verecektir.
Bacaklarda pıhtı oluşumunu önlemek için kompresyon çorapları olarak bilinen özel çoraplar kullanmak yararlı olur. Bu çoraplar ayak bileğine doğru indikçe daha da daralır ve bu da bacak kaslarının kan yukarı hareket ettirmesine yardımcı olur.
Bunların dışında fazla kilolardan kurtulmak, sigarayı bırakmak, mecbur olmadıkça uzun yolculuklara çıkmaktan kaçınmak akciğer embolisinden korunmak için gereklidir.
Sayfa içeriği sadece bilgilendirme amaçlıdır. Sayfa içeriğinde tedavi edici sağlık hizmetine yönelik bilgiler içeren ögelere yer verilmemiştir. Tanı ve tedavi için mutlaka hekiminize başvurunuz.
MEDICALPARK
Göğüs Hastalıkları Bölümünde Hangi Hastalıkların Tanı ve Tedavisi Yapılır?
Branş dahilinde yer alan tüm akciğer hastalıklarının tetkik, takip ve tedavisi, göğüs hastalıkları bölümü hekimlerince yapılır. Kişiyi günlük aktiviteleri yapmaktan alıkoyan, yaşam kalitesini düşüren, rahatsızlık veren, solunum sisteminde ve akciğerde oluşan pek çok hastalık bulunur. Öksürük, göğüs, sırt ve omuzda oluşan ağrılar, hırıltılı solunum, balgam, horlama, öksürük ile birlikte görülen kan, hâlsizlik, sadece geceleri görülen terlemeler, ateş, iştahsızlık ve kilo kaybı gibi pek çok şikayete yol açan hastalıklar, göğüs hastalıkları bölümü tarafınca takip ve tedavi edilir. Bu hastalıklardan bazıları şöyledir:
- Akciğer embolisi
- Akciğer kanseri
- Alerjik akciğer hastalıkları
- Kronik öksürük
- Obstrüktif akciğer hastalıkları olarak bilinen astım, bronşektazi ve KOAH
- Halk arasında akciğer zarında sıvı birikmesi olarak bilinen plörezi
- Pnomotoraks ya da diğer bir deyişle akciğerin sönmesi
- Pnömoni olarak tanımlanan zatürre
- Sebebi henüz bilinmeyen, akciğer tutulumuna neden olan ve tedavi edilebilen bir tür hastalık olan; sarkoidoz
- Sigara bağımlılığı, bırakma yöntemleri ve sigaraya bağlı olarak gelişen hastalıklar
Hastalık özelinde, hekim öncelikle hastanın kapsamlı öyküsünü dinler. Fizik muayenenin ardından gerekli gördüğünde radyolojik görüntüleme yöntemlerine ve laboratuvar testlerine başvurulabilir. Aynı şekilde hastanın durumuna, öyküsüne ve muayenesine bağlı olarak solunum fonksiyon laboratuvarında ek testler yapılabilir. Göğüs hastalıkları uzmanı, hastalığın tanısını koyduktan sonra uygun tedavi yöntemini belirler ve hastanın mevcut durumuna bağlı olarak ayaktan takip ya da yatarak tedavi eder.
Solunum Fonksiyon Testleri Nelerdir?
- Yavaş Vital Kapasite Testi: Spirometre cihazı ile akciğer kapasitesinin belirlenmesinde kullanılan bir test yöntemidir. Bu test sırasında hasta, ağız ve burnunu kapatacak şekilde takılan maskenin içinde derin nefes alır ve ardından bırakır. İnspirasyon olarak bilinen nefes alma işlemi sonrasında yavaş bir ekspiryum, yani nefes verme işlemi yapılması sonucu, cihaz dışarı atılan gaz miktarını ölçümler. Sakin bir solunum sırasında akciğerlere giren ve çıkan hava miktarı belirlenir.
- Zorlu Vital Kapasite Testi: Derin bir nefes alma işleminden sonra hızlı ve güçlü bir şekilde nefesin verilmesiyle ölçülen hava hacmidir. Sağlıklı kişiler, akciğer kapasitelerinde bulunan havanın %80’ini 6 saniye ve daha kısa bir sürede boşaltır. Bazı hastalıklara bağlı olarak bu süre çok daha fazla uzayabilir. Spirometre cihazı ile yapılan bu test aracılığıyla akciğerlerde ve solunum sisteminde var olan obstrüksiyon, yani tıkanma ya da solunuma engel olan durum hakkında bilgi sahibi olunur.
- Difüzyon Testi: Akciğerlere alınan ve verilen hava miktarı ile akciğer yüzey alanının belirlendiği bu testte, hastaya helyum içerikli bir gaz karışımı maske aracılığıyla verilir. Hastanın bu gazı içine çektikten sonra 10 saniye süreyle içinde tutması istenir. Sürenin sonunda havanın dışarı verilmesi istenir. Böylece akciğerlere alınan ve verilen gaz miktarı, cihaz tarafından karşılaştırılır ve kaybolan gaz miktarı hesaplanır.
- Reversibilite Testi: Bronkodilatasyon testi olarak da bilinen bu test öncesinde, hastanın düzenli olarak kullandığı ilaçlar hekim tarafından sorgulanır. Hastanın cihaza bağlı maske içinde normal bir şekilde nefes alıp vermesi istenir. Daha sonra nefes açıcı etkili bir fısfıs yapılır ve test aynı şekilde tekrar edilir. Solunumu tıkayıcı ya da solunum kapasitesini düşüren etkenler gözlenir.
Solunum ile ilgili şikayeti olan hastalara öykü ve muayene sonrasında ilk olarak uygulanan solunum fonksiyon testleri, fonksiyon bozukluklarını ve bu bozuklukların derecesini saptamada kullanılır. Pek çok farklı solunum fonksiyon testi yöntemi, ayırıcı tanı ve hastalığın seyrinin takibinde uygulanır.
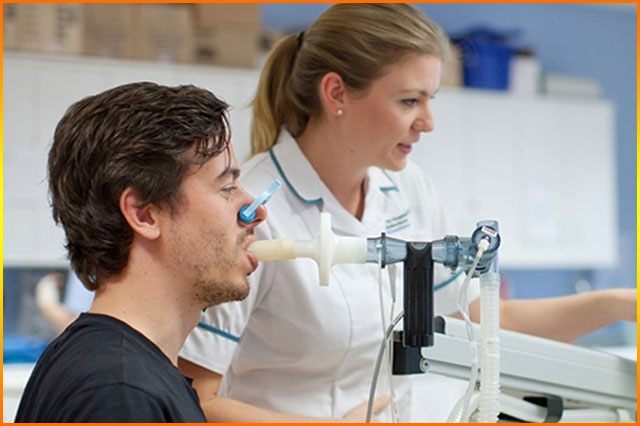
Solunum Fonksiyon Testleri Kime Yapılır?
Solunum fonksiyon testleri, halk sağlığını ilgilendiren hava kirliliği ve sigara kullanımı gibi epidemiyolojik araştırmaların yanı sıra aşağıda belirtilen durumlarda da sıklıkla uygulanan bir yöntemdir:
- Açıklanamayan nefes darlığı problemi varlığında
- Nefes darlığına sebep olan durumun, kalbe mi yoksa akciğere mi bağlı olduğunun anlaşılması gerektiğinde
- Yoğun bakım ünitesinde yatan hastaların takibinde
- Hava yolunda var olan obstrüksiyonun saptanmasında
- Egzersiz sırasında gelişen durumların belirlenmesinde
- Tedaviye verilen yanıtın izlenmesinde
- Ameliyat öncesi risk faktörlerinin değerlendirilmesinde
- Nefes alıp vermeyi zorlaştıran hastalığın tanısının netleştirilmesinde
Ucunda ışık kaynağı ve optik görüntüleme cihazı bulunan bronkoskopi cihazı ile solunum yolları detaylı ve direkt olarak incelenebilir. Bu ünitede yer alan bronkoskopi cihazı ile çoğunlukla kanlı balgam çıkaran, balgamında tümör hücresi bulunan, akciğer grafisi ya da tomografisinde anormallik bulunan, kanser şüphesi olan, nedeni henüz saptanamamış öksürük şikayeti olan ve nefes borusuna yabancı cisim kaçan hastaların görsel olarak incelenmesi yapılır.

Uyku laboratuvarında ise horlama, uykuda nefesin kesilmesi ve uyku apnesi gibi şikayetlerin sebebi araştırılır. Hastaların bir gece süreyle, özel olarak hazırlamış uyku odasında uyuması ve bu süre zarfında, kamera ve bilgisayara bağlı elektrotlar aracılığıyla sürekli olarak hastaya ait verilerin kaydedilmesi sonucu elde edilen bilgiler ışığında hastanın değerlendirilmesi yapılır.
MEDICALPARK
Uyku Apnesi


Nedenleri
Uyku apnesi sendromu nedenlerine göre, santral (merkezi), obstrüktif (tıkayıcı) ve bu ikisinin birlikte görüldüğü karma tip olmak üzere üç farklı başlık altında değerlendirilebilir. Santral uyku apnesi sendromunda beynin nefes al komutu vermediği ve solunumun beyin kaynaklı durduğu uykuda solunum bozukluğuna denir.

Tıkayıcı uyku apnesi sendromu erkeklerde daha sık görülmesine rağmen, kadınlarda da menopoz döneminde kendini gösterebilmektedir. Çeşitli hormonların, kilonun ve anatomik faktörlere bağlı olarak hava yollarında tekrarlayan daralmaların ve kapanmaların olmasıdır.
Uyku apnesi uyku sırasında solunumun kesintilere uğramasına neden olur. Uyku apnesi sendroumu; yüksek sesle horlayan, aşırı kilolu, yüksek tansiyonlu, burun veya boğaz bozukluğu olan kişilerde daha fazla görülür. Uyku apnesi, kanda düşük seviyelerde oksijen ve yüksek seviyelerde karbondioksite neden olur. Burnun içinden başlayarak ağız içine kadar uzanan ve hava yollarını daraltan tüm solunum hastalıklarına bağlı durumlar uyku apnesine neden olabilir.
Uyku apnesi yüksek tansiyon ve düzensiz kalp atışı, kalp krizi ve inme veya gündüz uyku hali ile ilişkili olabilir. Uyku apnesi genellikle uyku sorunlarına bağlı diğer hastalıklar sebebiyle gelişebilir. Nedeni tam olarak bilinmese de uyku apnesine yol açabilecek bazı durumlar ise;
- Başka bir uyku bozukluğuna bağlı rahatsızlıklar
- Üst solunum yollarına bağlı hastalıklar
- İlaç kullanımı
- Madde bağımlılığı
- Aşırı kilolu olmak
- Büyümüş adenoidlerdir (geniz eti)

Uyku apnesinin başlıca belirtileri arasında uykuda solunum durması gelmektedir. Bu hastalığa sahip kişilerin çoğu gece uykularında solunumların durduğunu fark etmezler.
Vücut solunum yapmayı durdurunca beyin uyandırma komutu verir. Uyku apnesine sahip kişiler gece defalarca uyanabilir fakat bunu fark etmeyebilirler. Uyku apnesine sahip olan kişilerde görülen olası belirtiler aşağıdaki gibidir;
- Gündüz uykusuzluk
- Baş ağrısı
- Sinirlilik
- Konsantrasyon eksikliği
- Hafıza sorunları
- Horlama
- Boğaz ağrısı
- Ağız kuruluğu
- Yüksek tansiyon
- Kalp ritim bozukluğu
Tanı Yöntemleri
Uyku ile uzun dönemde şikayetleri olan kişilerin en kısa sürede bir doktora görünmeleri gerekiyor.
Hekiminiz öncelikle tıbbi öykünüze başvuracak ve ardından fizik muayene uygulayacak. Uyku apnesi şüphesi halinde genellikle istenen test halk arasında uyku testi olarak bilinen polisomnografidir.
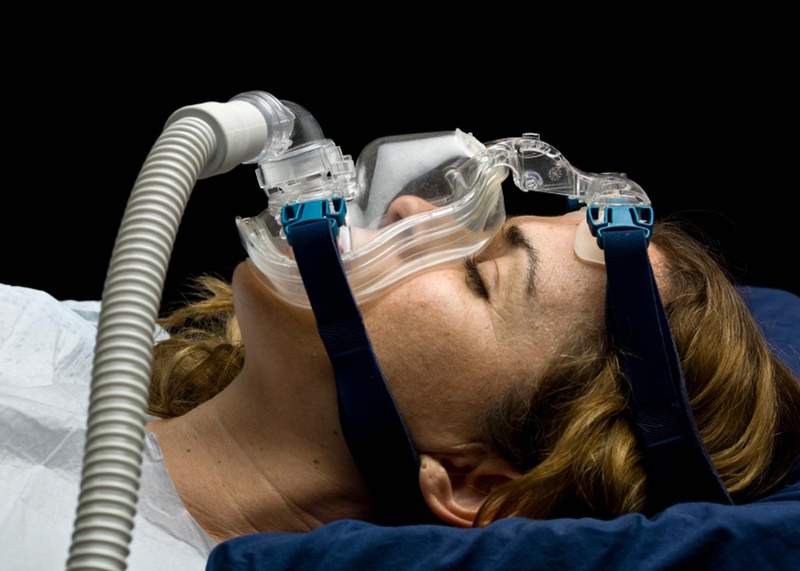
Uyku laboratuvarında vücuda yerleştirilen elektrotlarla hastanın uykusu izlenmesiyle uygulanan bu test, uyku apnesi tansının konmasında faydalı olduğu gibi, apnenin hangi çeşit olduğunun tespit edilmesinde de işe yarıyor.
Hastanın talebine göre hekiminde uygun görülmesiyle birlikte Polisomnografi testleri testler evde de yapılabiliyor. Uykudan 1 saat önce vücuda bağlanan elektrotlar yaklaşık 6 ila 7 saat süresince kayıt alabilir. 4 saatlik bir uyku sonuç almak için oldukça yeterlidir. Apne ve hipoapnenin sayıları tanı koymada en önemli etkenlerden biridir. Apne, uyku esnasında solunumun durması, hipoapnesi ise yavaşlamasıdır. Eğer kişinin, bir saatlik zaman diliminde beşten fazla kez solunumu durmuşsa o kişiye uyku apnesi tanısı konulabilir.
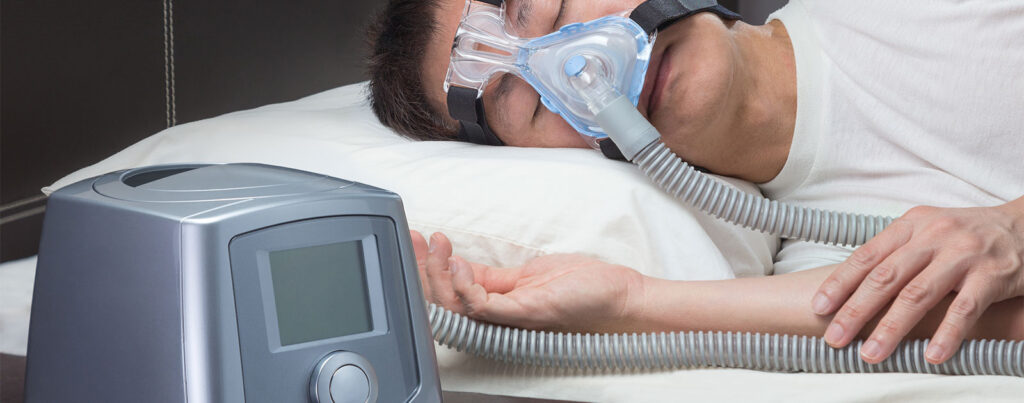
Uyku apnesi, tedavi edilmesi gereken ciddi bir uyku bozukluğudur. Tedavisi, apne çeşidine, apnenin derinliğine ve kişinin solunum yollarının özelliğine göre çeşitlenir.CPAP adı verilen bir “hava makinesi” bu tedavi yöntemlerinden biridir. Bu cihaza bağlı bulunan maske hastaya takılır ve doktor tarafından belirlenen basınçlı havaya hastaya iletir.
Cihaz gece boyunca kullanılır ve basınçlı hava sayesinde solunum yollarının kapanması önlenir. Böylelikle hasta uykusunda nefes durması gibi sorunlar yaşamaz ve uyku düzeni daha kaliteli hala gelir.

Ayrıca uyku apnesi hastası olan kişilere yaşam tarzlarında da değişiklik yapmaları önerilmektedir. Horlamanın azaltılması ve uyku apnesi semptomlarınızı iyileşmesi için kişilerin yaşam tarzında yapacakları değişikliklerde son derece önemlidir. Horlama veya uyku apnesi sendromu yaşayan kişilere öncelikle sigara ve alkolü bırakmaları, kilolarını kontrol altına almaları, düzenli olarak spor yapmaları, uykudan hemen önce ağır yemekler yememeleri, yan pozisyonda uyumaları gibi basit ama hayatlarını kolaylaştırmayı sağlayan önerilerde bulunuyor.
Bazı hastalara diş hekimi tarafından, alt çeneyi öne iterek hava yolunu açmaya yarayan özel bir aparat hazırlanıyor. Son olarak uyku apnesi sendromunda yukarıdaki tedavi seçeneklerinin olumsuz sonuç alınması durumunda veya boğaz yapılarının (geniz eti, küçük dil) hava yolunu tıkadığı durumlarda boğazda uyku sırasında hava yolunu daraltan dokuların azaltılması veya tamamen ortadan kaldırılmasını içeren bir operasyon planlanabilmektedir.
ACIBADEM
Kronik Öksürük

Kronik öksürük sekiz hafta veya daha uzun süren öksürük olarak tanımlanır. Altta yatan birçok neden kronik öksürüğe sebep olabilir. Ancak çoğu durumda altta yatan neden tedavi edilirse kronikleşen öksürük kaybolacaktır. Kronik öksürük, kişiyi hem fiziksel hem de ruhsal açıdan etkileyebilir. Kronik öksürükle birlikte gelen uykusuzluk, idrar kaçırma gibi durumlar kişinin günlük hayatını da önemli derecede etkileyebilir. Kronik öksürüğün şiddetli olduğu durumlarda kusma, baş dönmesi ve bayılma hissine sebep olabilir. Kronik öksürük sigara içen kişilerde içmeyenlere oranla daha sıklıkla görülmektedir.

Geniz akıntısı
Astım
Reflü hastalığıdır
Ancak unutmamak gerekir ki akciğer kanseri, bronşiektazi, KOAH, konjestif kalp hastalığı, tüberküloz gibi hastalıklar da kronik öksürüğe neden olabilmektedir. Bu nedenden ötürü 8 haftayı geçen öksürüklerde sağlık kurumlarına başvurmak ve öksürüğün nedeninin tespit edilmesi oldukça önemlidir.

Kronik öksürük tanısında hekiminiz tıbbi öykünüzü dinledikten sonra yapacağı fizik muayeneyle bir takım tanılar koyabilmektedir. Bu tanıları kesinleştirmek için isteyebileceği kimi testler şunlardır:

Balgam Testi
Akciğer enfeksiyonlarından şüphelenilen kimi durumlarda balgamda mikroplar araştırılabilir.
Burun veya Boğaz Sürüntüsü
Bu testler üst solunum yolları enfeksiyonlarında kullanılabilir.
Spirometre
Bu test, akciğerlerin uç noktalarına kadar havayı ileten bronşların genişliğini ve bu bronşlardan iletilen havanın miktarını ve hızını tespit etmekte kullanılır. Astım ve KOAH gibi hastalıkların tanısında yeri vardır.
Peak Flowmetre
Bu test solunum esnasında akciğerlerinize alıp verdiğiniz havanın hızını ölçer.
Metakolin Testi
Eğer solunum yollarınız metakolin – yaygın bir astım tetikleyicisi – teneffüs ettikten sonra daralırsa, astım tanısı doğrulanabilir.
Akciğer Röntgeni
Bir akciğer röntgeni, akciğerlerin yapısıyla ilgili bilgi verir ve zatüre gibi kimi hastalıkların teşhisinde kullanılabilir.
Bilgisayarlı Tomografi (BT) Taraması
Bu test, göğüs boşluğunun detaylı yapısını gösterir, bunun yanı sıra akciğerle kimi hastalıklarla ilgili önemli bulgular verir.
Bronkoskopi
Solunum yollarına ucunda kamera olan esnek veya esnek olmayan bir boru ile girilerek solunum yollarının doğrudan görüntülenmesi işlemidir. Eğer varsa yabancı cisimleri çıkarmaya veya şüpheli alanlardan örnekleme yapmaya uygundur.

Kronik öksürük tedavisi, bu duruma yol açan altta yatan tıbbi duruma bağlı olarak değişiklik gösterebilir. Kronik öksürüğe neden olan durum belirlendikten sonra tedavi yöntemine karar verilir. Kronik öksürüğün tedavisinde kullanılan bazı yöntemler ise;
- Öksürük şurupları
- Alerji ilaçları
- Astım için inhalant ilaçlar
- Tümörler veya tıkanmalar için cerrahi müdahale
Yukarıdaki yöntemlerin dışında yaşam tarzında yapılan değişikliklerde kronik öksürüğün tedavisinde kullanılmaktadır.
- Daha fazla su içmek
- Ortam havasını nemli olmasını sağlamak
- Sigarayı bırakmak
ACIBADEM SAĞLIK GRUBU
Atelektazi Belirtileri Nelerdir?
Atelektazi herhangi bir bulgu göstermeyebileceği gibi, kendisine eşlik eden veya sebep olan hastalıkların belirtileriyle beraber aşağıdaki şekilde ortaya çıkabilir:
- Nefes darlığı
- Hava açlığı
- Hızlı ve yüzeyel soluma
- Uzun süreli öksürük
- Hırıltı

Detaylı bir tıbbi öykü ve muayenenin ardından hekiminiz tanıyı netleştirmek için aşağıdaki gibi kimi tetkiklere başvurabilir:
Akciğer Röntgeni
Atelektazinin saptanmasında genelde ilk kullanılan tetkiktir.
Bilgisayarlı Tomografi (BT)
Akciğerin detaylı görüntülenmesi sağlanarak atelektazinin akciğerin hangi kısmını etkilediği tespit edilebilir.
Arteriyel Kan Gazı
Bu testi, kanda oksijen, karbondioksit ve bir takım bileşenlerin miktarını kontrol eder ve kanın asitlik düzeyini saptar. Solunum sıkıntısının derecesini tayin etmek için kullanılır.
Bronkoskopi
Ana solunum yolları ve bronşlara gönderilen bir kamera ile bronş sistemindeki darlık ve tıkanıklıkların tespit edilmesini sağlar.
Atelektazi tedavisinde atelektaziye neden olan durumun mümkünse ortadan kaldırılması amaçlanmaktadır. Mukus tıkaçlarını seyrelterek öksürük ile dışarı atılabilmesi için kimi ilaçlara başvurulabilir. Solunum fizyoterapisi ile mukus tıkaçlarının dışarı atılması, akciğer kapasitesinin arttırılması ve akciğerlerin alt kısımlarına daha rahat hava girişi sağlanabilir. Hekiminiz atelektazinin akciğer enfeksiyonları nedeniyle ortaya çıktığı düşünüyorsa, uygun antibiyotikler tedavinin bir parçası olarak kullanılabilir.
Özellikle ameliyat sonrası komplikasyon olarak ortaya çıkan atelektazilerde oksijen desteği sağlanarak tedavi mümkün olabilmektedir. Yabancı cisim nedeniyle olduğu saptanan atelektaziler bronkoskopi esnasında yabancı cismin mümkünse çıkarılmasıyla çözülebilir. Eskiden geçirilmiş akciğer enfeksiyonları gibi nedenlerle oluşan uzun süreli (kronik) atelektazilerde, hastalık odağı olan bölge tekrarlayan akciğer enfeksiyonlarına yol açabilir. Bu gibi durumlarda atelektazi odağı olan parça cerrahi olarak çıkartılarak hem hastalığın tedavisi, hem de ileride gelişebilecek tekrarlayan akciğer enfeksiyonlarının önlenmesi sağlanabilir.
ACIBADEM
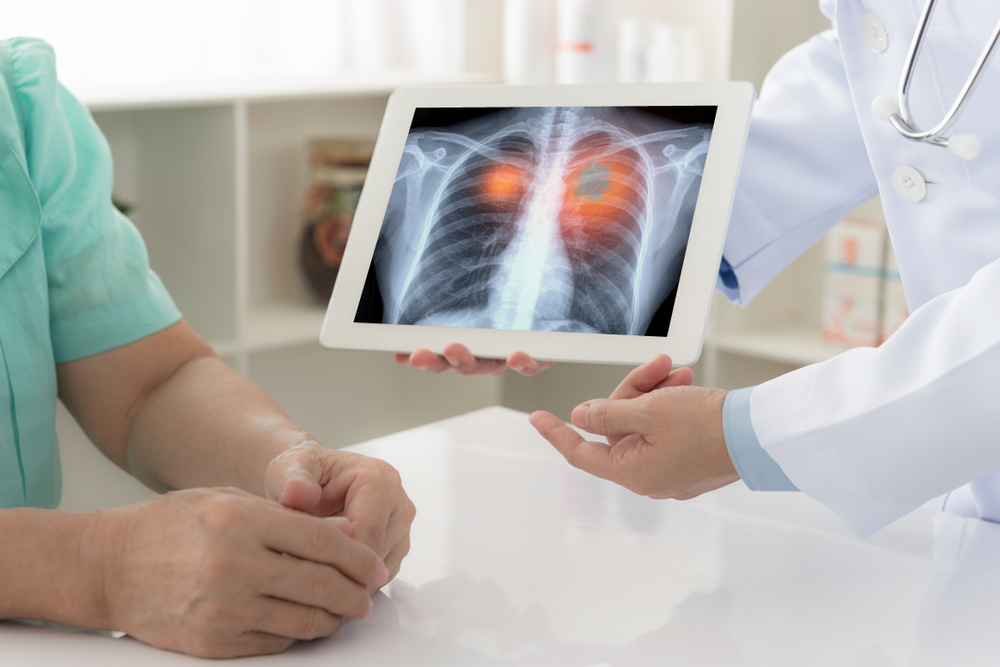
Nedenleri
Trakeobronkomalazinin (TBM) nedeni, doğuştan veya sonrada kazanılmış olmasına göre değişiklik gösterebilir.
Sonradan meydanada gelen trakeobronkomalazinin (TBM), bilinen bir nedeni yoktur. Fakat aşağıdakiler de dahil olmak üzere diğer durumlarla ilişkili olabilir:
- Uzamış entübasyon (hastane yatışı sırasında kullanılan solunum tüpü)
- Trakeostomi (nefes almak için boyun bölgesinde cerrahi bir delik açılması)
- Uzun süreli tahriş ve kronik obstrüktif akciğer hastalığın (KOAH)
- Trakea veya bronşları sıkıştıran tümörler veya kistler
Belirtiler
Hem doğumsal hem de edinilmiş trakeobronkomalazi (TBM) belirtileri, başka solunum rahatsızlıklarını da taklit ederek yavaş yavaş ortaya çıkabilir.Trakeobronkomalazi (TBM) olan çocuklar, kendi yaşıtlarına göre daha sık solunum yolu enfeksiyonlarına sahip olabilir ve iyileşme süreçleri diğer çocuklara oranla daha uzun sürebilir.
- Trakeobronkomalazinin (TBM) diğer belirtileri ise şunlardır:
- Hırıltılı öksürük
- Nefes darlığı
- Hırıltı
- Sık alt solunum yolu enfeksiyonları veya inflamasyon
- Stridor (nefes alırken gürültülü veya tiz bir ses çıkarma)
Tanı Yöntemleri
Trakeobronkomalazi (TBM) tanısı, fizik muayene ve tıbbi öykünüzün hekiminiz tarafından değerlendirilmesi sonrası ortaya çıkar. Hekiminiz tanıyı kesinleştirmek amacıyla testler isteyebilir. Bunlardan bazıları;
Pulmoner Fonksiyon Testi (PFT)
Akciğerler tarafından solunan havanın hacmini ve hızını ölçmek için yapılan bir test olup, hastalığın şiddetinin tespitinde kullanılır.
Bilgisayarlı Tomografi (BT) Taraması
Göğüs boşluğunu ve içerisindeki organların anatomisi ile, sonunum yollarının çökmesine neden olabilecek potansiyel dış bası unsurlarının (kitle, lenf düğümü vb) tespitinde kullanılır.
Bronkoskopi
Tıkanıklıkları kontrol etmek için solunum yollarına bronkoskop adı verilen, ucunda kamera olan sert veya elastik bir hortum yerleştirilerek doğrudan gözlenmesidir.
Tedavi Yöntemleri
Trakeobronkomalazi (TBM) tedavisi, nedenine ve trakeal veya bronşiyal çöküşün şiddetine bağlıdır. Trakeobronkomalazi (TBM) tedavileri arasında;
Cerrahi
Trakeanızın çökmüş bölgesi çıkarılır ve diğer bölümler birleştirilir.
Havayolu Stent Yerleştirme
Bronkoskop kullanarak, hava yolunu açık tutmak için bir stent (silikon veya metalden yapılmış tüp) yerleştirilebilir.
Sürekli Pozitif Hava Yolu Basıncı (CPAP)
Semptomları daha ağır olan hastalar için, CPAP cihazı takılarak hastanın uyku sırasında hava yolunun açık kalması ve rahatlaması sağlanır.
ACIBADEM SAĞLIK GRUBU
Pulmoner Hipertansiyon

Pulmoner hipertansiyonda, pulmoner arteriyoller ve kılcal damarlar olarak adlandırılan akciğerdeki küçük damarlar daralır tıkanır. Bu, kanın kalpten akciğere gönderilmesini zorlaştırır ve akciğerlerin atardamarlarındaki basıncı arttırır. Basınç arttıkça, kalbin alt sağ odacığı akciğerlerinize kan pompalamak için daha fazla çalışmalıdır. Bu durum sonuç olarak kalp kasının yorulmasına, zayıflamasına ve bozulmasına neden olacaktır. Pulmoner hipertansiyonnun nedenleri çok farklı olduğu için, tedaviye başlamadan önce pulmoner hipertansiyonnun altında yatan nedenin açıkça belirlenmesi çok önemlidir. Pulmoner hipertansiyon, tedavi ile kontrol altına alınmadığı takdirde, zaman içinde kalbin zayıflamasına ve hastaların az sayılacak bir fiziksel aktivite ile dahi nefes nefese kalmalarına sebep olabilen ve sonunda kalp yetmezliğine ve ölüme neden olabilen ilerleyici bir hastalıktır.

Nedenleri
Kalpte iki üst odacık (atrium) ve iki alt odacık (ventrikül) vardır. Her zaman kan kalpten geçerken, sağ alt oda (sağ ventrikül) kanı büyük bir kan damarı (pulmoner arter) ile akciğerlere pompalar.
Akciğerlerde kan, vücuttan topladığı karbondioksiti bırakır ve akciğerlere gelen havadaki oksijeni alır. Oksijen açısından zengin olan kan daha sonra kalbin sol tarafına doğru akar. Normal olarak, kan akciğerlerdeki damarlardan kolayca akar.Pulmoner hipertansiyon hastalığında, akciğerlerdeki damar yapılarını oluşturan hücreler bir takım değişikliklere uğrayarak damar duvarlarının sertleşmesine ve kalınlaşmasına neden olur; akciğer damarları elastikiyetini kaybederek sert bir hal alırlar.
Bu durum, kanın akciğer damarlarındaki akmasını zorlaştırır, kalbin bu damarlara kan gönderebilmesi için daha basınçlı bir atım hareketi yapmasını gerektirir; dolayısıyla pulmoner arterlerdeki kan basıncını arttırır.
Risk Faktörleri
Pulmoner hipertansiyon her yaşta ve cinsiyette tüm insanları etkileyebilecek bir hastalıktır, ancak bazı risk faktörleri hastalığa yakalanma olasılığını artırmaktadır. Tanımlanmış kimi risk faktörleri şunlardır:
- Kronik Obstrüktif Akciğer Hastalığı
- Ailede pulmoner hipertansiyon öyküsü
- Obezite ve obstrüktif uyku apnesi: Obezite tek başına bir risk faktörü olmamakla birlikte, obezite obstrüktif uyku apnesi ile birleştirildiğinde pulmoner hipertansiyon için bir risk faktörü olabilmektedir.
- Cinsiyet: Yapılan çalışmalarda nedeni tespit edilemeyen pulmoner hipertansiyon kadınlarda erkeklere göre yaklaşık iki buçuk kat daha fazladır.
- Bağ doku hastalıkları olarak adlandırılan ve damar çeperini etkileyebilecek kimi romatolojik hastalıklar pulmoner hipertansiyon riskini arttırabilir.
- Sol kalp diyastolik disfonksiyonu: Akciğerlere gönderilen kanın oksijenlendikten sonra vücuda gönderilmek üzere kalbin bu kez sol tarafına gelmesi gerekir. Bu hareketi yaptıran kuvvetlerden biri de sol kalbin gevşemesi (diyastol) esnasında oluşan vakum kuvvetidir. Bu vakum kuvvetinin bozulduğu (diyastolik disfonksiyon) durumlarda kan kalbe geri çekilemeyerek akciğerlerde göllenir ve kalbin sağ tarafından akciğere kan gönderilmesine karşı akciğerlerde bir direnç, yani pulmoner hipertansiyon oluşturur.
- İnterstisyel Akciğer Hastalığı: Kabaca akciğer dokularının sertleşmesi şeklinde tarif edilebilecek bu hastalıkta akciğer damarları da etkilenir ve pulmoner hipertansiyon oluşur.
- Pulmoner tromboemboli: Akciğerin damarlarına bir kan pıhtısının yerleşmesi sonucu bu damarların tıkanması veya daralması olarak tanımlanabilecek pulmoner tromboemboli, pulmoner hipertansiyona neden olabilir.
- Sarkoidoz: Sebebi bilinmeyen bir şekilde vücudun çeşitli bölgelerinde iltihap hücrelerinin hatalı bir şekilde toplanarak vücuda tepki vermesiyle ortaya çıkan sarkoidoz hastalığı, akciğeri tutması halinde akciğer dokularına zarar vererek pulmoner hipertansiyona neden olabilir.
- Orak hücre hastalığı: Orak hücre hastalığında kırmızı kan hücreleri belli şartlar altında orak şekli alarak ince damarlardan geçemez ve bunları tıkar. Bu tıkanıklıkların akciğer damarlarında olması halinde pulmoner hipertaniyon ortaya çıkabilir.
Tanı Yöntemleri
Pulmoner hipertansiyonun erken teşhis edilmesi zordur çünkü sıklıkla rutin fizik muayenede saptanmaz. Durum daha ilerlemiş olsa bile, belirtileri ve semptomları diğer kalp ve akciğer rahatsızlıklarına benzerdir.
Şikayetleriniz doğrultusunda teşhis konulabilmesi için hekiminiz tıbbi ve aile geçmişinizi gözden geçirilerek, fizik muayene yapacaktır. Fizik muayene sonucunda pulmoner hipertansiyon şüphesinin olması durumunda tanıyı netleştirmek, durumun ciddiyetini belirlemek ve nedenini öğrenmek için çeşitli testler istenebilir:
Elektrokardiyogram (EKG)
Elektrokardiyogram kalbin elektriksel hareketlerini gösterir ve anormal ritimleri tespit edebilir. EKG’de rastlanabilecek sağ kalp yüklenmesi gibi bulgular pulmoner hipertansiyon tanısında önemlidir.
Akciğer Röntgeni
Akciğer röntgeninde, pulmoner hipertansiyonun ileri evrelerinde saptanabilecek genişlemiş akciğer ana atardamarları, akciğerin ince damarlanmasının kaybolması ve kalbin genişlemiş görüntüsü gibi bulgular tespit edilebilir.
Ekokardiyogram
Ekokardiyogram, kalbin “hareketli” bir görüntüsünü üreten ultrason testidir. Bu resimler kalp kasının durumunu, kalp kapakçıklarını ve doğumsal anormallikleri kontrol eder. Bu ağrısız test genellikle sağ kalpteki basınçları tahmin ederek ve kalbin ne kadar iyi çalıştığını değerlendirerek, pulmoner hipertansiyon tanısının desteklenmesi için kullanılır. Ayrıca şüpheli veya risk faktörleri bulunan bireylerde tarama amacıyla da kullanılabilmektedir.

Kan Testleri
Olası bir akciğer pıhtısı (pulmoner tromboemboli) durumunda kanda D-Dimer bakılabilir. Bunun yanısıra, beyin natriüretik peptid (BNP) kan testi, kalbin üzerindeki gerginliğin değerlendirilmesine yardımcı olabilir. Hastaların tedaviye nasıl yanıt verdiğini izlemek için kullanılır.
Solunum Fonksiyon Testleri
Bu testler, nefes alma mekanizmalarını ve akciğerlerin hava rezervlerini ölçer. Pulmoner hipertansiyonun nedenini saptama konusunda önemli bilgiler verir.
Akciğer Tomografisi
Hassas bir görüntüleme tekniği olan bilgisayarlı tomografi, göğüs röntgenden daha ayrıntılı görüntüler sağlar. Bu test, kalbin büyüklüğüne ve işlevine bakmak ve daha da önemlisi akciğerin arterlerindeki kan pıhtılarını kontrol etmek için kullanılabilir.
Egzersiz Testi
- Pulmoner hipertansiyonun kişinin günlük aktivitelerini ne kadar sınırladığını tespit etmek için çeşitli egzersiz testleri kullanılır. Bu testler şunları içerir:
- 6 Dakika Yürüyüş Testi: Bir insanın 6 dakikada ne kadar yürüyebileceğini ölçer; egzersiz kapasitesini tahmin etmek için kullanılır. Tanı ve tedavinin takibinde kullanılan önemli bir yöntemdir.
- Efor testi: Egzersiz kapasitesinin ölçülebildiği bir başka testtir.
- Kardiyopulmoner Egzersiz Testi: Özellikle kardiyak indeksin, yani kalbin debisinin vücuda yeterliliğinin tespitinde kullanılan bir testtir.
- Kardiyak Kateterizasyon: Pulmoner hipertansiyon tanısının kesinleştirildiği bu testte kasık veya bilek gibi ana bir damar içinden kalbe gönderilen ince bir kateter yardımıyla kalp odacıklarının basınçları ölçülür ve kalbin hareketleri doğrudan gözlenebilir.
Pulmoner hipertansiyonun tedavisi temelde pulmoner hipertansiyona neden olan hastalığın tedavisi, pulmoner hipertansiyonun ilerlemesinin durdurulması ve hastanın yaşam kalitesinin arttırılması amacıyla yapılmaktadır. Tedavide tansiyon hastalığının tedavisinde de kullanılan damar gevşetici kimi ilaçlar, kalbin pompa gücünü düzenleyen ilaçlar, kanın akciğerde göllenmesini ve pıhtılaşmasını engelleyebilecek kimi ilaçlar tek başlarına veya birlikte kullanılabilir. Bunların yanı sıra uygun hastalarda oksijen desteği verilebilir. Hekiminiz yeme alışkanlıklarının değişikliği, bir takım egzersizler gibi yaşam şekli değişiklikleri de tavsiye edecektir. Bazı olgularda, özellikle tedaviye rağmen hastalıklarında iyileşme görülmeyen ve tıbbi açıdan sakınca görülmeyen hastalarda akciğer veya kalp-akciğer nakli bir seçenek olabilir. Her türlü nakil işlemi nakledilen organın reddedilmesi gibi riskler içermekle beraber bu riskleri ortadan kaldırmak için gerekli tedaviler uygulanmaktadır.
Nakil bekleyen hastalarda veya tedaviye rağmen iyileşme saptanamayan hastalarda atriyal septostomi adı verilen yöntemle kasık damarından girilip kalbe ulaşılarak, kalbin sağ ve sol kulakçıkları arasında bir delik oluşturulur; bu şekilde kalbin sağ tarafındaki odacıkların basıncının düşürülmesi hedeflenir. Bu yöntem uygun hastalarda hastalık semptomlarını hafifletmek için kullanılmakla beraber pek çok riski beraberinde taşır; bu nedenle hastalığın esas tedavi protokolleri arasında yer almaz ve rutin olarak kullanılmamaktadır. Pulmoner hipertansiyonu bulunan doğurganlık çağındaki kadın hastalarda gebelik ihtimalinin yaşamsal tehlikeler içerebilmesinden ötürü aile planlaması konusunda mutlaka tıbbi destek ve görüş almaları tavsiye edilmektedir.
ACIBADEM SAĞLIK GRUBU
Kistik fibrozis nedir?

Kistik fibrozis nedir?
Kistik Fibrozis, çoğunlukla akciğerleri olmak üzere bağırsaklar, pankreas, karaciğer ve böbrekleri etkileyen genetik bir hastalıktır. Hastalığa bağlı olarak mukus, ter ve sindirim sularını üreten hücreler düzgün şekilde çalışamaz. Kistik fibroz hayatı tehdit edici olabilir ve hastalar normalden daha kısa bir ömre sahiptir. Hastalık her iki ebeveyni bozuk geni taşıyan bireylerde görülebilir. Hastalığa bağlı sık karşılaşılan kronik vadeli sorunlar, tekrarlayan akciğer enfeksiyonlarının bir sonucu olarak nefes alma güçlüğü ve balgamlı öksürüğü içerir. Kistik fibrozisin kesin bir tedavisi yoktur. Bununla birlikte iyi beslenme, mukus inceltme ve balgam atılımını artırmak için adımlar atmak yaşam kalitesini yükseltmede yardımcı olabilir.
Kistik fibrozis belirtileri nelerdir?
Kistik fibrozis belirtileri her hastada aynı değildir. Hastalığın ciddiyetine göre farklı farklı belirtiler görülür. Hatta aynı kişide bile belirtiler zaman içinde kötüye ya da iyiye doğru gidiş gösterebilir. Bazı insanlar ergenlik ya da yetişkinlik dönemine kadar herhangi bir belirti yaşamazlar. Kistik fibrozis hastası bireyler, terlerinde normal seviyeden daha yüksek tuz barındırır. Ebeveynler, çocuklarını öptükleri zaman tuz tadını alabilirler. Diğer belirti ve bulgulardan çoğu solunum sistemi ve sindirim sistemi ile ilişkilidir. Bununla birlikte, kistik fibrozis tanısı konan erişkinlerde, artmış iltihaplı pankreas atakları (pankreatit), kısırlık ve tekrarlayan akciğer enfeksiyonları gibi bazı komplikasyonların görülmesi daha olasıdır.
SOLUNUM SİSTEMİ BELİRTİLERİ
Kistik fibrozis ile ilişkili koyu kıvamlı ve yapışkan akciğer salgısı (mukus), akciğerlerin içine ve dışına hava taşıyan hava yollarını tıkar. Bu, aşağıdaki gibi bazı belirtilerle kendini belli eder:
- Devamlı olan balgamlı öksürük
- Hırıltılı solunum
- Nefes darlığı
- Egzersiz yaparken tıkanma
- Tekrarlayan akciğer enfeksiyonları
- İltihaplı burun pasajı veya burun tıkanıklığı
SİNDİRİM SİSTEMİ BELİRTİLERİ
Kıvamlı mukus, pankreastan ince bağırsağa sindirim enzimlerini taşıyan tüpleri de tıkayabilir. Bu sindirim enzimleri olmadan bağırsaklar, yenilen gıdalardaki besin maddelerini tamamen sindiremez ve ememez. Sonuç olarak aşağıdaki gibi bazı belirtiler görülür:
- Kötü kokulu yağlı dışkı
- Bebeklerde kilo alımında yetersizlik ve büyüme geriliği
- Özellikle yeni doğanlarda bağırsak tıkanıklığı
- Ciddi kabızlık
- Karında şişkinlik
- Mide bulantısı
- İştah kaybı
Sürekli kabızlık nedeniyle, dışkılama sırasında anüs etrafında sık sık gerginlik oluşması sonucu rektum denilen kalın bağırsağın son kısmı anüsten dışarı sarkabilir. Rektal prolapsus adı verilen bu durum çocuklarda ortaya çıkarsa mutlaka kistik fibrozisten şüphelenmek gerekir. Bu durumda ebeveynler, kistik fibrozis hakkında bilgili bir doktora danışmalıdır. Çocuklarda rektal prolapsus bazen ameliyat gerektirebilir. Kistik fibrozlu çocuklarda rektal prolapsus, geçmişe oranla artık daha az görülür. Bu da kistik fibrozisin erken dönemde test edilmesi sonucu erken teşhis ve tedavisine bağlıdır.
Kişi kendisinde ya da çocuğunda kistik fibrozis belirtilerinden şüphelenirse veya aile bireylerinden birisi kistik fibrozis tanısı almışsa hastalığın test edilmesi konusunda bir sağlık kuruluşuna başvurmakta fayda vardır. Kişinin solunum güçlüğü çekmesi durumunda acil tıbbi yardım istenmelidir.
KİSTİK FİBROZİS NEDENLERİ NELERDİR?
Kistik fibroziste, vücutta bulunan bir gendeki mutasyon nedeniyle hücre içi ile dışı arasındaki tuz hareketini düzenleyen bir proteinin yapısı değişir. Sonuç olarak, solunum, sindirim ve üreme sistemlerinde katı, yapışkan bir mukus üretimi ve terde fazla tuz atılımı ortaya çıkar. İlgili gen içinde birçok farklı kusur bulunabilir. Gen mutasyonunun tipi, belirtilerin ciddiyetiyle ilişkilidir.
Hastalık otozomal resesif olarak kalıtılır. Bu hastalığın ortaya çıkabilmesi için, kişinin her iki ebeveynden mutasyonlu genin bir kopyasını almış olması gerektiği anlamına gelir. Eğer çocuk bozuk genin sadece tek bir kopya alırsa, kistik fibrozis gelişmez. Bununla birlikte, bu çocuklar hastalığın taşıyıcısı olur ve geni kendi çocuklarına aktarabilir.
Kistik fibrozis tanısı nasıl konur?
Türkiye’de 2015 yılından beri, yenidoğanlarda kistik fibroz konusunda düzenli olarak tarama testleri uygulanmaktadır. Tarama testi sayesinde hastalığın erkenden teşhis edilmesi tedavinin hemen başlamasını olanaklı hale getirir. Bu da tedaviden daha iyi sonuçlar alınmasını sağlar. Bu tarama testinde, ayak topuğundan alınan kan örneğinde, pankreas tarafından salınan IRT isimli bir kimyasalın seviyesine bakılır. Erken ya da zor doğumlar nedeniyle yenidoğan IRT seviyeleri yüksek olabilir. Bu nedenle, kistik fibrozis tanısını doğrulamak için başka testlere ihtiyaç duyulur.
Teşhisi onaylamak için IRT düzeylerini kontrol etmenin yanı sıra genetik testler de kullanılır. Doktorlar ayrıca, kistik fibrozdan sorumlu gen üzerindeki özelleşmiş kusurları test etmek için genetik testler yapabilir.
Bir bebeğin kistik fibrozis olup olmadığını değerlendirmek için, doktorlar bebek en az 2 haftalıkken ter testi de yapabilirler. Ter testi sırasında küçük bir cilt alanına ter üreten bir kimyasal madde uygulanır. Daha sonra test için ter toplayıp terin normal olup olmadığına bakılır. Test, kistik fibrozis konusunda uzmanlaşmış bir merkezde yapılır.
Büyük çocuklar ve yetişkinler için kistik fibrozis tanı testleri, doğumdan sonra taramaya dahil edilmemiş çocuklar ve yetişkinler için önerilebilir. Hastada pankreatit adı verilen pankreas iltihabı, burun polipleri, kronik sinüzit veya akciğer enfeksiyonları, bronşiektazi veya erkek infertilitesi gibi durumlar ya da tekrarlayan bulantı ve kusmaların varlığında kistik fibrozis için genetik testler ve ter testi önerilebilir.
Kistik fibrozis tedavisi nasıl yapılır?
Kistik fibrozis için tam iyileşme sağlayan herhangi bir tedavi yoktur. Tedavi, belirtileri hafifletmek ve yaşam kalitesini yükseltmek için yapılır. Bunun için hastanın yakından izlenmesi önemlidir. Erken ve yoğun müdahale ile olumsuz durumlar önlenmeye çalışılır. Kistik fibrozis hastalığının tedavisi karmaşıktır; bu nedenle hastalık konusunda uzmanlaşmış bir merkezde tedavi almak faydalı olacaktır. Tedavinin hedefleri şunları içerir:
- Akciğerlerde oluşan enfeksiyonları önlemek ve kontrol altına almak
- Akciğerlerden mukus çıkarmak
- Bağırsak tıkanıklığını önlemek ve tedavi etmek
- Yeterli ve dengeli beslenmeyi sağlamak
Tedavide akciğer enfeksiyonları için çeşitli ilaçlar, sindirim problemleri için yemekle birlikte sindirim enzimi alımı, solunum sıkıntısı için oksijen desteği, balgam çıkışını sağlamak için göğüs fizyoterapisi ve titreşimli yelek kullanımı gibi tedaviler uygulanır. Ortaya çıkan bağırsak problemleri, nazal polip, akciğer sorunları gibi komplikasyonlar için ise çeşitli cerrahi prosedürlere başvurulur.
Sayfa içeriği sadece bilgilendirme amaçlıdır. Sayfa içeriğinde tedavi edici sağlık hizmetine yönelik bilgiler içeren ögelere yer verilmemiştir. Tanı ve tedavi için mutlaka hekiminize başvurunuz. MEDICALPARK
Akciğer Kanseri Belirtileri ve Tedavi Yöntemleri
Akciğer kanseri belirtileri, hastalık ilerledikçe görülmeye başlar. Erken evrelerde genellikle hiçbir belirti veya bulgu görülmez. En sık olarak akciğer kanseri belirtileri;
- Devamlı olan ve giderek daha kötü hale gelen öksürük,
- Kanlı balgam,
- Ses kısıklığı,
- Yutma güçlüğü,
- İştah kaybı,
- Ani ve hızlı ortaya çıkan kilo kaybı şeklinde sıralanabilir.

Akciğer kanseri nedenleri nelerdir?
Akciğer kanserine en çok sebep olan etken sigara kullanımıdır. Fakat hayatı boyunca hiç sigara içmemiş kişilerde de akciğer kanseri görülebilir. Bununla birlikte sigara, akciğer kanseri için en büyük risk faktörüdür. Tüm vakaların %85’inden fazlasından sigara sorumludur. Yapılan araştırmalara göre günde 25’den fazla sigara kullanan bireylerin hiç sigara kullanmayanlara göre 25 kat daha fazla akciğer kanserine yakalanma riski olduğu saptanmıştır.
Sigara kullanımı sadece akciğer kanserinin değil yemek borusu ve ağız kanseri gibi başka kanser türlerinin de sebebidir. Pasif içicilik de akciğer kanseri riskinde artışa neden olur. Eşleri sigara içen kadınların içmeyenlere göre %25 oranında daha fazla akciğer kanserine yakalanma riski taşıdığı saptanmıştır.
Akciğer kanserinin diğer bir nedeni ise asbest maruziyetidir. Asbest, kanserojen özellikleri olan ısıya ve aşınmaya dayanıklı, lifli yapıda bir mineraldir. Zararlı etkileri bilinmediği dönemlerde ısı ve ses yalıtımı için yaygın şekilde kullanılan asbest, şimdilerde sökümü sırasında işçiler zararlı etkilerine maruz kalmaktadır.
Akciğer kanserinin türleri nelerdir?
Akciğerde başlayıp çevre doku ve organlara yayılan kansere birincil akciğer kanseri denir. Kanser, vücudunuzdaki başka bir yerde başlayıp akciğerlerinize yayılırsa, buna ise sekonder akciğer kanseri adı verilir.
Farklı primer akciğer kanseri türleri vardır ve bunlar küçük hücreli akciğer kanseri ve küçük hücreli olmayan akciğer kanseri şeklinde iki ana gruba ayrılır. Her 100 vakadan yaklaşık 12 tanesi küçük hücreli akciğer kanseri grubunda bulunur (%12). Genellikle sigara içmekten kaynaklanır ve çok erken dönemde yayılma eğilimi gösterir.
Akciğer kanserinin büyük bir çoğunluğu ise küçük hücreli olmayan kanserlerden meydana gelir (%88). Bu gruptaki kanserler biraz daha selim özellikler gösterir. Üç yaygın alt türü vardır. Benzer şekilde davrandıkları ve tedaviye benzer şekilde cevap verdikleri için birlikte gruplandırılırlar. Bu üç kanser türü adenokarsinom, skuamöz hücreli karsinom ve büyük hücreli karsinom şeklinde sıralanır.
Akciğer kanserinin tanısı nasıl konulur?
Risk grubunda olan kişiler düşük doz bilgisayarlı tomografi ile yıllık akciğer kanseri taraması yaptırmayı düşünebilirler. Akciğer kanseri taraması genellikle uzun yıllar boyunca yoğun olarak sigara içen ve sağlıklı olan 55 yaş ve üstü kişilere önerilir.
Akciğer kanserini işaret eden belirti ve bulgularınız varsa doktorunuz bazı tetkikler isteyebilir. Gerekli görülürse akciğer grafisi ya da bilgisayarlı tomografi çekilebilir. Balgamlı öksürüğünüz varsa balgam örneği alınarak laboratuvarda incelenir.
Anormal hücrelerden oluşan doku örneği biyopsi adı verilen bir yöntemle çıkarılarak incelenebilir. Yapılan testler sonucunda tanı konur. Akciğer kanseri evreleri ve türünün neler olduğu tespit edilir ve tedavi planlanır.
Akciğer kanseri tedavisi
Akciğer kanseri tedavisi genel sağlık durumunuz, kanserin türü ve evresi gibi bir dizi faktöre bağlı olarak değişkenlik gösterir. Cerrahi, radyoterapi, kemoterapi, immünoterapi gibi farklı tedavi seçenekleri vardır. Bu tedaviler tek başına ya da birkaçının kombinasyonu şeklinde uygulanabilir. Eğer akciğer kanseri risk grubunda yer alıyorsanız düzenli tarama planı için bir sağlık kuruluşuna başvurmanızı tavsiye ederiz.
MEDICAL Onkoloji Uzmanı Doç. Dr. Alper Ata


Solunum fonksiyon testiyle teşhis edilebiliyor
KOAH hastalığının teşhisi oldukça kolaydır. Genel bir fizik kontrolü, kan tahlilleri ve akciğer filmi çekilmektedir. Bir de solunum fonksiyon testleri yapılmaktadır. Solunum fonksiyon testleri sonucuna göre hareket edilmektedir.

Gerekli önlemler alındığı takdirde tedavi oranı oldukça yüksek!
KOAH dünyada en sık görülen ve ölüme yol açan hastalıklardan biri olsa da tedavisi ve önlenebilirliği mümkün olabilen hastalıklardan biridir. KOAH hastalığında birinci etken olan sigaranın acilen bırakılması gerekir. Sigara dumanına maruz kalınmaması alınabilecek en birinci önlemler arasındadır. KOAH hastalığında tedavi, nefes yoluyla alınan ilaçlar aracılığıyla sağlanmaktadır. Bu ilaçlar bir süre kullanılıp, koruma önlemleri alınıp, beslenmeye dikkat edilip, düzenli uyku ve egzersiz yapılırsa KOAH tedavi edilebilir bir hastalıktır ve tedavi oranı oldukça yüksektir. KOAH tedavi edilmeyip, önlem alınmazsa, sigara kullanımına devam edilip bir de alkol kullanımı eklenirse hastalık geri dönüşümsüz zararlar vererek tedavi edilemez hale geliyor.
Hisar Hospital Intercontinental Göğüs Hastalıkları Bölümü Uzmanları
KOAH’ın en önemli nedeni olarak sigara içiciliği gösterilmektedir. KOAH, dünya çapındaki en yaygın hastalıklardan biridir. KOAH’ın ilerlemesi günlük içilen sigara sayısına bağlı olarak değişiklik gösterebilir. KOAH eskiden erkeklerde daha sık görülürdü. Fakat günümüzde kadınlarda da, sigara tüketiminde artışla beraber, sıklıkla görülen hastalıklar arasındaki yerini aldı. KOAH’ın meydana gelmesini sağlayan diğer nedenleri ise şöyle sıralanabilir;
- Mesleki deformasyon (maden ve metal işçiliği, ulaşım sektörü, odun ve kağıt imalatı, çimento, tahıl ve tekstil işçiliği gibi…)
- Genetik hastalıklar
- Hava kirliliği
- Yaş ve cinsiyet
KOAH kalıcı akciğer hasarı oluşuncaya dek genellikle belirtilere sebep olmaz. Ancak, belirtiler ortaya çıktıktan sonra, hastalığa neden olan sigara gibi faktörler ortadan kaldırılmazsa, zaman içerisinde sürekli olarak kötüleşir.
KOAH Belirtileri Arasında Şunlar Olabilir:
- Özellikle fiziksel aktiviteler sırasında nefes darlığı
- Hırıltı
- Nefes darlığı
- Göğüste sıkışma
- Beyaz, sarı veya yeşil renkli olabilen balgam
- Siyanoz (özellikle ağız, göz ve tırnak çevresinde ciltten mavimsi bir renk)
- Sık solunum yolu enfeksiyonları
- Yorgunluk
- Halsizlik
- Depresyon
- İstenmeyen kilo kaybı (ileri aşamalarda)
- Ayak bileklerinde, ayaklarda veya bacaklarda şişme
Tanı Yöntemleri
KOAH tanısı kişinin muayenesi sonrası şikayetleri de göz önünde bulundurularak konulmaktadır. KOAH tanısı için hekiminiz tarafından birden fazla test önerilebilir. Bu testlerden bazıları; Akciğer röntgeni, kan sayımı, biyokimya, arteryal kan gazı tayini, solunum testi ve hekim tarafından gerekli görülmesi durumunda tomografi çekimidir. Solunum fonksiyon testi (spirometri) KOAH tanısının kesinleştirilmesinde kullanılan bir tetkiktir. Uzun dönemli nefes darlığı, öksürük ve balgam şikayeti olan, sigara kullanma öyküsü bulunan hastaların solunum hacimleri ve havanın solunma hızı tespit edilerek KOAH tanısının konmasında ve diğer akciğer hastalıklarından ayrıştırılmasında büyük önem taşımaktadır.
Akciğer röntgeni ile kan tetkikleri, özellikle bir akciğer enfeksiyonu şüphesinde kullanılmaktadır. Arteryal kan gazı ise solunum yetmezliği durumunda, yetmezliğin seviyesini ve türünü saptamak için kullanılmaktadır
Tedavi Yöntemleri
KOAH’ta oluşan akciğer hasarı bir defa meydana geldikten sonra iyileştirilebilir veya geri döndürülebilir değildir. Fakat yapılan tedaviler, hastalığın belirtileri hafifletilebilir, hastalığa bağlı komplikasyonlar ortadan kaldırılabilir veya hızlı seyreden hastalığın yavaşlamasına yardımcı olabilir.
Tedavisi yapılmayan KOAH hastaları ise, hastalık ilerledikçe günlük hareketlerini bile yapamaz ve bir süre sonra yatağa bağlı duruma gelebilirler. KOAH teşhisi konulan kişi eğer sigara kullanıyorsa, en kısa zamanda sigarayı bırakması gerekmektedir. Sigaranın bırakılması, akciğer hasarının artışını durduracağı gibi, kişinin daha rahat nefes almasını sağlayacaktır.
KOAH hastalığının 4 ayrı evresi bulunmaktadır. Bunlar; hafif, orta, ağır ve çok ağır olarak geçer. KOAH hastalığının evresine ve kişinin durumuna göre uygulanan tedavi yöntemleri değişiklik gösterebilmektedir. İlaç uygulamaları arasında spreyler ve özel makinalarla verilen ilaçlar bulunmaktadır.
KOAH tedavisinde en önemli noktalardan biri de KOAH alevlenmelerinin önüne geçebilmek ve ortaya çıkmaları halinde bunların tedavisini gerçekleştirmektir. KOAH alevlenmesi genellikle akciğer enfeksiyonlarıyla oluşan, KOAH hastası kişilerin durumunda ani kötüleşmelerle seyreden ataklardır. Hastalar, akciğer yapılarındaki bozulmadan ötürü akciğer enfeksiyonlarına oldukça açık hale gelmektedirler.
Zaten akciğer fonksiyonları kısıtlanmış olan KOAH’lı kişilerin bir de akciğer enfeksiyonları geçirmeleri tehlikeli bir durum haline gelebilmektedir. Bu gibi durumların tedavisinde KOAH için verilen ilaçlara ek olarak durumun üstesinden gelebilecek kimi diğer ilaçlar başlanacaktır. Alevlenmelerin önüne geçilebilmesi için, hekiminizin tavsiyesi halinde, aşı gibi koruyucu uygulamaların yapılması önem taşımaktadır.
KOAH’ın tedavisindeki en önemli etken sigaradır. KOAH hastası bir kişiye hangi tedavi uygulanırsa uygulansın, sigarayı bırakmadığı sürece akciğerdeki fonksiyon kayıpları hızla azalmaya devam edecektir. Sigarayı bırakan KOAH hastasının akciğer fonksiyonlarındaki düşüş hemen hemen yarıya iner ve sigaraya bağlı tıkanıklıkların (balgam vs gibi) azalmasını sağlar.
Pulmoner Rehabilitasyon Tedavisi
Orta ve ileri derece KOAH’a sahip olan kişiler nefes darlığına bağlı sebeplerle (yürürken veya hareket ederken zorlanma gibi) evden çıkmayı istemiyorlar ve bu durum kişinin kaslarının zayıflamasına sebep oluyor. Orta ve ileri KOAH’a sahip olan kişilere pulmoner rehabilitasyon tedavisi önerilmektedir. Bu tedavi yöntemi ile hastanın nefes alıp vermesi düzene sokuluyor ve bunun yanı sıra basit harekteler yaptırılarak kişinin kaslarının güçlendirilmesi sağlanıyor.
ACIBADEM SAĞLIK GRUBU

Astım çoğu kez nefes darlığı ile kendini belli eder. Göğüste tıkanma, öksürük, hırıltılı solunum diğer rastlanan şikayetlerdir. Her hastada bunların hepsi bir arada olmayabilir ve bazen sadece öksürükle veya nefes alıp verirken hırıltı, hışırtı şeklinde bir ses şeklinde belirti verebilir.
Astıma neden olan, astım gelişimine katkıda bulunan veya astımlı kişilerde nöbetleri tetikleyen çeşitli risk faktörleri tanımlanmıştır. Bunlardan bazıları kaçınılabilir, düzeltilebilir durumlardır. Tüm dünyada, ev tozu akarları ile evde beslenen kedi gibi hayvanlar; hamamböceği, kalorifer böceği gibi haşereler ve küf mantarları en sık rastlanan astım nedenleridir. Polenler (ağaç, ot, çimen), aspirin gibi ilaçlar ve bazı iş yerlerinde maruz kalınan mesleki uyarıcılar da astımla sonuçlanan alerjik duyarlılığın gelişimine yol açarlar.
Ayrıca sigara dumanıyla temas, solunum yolu enfeksiyonları, hava kirliliği, bazı gıdalar ile bunlara ilave edilen katkı maddeleri de bilhassa erken çocukluk döneminde astım gelişimine katkıda bulunurlar. Bu nedensel ilişki gösteren faktörlerin tümüne ilaveten iklim değişiklikleri (sisli, yağışlı, kapalı havalar), psikojenik stresler, egzersiz gibi değişkenlerin ise astımlılarda nöbetleri tetikleyebilir iken astımı olmayanlarda bu yönde etkileri yoktur. Yine sinüzit, burunda polipler, yemek borusuna mide asidinin geri kaçak yapması gibi bazı durumlar astımlılarda sık görülmekte ve hastalığın tedavi ve kontrolünü güçleştirmektedirler.

Astım Tedavisi Edilebilir Bir Hastalık mıdır?
Astım tedaviyle tamamen kontrol altına alınabilen bir hastalıktır. Hasta tedavi ile tamamen normal bir yaşam sürdürebilir. Astım; hasta, hekim ve hasta yakınlarının (anne, baba, eş ve öğretmen gibi) işbirliği ile tedavi edilebilir. Bu işbirliği olmaksızın sadece doğru ilaçların reçete edilmesiyle hastalık tedavi edilemez. Tedavi uzun sürelidir. Hasta hekimine güven duymalı, tavsiyelerine uymalı, ilaçlarını usulüne uygun şekilde kullanmalı, düzenli olarak kontrollerini yaptırmalı, sorunu olduğuna hekimine kolayca ulaşabilmelidir
FLORYA HASTAHANESİ
Doğru Bildiğiniz Yanlışları Öğrenmeye Hazır mısınız?

Doğru: Astım başta çocukluk dönemi olmak üzere tüm yaş gruplarında; seksenli yaşlarda dahi görülebilir.
Yanlış: Astım sadece nefes darlığına yol açar.
Doğru: Astım nefes darlığının yanı sıra, öksürük, az miktarda yapışkan kıvamda balgam, hırıltılı-hışıltılı solunum, göğüste sıkışma hissi, göğüs ağrısı vb belirtilere de yol açabilir. Hastaların yaklaşık %10’unda tek belirti kuru (balgamsız) öksürüktür.
Yanlış: Astımlı hastalar daima alerjik bünyelidir.
Doğru: Astımın yaklaşık yarısı alerjik kökenlidir ve alerjik astım olarak adlandırılır.
Yanlış: Astımlı hasta hiç normale gelmez, şikayetleri hep devam eder.
Doğru: Astımın en temel özelliklerinden biri aralıklı olarak, ataklarla şikayetlere/belirtilere yol açmasıdır. Bu dönemlerin dışında hastalar genellikle normaldir.
Yanlış: Astım her zaman solunum fonksiyon testlerinde azalmalara yol açar.
Doğru: Astımlı hasta portföyünün en büyük kısmını oluşturan hafif (intermittan) astımlı hastalarda solunum fonksiyon testleri normal sınırlardadır.

Doğru: Ataklar dışında akciğer grafisi astımda genellikle normaldir.
Yanlış: Astımlı çocuklar yaşıtlarına göre fiziksel olarak daha az gelişir, daha kısa boylu olur.
Doğru: Yapılan çalışmalarda tedavisini tam alan astımlı çocuklar ile normal sağlıklı çocuklar arasında gelişim yönünden hiçbir fark saptanmamıştır.
Yanlış: Çocukluk çağı astım tedavisinde kullanılan nefes yolu ile alınan ilaçlar çocukların büyüme-gelişmesini engeller ve bu çocuklar yaşıtlarına göre daha kısa boylu olurlar.
Doğru: Yapılan bilimsel çalışmalarda çocukluk çağındaki astımlı hastaların tedavisinde verilen nefes yolu ile alınan ilaçlar normal tedavi dozlarında (çok yüksek olmamak kaydı ile) büyüme ve gelişmeyi engellememektedirler. Unutulmamalıdır ki aslında astım tedavisinin esirgendiği, verilmediği çocukların akciğer gelişimi ve dolayısıyla vücut gelişimi büyük ölçüde gerileyecektir.

Yanlış: Astımlı bir çocuk hayatı boyunca astımla yaşamak zorundadır.
Doğru: Çocuk astım hastalarının yarısı (%50) ergenlik dönemine girdiğinde tamamen iyileşirler.

Yanlış: Astımlı hasta spor yapamaz.
Doğru: Astımlı hastalar başta yüzme, yürüyüş olmak üzere genellikle tüm sporları yapabilirler.
Yanlış: Astım tedavisinde kullanılan nefes yoluyla alınan ilaçlar kilo aldırır.
Doğru: Astım tedavisinde kullanılan ve nefes yoluyla alınan ilaçların bir kısmında bulunan kortizon dozu o kadar düşüktür ki vücudun kilo dahil hiçbir sisteminde yan tesire yol açmaz.
Yanlış: Hırıltılı/hışıltılı nefes alma sadece astım hastalarında görülür.
Doğru: Hırıltılı/hışıltılı nefes alma en sık astımda görülür ama KOAH (kronik bronşit ve amfizem), bronşiektazi (hava yollarının genişlemesi ve duvarının tahrip olması), akciğer kanseri, kalp yetmezliği, akciğere pıhtı atması vb pek çok hastalıkta da karşımıza çıkabilir.

Yanlış: Astım ile sigaranın hiçbir ilişkisi yoktur.
Doğru: Sigara astım krizlerinin en sık nedenidir. Hastanın kendisinin sigara içmesi ve/veya kendisi içmese bile sigaralı bir ortamda yer alması astım krizine girmesi için yeterlidir.
Yanlış: Astımın kilo ile bir ilişkisi yoktur.
Doğru: Yapılan bilimsel çalışmalarda astımın şişman insanlarda daha sık görüldüğü bildirilmiştir. Dolayısı ile ideal kiloda olmak astımda da önemlidir.
Yanlış: Astımlı hastalar bol oksijenin bulunduğu dağlarda, yüksek yerlerde yaşarlarsa iyileşirler.
Doğru: Temiz hava, bol oksijen elbette hepimiz için olduğu kadar astımlı hastalar için de çok önemli. Ancak unutulmaması gereken ve sıklıkla gözden kaçan nokta yüksek rakımda atmosfer basıncı düştüğünden havadaki oksijen basıncı da düşmekte ve bu da nefesle akciğerlere alınan yani vücuda giren oksijen miktarında azalmaya yol açmaktadır. Yani kısaca dağlara çıkmak tam ters bir etki gösterip astım hastalığını daha da kötüleştirmektedir. Yüksek oksijen atmosfer basıncının en yüksek olduğu (rakımın en düşük olduğu) deniz seviyesinde veya deniz seviyesine yakın ve hava kirliliğinin olmadığı bölgelerde bulunur.

Yanlış: Alerjik astımın en sık nedeni polenlerdir.
Doğru: Alerjik astım nedenleri içinde ilk sırada mite (ev tozu böcekçikleri) gelir. Bu nedenle mite alerjisi tespit edilen hastalarda özellikle evlerde bu konuda önlem alınması tedavinin en önemli bölümlerinden birini oluşturur.
Yanlış: Mite alerjisi olan astımlı hastanın yatak odasındaki halının kaldırılması yeterlidir.
Doğru: Mite halı, çarşaf, yastık, tüylü/yünlü oyuncaklar, kıyafetler, yatak örtüleri vb pek çok yerde bulunur. Bu nedenle evin tüm halılarının kaldırılması, yünlü oyuncakların evden uzaklaştırılması, battaniyelerin, yün yorganların, yastık ve yatakların nevresimle kaplanması (anti-alerjik kılıflar daha faydalı), tüllerin sık sık yıkanması, evin sık sık havalandırılması ve güneşlendirilmesi, sulu elektrikli süpürgelerin kullanılması, evdeki rutubet/nemin bertaraf edilmesi ve temizlik malzemesi olarak ta güçlü kimyasalların (tuz ruhu, çamaşır suyu vb) kullanılmaması çok mühimdir.

SAĞLIKLI GÜNLER
HİSAR HOSPITAL

Nefes açlığı olarak da bilinen nefes darlığı, kişinin günlük aktivitelerini yapmasına engel olan ve yaşam kalitesini düşüren bir rahatsızlıktır. Pek çok farklı sebepten dolayı oluşabilen bu durum, kişinin soluk alıp verişini hissetmesi ve bu eylemi yaparken güçlük hissetmesi ile karakterizedir. Bazı durumlarda akciğere bağlı olarak gelişen nefes darlığı, kalp problemlerine ya da tamamen psikolojik nedenlere bağlı olarak da görülebilir. Bu yüzden nefes darlığı, akciğere bağlı sebepler ve akciğer dışı sebepler olarak iki ayrı statüde değerlendirilir. Ani olarak başlayan nefes darlığı problemlerinin ana kaynağı çoğunlukla kalp ve akciğere bağlı olarak gelişirken, günler içinde yavaş yavaş ortaya çıkan sebepler ise subakut ve kronik nedenler olarak değerlendirilir. Nefes darlığı nedenleri genel olarak bu şekilde sıralanır. Sebebi ne olursa olsun, nefes darlığı yaşayan kişilerin, bu durumu mutlaka önemseyerek, bir an önce hekime başvurması gerekir.

Nefes darlığı belirtileri nelerdir?
Kişinin hayat kalitesinin düşmesine ve günlük yaşantısına engel olan nefes darlığı, ciddiye alınması ve bu duruma sebep olan nedenlerin araştırılması gereken bir rahatsızlıktır. Sıklıkla görülen nefes darlığı belirtileri şu şekilde sıralanır:
- Nefes alıp vermede güçlük
- Hırıltılı solunum
- Yeteri kadar nefes alamama hissi
- Yorgunluk ve sürekli hâlsiz hissetme
- Havasız kalma ya da boğulma hissi
- Göğüs ağrısı
- Kanlı balgam
- Kronik ve aniden başlayan öksürük
- Normalde rahatlıkla yapılan aktivitelerde zorluk çekme
- Nefes alamadığını hissederek gece uykudan uyanma
- Dinlenme sırasında soluk alıp vermede zorluk
- Bilinç bozukluğu
- Kalp çarpıntısı
- Kilo kaybı
- Baş ağrısı ve baş dönmesi
- Ayak bileklerinde ve bacaklarda görülen şişlikler

Nefes darlığı neden olur?
Kişinin nefes alıp vermekte zorlanması ve yeteri kadar nefes alamaması olarak tanımlanan nefes darlığı, akciğere bağlı sebepler ve akciğere bağlı olmayan sebepler olarak iki ayrı başlık altında incelenir. Nefes darlığı sebepleri çoğunlukla, akciğerde var olan patolojiye bağlı olarak görülür. Akciğere bağlı olmayan nefes darlığı neden olur sorusu ise kalp problemlerine ve psikolojik nedenlere bağlı olarak görülebilir şeklinde yanıtlanır. Soluk alıp vermeyi güçleştiren rahatsızlık, kalp, akciğer ve diğer hayati fonksiyonlara sahip dokuların yeterince oksijenlenememesine ve karbondioksidin vücut içinde birikmesine yol açabilir. Akciğer kanseri, obezite, guillain barre sendromu, myastenia gravis, verem, panik atak ve anksiyete bozuklukları da nefes darlığına yol açan nedenler arasında yer alır. Akut ya da farklı bir deyişle aniden ortaya çıkan nefes darlığının nedenleri ise şu şekilde sıralanır:
Astım
Kalp krizi
Kalp yetmezliği
Tansiyon düşüklüğü
Solunum yolu tıkanıklıkları ve yabancı cisim varlığı
Pnömoni olarak tanımlanan zatürre
Sönmüş akciğer olarak bilinen pnömotoraks
Akciğer arterlerinde gelişen ani kan pıhtılaşması sonucu görülen pulmoner emboli
Kan kaybı
Kronik olarak görülen nefes darlığının nedenleri şöyledir:
Obezite
İnterstisyel akciğer hastalıkları (romatizmal hastalıklar, toz ve gazlara maruz kalma)
Tıkayıcı akciğer hastalıkları (sigara kullanımı, KOAH)
Restriktif akciğer hastalıkları (kalp yetmezliği, anemi)
Yaşlılık
Astım

Akciğer kapasitesinin düşmesine neden olan astım, akciğere bağlı gelişen nefes darlığı şikayetlerinin başında gelir. Hava yollarında daralmaya sebep olan astım, göğüste daralma hissi ve yeterince nefes alamama şikayetlerine yol açar. Genellikle akciğerlerde hırıltılı ve ıslık sesine benzer bir ses ile karakterizedir. Hava yollarının daralmasına ve dolayısıyla nefes darlığına yol açan diğer etkenler arasında, ağır egzersiz, soğuk algınlığı, grip ve alerji gibi nedenler yer alır. Nefes yollarında yabancı cisim bulunması da nefes darlığı şikayetine neden olur. Özellikle küçük çocuklarda görülen bu durum, aniden soluk alıp vermede güçlük şikayetine yol açar ve acil olarak müdahale edilmesi gerekir. Uzun süre zehirli gaz solumak da benzer şikayetlere yol açar. Özellikle sıcak su ile yapılan temizlik sırasında, deterjandan kaynaklanan kimyasal içerikli buhar, farklı deterjanların karıştırılması sonucu ortaya çıkan gaz, soba ve doğalgaz zehirlenmesi nefes açlığı şikayetlerine yol açabilir. Pnömotoraks olarak tanımlanan akciğerin tamamının ya da bir kısmının sönmesi durumunda ise akciğer bölgesinde yoğun ağrı ile birlikte nefes darlığı görülebilir. Akciğerlerde yer alan kan damarlarında oluşan pıhtılaşma sonucu, kan dolaşımının kısmen ya da tamamen durması olarak bilinen pulmoner emboli; şiddetli göğüs ağrısı, kanlı tükürük, bayılma ve nefes darlığına yol açan bir hastalıktır. Kronik bronşit, sigara kullanımı, KOAH, çevre ve hava kirliliği, sanayi bölgesine çok yakın yaşamak, zararlı kimyasallara maruz kalmak da akciğerlere bağlı olarak görülen nefes darlığına yol açan etkenler arasında yer alır.

Kalbe bağlı görülen nefes darlığı
Kalp kaynaklı olarak görülen nefes darlığı şikayetleri ani olarak ortaya çıkmaz. Şikayetlerin zaman içinde artarak devam ettiği bu durumda, hasta uzun süre nefes darlığını tolere eder ve şikayetlerin farkına varmaz. Şiddetli göğüs ağrısı ile karakterize olan kalp krizi, erken dönemde nefes darlığı şikayetine yol açabilir. Kalp çarpıntısı da bazen kişinin yeteri kadar nefes alamamasına sebep olabilir. Yüksek tansiyon ve kalp yetmezliği gibi hastalıklara bağlı olarak ödem oluşumu görülebilir. Özellikle kalp kaynaklı olarak görülen akciğer ödemi, nefes darlığı ile birlikte seyreden ve acil müdahale gerektiren bir hastalıktır.
Nefes darlığı tanısı nasıl koyulur?
Hastanın öyküsü, uzman hekim tarafından ayrıntılı olarak dinlendikten sonra ayrıntılı olarak fizik muayenesi yapılır. Gerekli gördüğü durumda hekim, akciğer grafisi, kan testleri, solunum fonksiyon testleri, tomografi, bronkoskopi, koroner anjiyografi gibi farklı radyolojik ve laboratuvar testleri ister. Psikolojik değerlendirme ile birlikte alınan sonuç raporuna göre nefes darlığına sebep olan durum netleştirilir ve uygun tedavi düzenlenir.
Nefes darlığı nasıl geçer?
Nefes darlığına sebep olan nedenin saptanmasının ardından, hekim tarafından uygun tedavi düzenlenerek nefes darlığı şikayetleri giderilir. Sıklıkla sorulan nefes darlığına ne iyi gelir sorusunun yanıtını vermek için nefes darlığına neyin sebep olduğu ayrıntılı olarak araştırılmalıdır. Altta yatan hastalığın tedavi edilmesi ile birlikte, nefes darlığı şikayeti de ortadan kalkar. Ancak sigara kullanımından uzak durmak, uzun süre ile kirli hava solumamak, kimyasal temizlik ürünlerini karıştırmamak ve solumamak olası nefes darlığı şikayetlerini önlemede yardımcıdır. Daha iyi bir yaşam için kontrollerinizi düzenli olarak yaptırmayı ihmal etmeyin.
Sayfa içeriği sadece bilgilendirme amaçlıdır. Sayfa içeriğinde tedavi edici sağlık hizmetine yönelik bilgiler içeren ögelere yer verilmemiştir. Tanı ve tedavi için mutlaka hekiminize başvurunuz. MEDICALPARK